Практические рекомендации
Система обследования и ведения женщин с неразвивающейся беременностью в анамнезе должна включать три основных этапа:
1. Патогенетически обоснованное обследование;
2. Восстановительное лечение до беременности;
3. Профилактическое лечение в процессе беременности, наступившей после завершения реабилитационной терапии.
I ЭТАП
Алгоритм обследования:
– УЗИ (7–9-й день цикла);
– медико-генетическое консультирование;
– исследование гормонов крови 2-5, 22–24-й дни цикла (ЛГ, ФСГ, ТТГ,Т3, Т4), антитела к ТПО, пролактин; прогестерон; эстрадиол; ДГЭА-С; 17ОП.
– бактериологическое, вирусологическое исследование содержимого цервикального канала и влагалища;
– биопсия эндометрия на 7–9-й день цикла (морфологическое, иммунологическое и микробиологическое исследование эндометрия);
– иммунологическое исследование (иммунный статус, аутоантитела);
– гемостазиологическое исследование, включающее определение показателей тромбоэластограммы, агрегационной активности тромбоцитов.
Восстановительное лечение вне беременности
| 1. | Лечение необходимо начинать с выявления урогенитальной инфекции с обязательным определением чувствительности микроорганизма к антибиотикам. Курс антибиотикотерапии не менее 7-ми дней, с обязательным контрольным исследованием не ранее 14–21-го дня после окончания лечения. |
| 2. | При выявлении хронического эндометрита по данным гистологии – сочетание антибактериальной терапии с гормональным лечением: дюфастон 10 мг 2 раза ежедневно 16–25-й день не менее 3-х менструальных циклов, учитывая высокую частоту НЛФ у женщин с невынашиванием. |
| 3. | Лечение иммунных нарушений после завершения антибактериальной терапии и контрольного исследования биоптата эндометрия. |
| 4. | Коррекция гормональных нарушений – параллельно с противовоспалительным лечением (дюфастон 10–20 мг 11–25-й день). |
| 5. | Лечение аутоиммунных состояний (положительный тест определения волчаночного антигена, высокий титр антител к фосфолипидам) следует начинать после завершения противовоспалительной и иммунокорригирующей терапии, используя минимальные эффективные дозы глюкокортикоидных препаратов (метипред 2–4 мг/сутки). В случае выявления гиперагрегации тромбоцитов или гиперкоагуляции необходимо включать дезагреганты: аспирин 50–80 мг/сутки или реополиглюкин 400,0 мл через день внутривенно капельно; трентал 1 таблетка 3 раза в день и антикоагулянты прямого действия. Обязателен гемостазиологический контроль 1 раз в 10–14 дней. |
| 6. | При выявлении высокой цитотоксической активности иммунокомпетентных клеток в эндометрии и выраженных аутоиммунных нарушениях у женщины с неразвивающейся беременностью рекомендуется: иммуноглобулин 1–2 раза до планируемой беременности, иммунотерапия лимфоцитами мужа или донора однократно. |
Принципы ведения беременности, наступившей после завершения восстановительного лечения. Основное: преемственность реабилитационной терапии, используемой в процессе беременности.
| 1. | На ранних сроках (5–7 недель) иммунотерапия аллогенными лимфоцитами мужа или донора в дозе 7–10 млн клеток по методике ФГБУ НЦОМиР. |
| 2. | С ранних сроков беременности – контроль микроценоза цервикального канала и влагалища для своевременной коррекции. |
| 3. | Женщинам, получавшим до беременности иммуноглобулинотерапию: с 5–7-ми недель – иммуноглобулин (средняя доза 20–250 мг/кг) № 2–3 до 16–18-ти недель. |
| 4. | При возникновении осложнений – госпитализация, а также госпитализация в критические и индивидуально критические сроки беременности. |
Аборт: как выбрать клинику?
Признаки серьезного отношения к пациенткам:
- До аборта врач предложит пройти обследование на УЗИ. Выбор метода происходит на основании результатов диагностики, показывающих срок беременности и расположение эмбриона.
- Гинеколог объясняет суть процедуры, рассказывает о препаратах и возможных последствиях.
- Стоимость аборта не должна быть высокой или слишком низкой.
Цена непрофессионального прерывания беременности – осложнения, опасные для здоровья!
Врачи медицинского центра Диана в СПБ в любое время предоставят квалифицированную медицинскую помощь и поддержку независимо от того, какое решение вы принимаете. Если вам не безразлично свое здоровье, и вы хотите быстро и качественно прервать беременность, то наши специалисты помогут вам. Записаться на прием можно по телефонам или на нашем сайте.
Неправильное расположение плаценты (предлежание)
Нормальное расположение плаценты — верхняя или средняя части тела матки. При предлежании — в нижней части, полностью или частично перекрывая зев (вход) матки.
Причины
Нарушение кровообращения и/или атрофия (истончение) слизистой оболочки стенки матки, затрудняющее прикрепление оплодотворенной яйцеклетки.
Что происходит
По мере увеличения срока беременности матка растет, а плацента не растягивается, что приводит к ее отслойке и повреждению сосудов.
Проявления
Начиная с 16 недель гестации, периодически появляются и исчезают необильные безболезненные кровянистые выделения из влагалища.
Чем грозит
Слабостью родовой деятельности, недостаточным снабжением плода кислородом, риском обильного кровотечения в раннем периоде после родов.
Выкидыш – что это такое?
Под словом выкидыш понимается изгнание плодного яйца из полости матки, происходящее до 22-й недели беременности. Выкидыш считается самым распространенным осложнением беременности – до 25% процентов забеременевших женщин теряют хотя бы одну беременность. Выкидыш диагностируется на основании УЗИ.
Каждый второй выкидыш, происходит в предимплантационный период, т.е. до имплантации эмбриона. Чем выше гестационный возраст, тем ниже риск выкидыша. В тот момент, когда функция сердца плода уже выявлена во время ультразвукового исследования, риск выкидыша составляет всего около 3%.
Что происходит после выкидыша: последствия для организма
У здоровых женщин, если выкидыш состоялся на самых ранних сроках, организм очень быстро оправляется и новые критические дни наступаю с соблюдением цикла. В этом случае матка, полностью очищается — плодное яйцо выходит полностью самостоятельно.
При несколько большей задержке или проблемах с эндометрием (внутренним слоем матки) плодный материал может остаться и начать загнивать, отравляя организм. Признаки такого состояния — выделения с неприятным запахом, плохое общее самочувствие, температура. В этом случае проводится выскабливание. Если процедуру не провести, начнется воспаление матки, абсцесс и заражение крови. Пациентку в таком состоянии может и спасут, а вот матку придется удалить. Результат — необратимое бесплодие.
Как предотвратить угрозу выкидыша
- Планировать беременность заранее, проведя комплексное обследование для подготовки организма женщины к зачатию. Если присутствуют какие-либо заболевания, нужно пролечить и устранить их возможное влияние на течение беременности;
- оберегать свое здоровье от возможных стрессов и волнений, не переутомляться, достаточно высыпаться и расслабляться;
- хорошо питаться, употребляя в достаточном количестве витамины, микро- и макроэлементы, необходимые для нормального внутриутробного развития плода и поддержания здоровья женского организма;
- ни в коем случае не подымать тяжелого;
- выбирать удобную обувь без высоких каблуков (минимизируется возможности случайного падения и появления тромбофлебита);
- с учетом рекомендации специалиста постоянно выполнять специальные физические упражнения для беременных, которые помогут впоследствии при родах.
Для сохранения нормальной беременности витамины следует принимать не синтетические, а с учетом продуктов, богатых ими, с живой молекулярной структурой. Особенно важны свежие натуральные фрукты и овощи, соки из них, богатые клетчаткой, кальцием, витаминами группы В и витамином С для общего укрепления иммунной системы женщины.
Несмотря на достаточно распространенную угрозу выкидыша на сегодня существует много возможностей помощи для женщины, желающей выносить и родить здорового малыша. Главное, это постоянно проходить консультацию, своевременно сдавать анализы, выполнять все рекомендации гинеколога.
Инфекционные заболевания
Возбудители заболеваний, передающиеся половым путем, живут и размножаются в репродуктивной системе. Поэтому они достаточно быстро поражают защитную оболочку плода, что приводит к его гибели. Организму ничего не остается, кроме как избавиться от эмбриона на ранних сроках беременности.
Именно поэтому до зачатия ребенка парам предлагают в обязательном порядке сдать анализы на ЗППП и, если те будут обнаружены, обязательно вылечить их. Если партнеры уже принимают антиоксиданты при планировании беременности, то время лечения существенно сократится, поскольку антиоксиданты повышают иммунитет и помогают организму бороться с инфекцией и воспалением.
Но от абсолютно всех заболеваний застраховать себя невозможно. Нельзя провести первые недели беременности в полной изоляции от окружающих. Привести к выкидышу на ранних сроках могут любые инфекционные заболевания, даже грипп или пиелонефрит.
Следить за своим здоровьем, гигиеной, принимать витамины и антиоксиданты, стараться не появляться в местах скопления людей, особенно если первый триместр приходится на сезон простуд – вот что может сделать женщина, чтобы максимально обезопасить себя и плод в первые недели беременности.
Лечение Неразвивающейся беременности:
Задержка мертвого эмбриона в полости матки представляет угрозу не только здоровью, но и жизни женщины и поэтому требует активной тактики. Как только установлен диагноз неразвивающейся беременности, длительное консервативное ведение пациентки рискованно.
После тщательного обследования и соответствующей подготовки женщины (проведение лечебно-профилактических мероприятий, направленных на снижение риска развития возможных
осложнений) необходимо прерывание неразвивающейся беременности.
В I триместре беременности:
- Расширение шейки матки и вакуумная аспирация.
- Подготовка шейки матки с помощью простагландинов или гидрофильных расширителей и вакуумная аспирация.
- Использование антипрогестагенов в сочетании с простагландинами.
Во II триместре беременности:
- Расширение шейки матки и эвакуация продуктов зачатия с предшествующей подготовкой шейки матки.
- Терапевтический аборт при помощи внутри- и экстраамниотического введения простагландинов или гипертонических агентов.
- Применение антипрогестагена в сочетании с простагландином.
- Изолированное применение простагландинов.
Непосредственно в ходе проведения аборта или сразу после его завершения необходимо проведение ультразвукового сканирования, чтобы убедиться в полном удалении частей плода и плаценты.
После удаления плодного яйца при неразвивающейся беременности независимо от выбранного метода прерывания целесообразно проведение комплексного противовоспалительного лечения, включая специфическую антибактериальную, иммунокорригирующую и общеукрепляющую терапию.
Каждый случай неразвивающейся беременности требует углубленного обследования в отношении генетической, эндокринной, иммунной и инфекционной патологии.
Тактика ведения пациенток с неразвивающейся беременностью в анамнезе следующая.
- Выявление патогенетических факторов смерти эмбриона (плода).
-
Устранение или ослабление действия выявленных факторов вне и во время беременности:
- скрининговое обследование пациенток, планирующих беременность, а также женщин в ранние сроки гестации на урогенитальную инфекцию;
- медико-генетическое консультирование с целью выявления групп высокого риска по врожденной и наследственной патологии;
- дифференцированная индивидуально подобранная гормональная терапия при эндокринном генезе неразвивающейся беременности;
- определение аутоиммунных нарушений (определение волчаночного антикоагулянта, анти-ХГ, антикардиолипиновых антител и др.) и индивидуальный подбор антиагрегантов и/или антикоагулянтов и глюкокортикоидов под контролем гемостазиограмм.
- Нормализация психического состояния женщины (седативные средства, пропаганда здорового образа жизни).
Повторная беременность рекомендуется при устранении известных причин гибели эмбриона (плода) и после проведения противовоспалительной, общеукрепляющей и по показаниям гормональной терапии.
Тактика ведения пациенток при последующей беременности следующая.
- Скрининг с помощью неинвазивных методов: ультразвукового исследования, анализа маркерных сывороточных белков α-фетопротеина, хорионического гонадотропина в крови в наиболее информативные сроки.
- По показаниям — инвазивная пренатальная диагностика определения хромосомных и ряда моногенных заболеваний плода.
-
Проведение лечебно-профилактических мероприятий, направленных на:
- ликвидацию инфекционного процесса, проведение специфической противовоспалительной терапии в сочетании с иммунокорректорами;
- подавление продукции аутоантител — внутривенное капельное введение гаммаиммуноглобулина по 25 мл через день № 3;
- устранение гемостазиологических нарушений — антиагреганты, антикоагулянты прямого действия.
Резус-конфликт
Многие слышали о проблеме резус-конфликта, но не все знают, в чем его опасность.
Существуют два типа резус-фактора крови: отрицательный и положительный. В случае, если у партнеров разные резус-факторы, плод может получить резус-фактор отца. И тогда возникает резус-конфликт.
Иммунная система женщины воспринимает плод с другим резус-фактором, как «врага», и стремится избавиться от него так же, как избавляется от любой угрозы организму. Поэтому в первые же восемь недель беременности риск раннего выкидыша из-за резус-конфликта существенно возрастает.
Сегодня существуют препараты, которые позволяют справиться с этой проблемой, но начинать их принимать следует на ранних сроках
Поэтому так важно при планировании беременности сдать кровь на резус-фактор и заранее узнать о риске резус-конфликта.
Профилактика привычного выкидыша
Если у женщины диагностирована эта патология, большую роль в сохранении наступившей беременности играют тщательное наблюдение в женской консультации, своевременное проведение плановых обследований и щадящий режим труда и отдыха
Таким пациенткам стоит уделять большое внимание своему питанию, чаще бывать на свежем воздухе, иногда требуется курс психотерапии
Если установлено, что привычный выкидыш развился на почве эндокринологических проблем, обязательно проведение гормонотерапии. Когда пациентку мучают частые боли внизу живота или поясницы, обязательно соблюдение длительного постельного режима.
Профилактика повторяющегося выкидыша у женщин с воспалением половых органов, недостаточной работой яичников, инфантилизмом подразумевает проведение лечения еще до зачатия, так как в противном случае вероятность несохранения беременности очень высока.
Диагностированная истмико-цервикальная недостаточность в профилактических целях предполагает наложение циркулярного шва на шейку матки. Его главная цель – сузить область внутреннего зева. Большинство выявленных причин привычного выкидыша, присутствующих у забеременевшей пациентки, сразу же требуют проведения индивидуально подобранного лечения.
Недостаточность желтого тела
Чаще наблюдается в I триместре беременности, реже — на более поздних сроках.
Возникает из-за недостаточной выработки желтым телом прогестерона — гормона беременности.
Причины
Обычно не связаны с настоящей беременностью, а кроются в проблемах со здоровьем матери — например, поликистоз яичников.
Что происходит
При нехватке прогестерона повышается тонус и нарушается рост матки — приводит к отторжению слизистой оболочки матки, богатой кровеносными сосудами.
Проявления
Интенсивность кровотечения связана со степенью недостаточности прогестерона: чем меньше гормона, тем более выражены проявления.
Обычно в начале кровянистые выделения необильные и мажущие, но затем они усиливаются.
Часто появляются ноющие или схваткообразные боли внизу живота, связанные с повышенным тонусом матки.
Чем грозит
Затруднением имплантации оплодотворенной яйцеклетки или самопроизвольным прерыванием беременности.
Пузырный занос
Неправильно развивается плодное яйцо, а окружающая его оболочка разрастается в виде наполненных жидкостью пузырей.
Причины
Происходит оплодотворение яйцеклетки, не имеющей хромосом. Эмбрион нежизнеспособен.
Что происходит
Пузырьки начинают отторгаться от стенки матки, приводя к повреждению ее сосудов.
Проявления
На сроке от 11 до 25 недель беременности из влагалища появляются кровянистые выделения темного цвета, содержащие отторгнутые пузырьки. Болезненные ощущения обычно отсутствуют.
Единственный способ остановить кровотечение — удаление пузырного заноса.
Чем грозит
Имеется риск развития злокачественных опухолей, поэтому после прерывания беременности может назначаться противоопухолевое лечение.
Распространенные причины угрозы выкидыша
- Патология женских половых органов (например, двурогая или седловидная матка);
- наличие миомы матки, кисты, опухоли;
- повреждение эндометриальной ткани матки (особенно после частых абортов или перенесенной операции на матке);
- гормональные (нехватка гормонов или их высокий уровень);
- генетические сбои у плода;
- нарушение у беременной режима труда и отдыха;
- стрессовые ситуации, волнения, недосыпания, страхи, повышенная эмоциональность;
- вредные привычки;
- тяжелые физические нагрузки, поднятие тяжелого;
- употребление некоторых химических препаратов;
- инфицирование.
Иногда беременность женщины становится случайной, женщина не подозревает о ней, потому не бережет себя. А первый триместр является наиболее важным и уязвимым, ведь оплодотворенная яйцеклетка имплантируется в эндометрий матки и этот процесс могут прервать множество факторов: от употребления спиртного до активной половой жизни. Половая жизнь в первые месяцы после зачатия нежелательна из-за сокращений матки.
Любой сильный толчок, прыжки, передвигание тяжелого, нечаянное падение женщины могут спровоцировать угрозу выкидыша. При возникновении любого из перечисленных симптомов необходимо срочно обратиться к врачу для осмотра и сдачи анализов, мазков.
При наличии подозрений на опасность угрозы выкидыша берется моча на кетостероиды, анализы крови на инфекцию, мазок на наличие половой инфекции, исследуется гормональный фон. Если предыдущие беременности заканчивались выкидышами, то проводится коагулограмма. Чтобы определить точную причину угрозы выкидыша, необходима комплексная диагностика.
Другие заболевания из группы Беременность, роды и послеродовой период:
| Акушерский перитонит в послеродовой период |
| Анемия беременных |
| Аутоиммунный тиреоидит при беременности |
| Быстрые и стремительные роды |
| Ведение беременности и родов при наличии рубца на матке |
| Ветряная оспа и опоясывающий герпес у беременных |
| ВИЧ-инфекция у беременных |
| Внематочная беременность |
| Вторичная слабость родовой деятельности |
| Вторичный гиперкортицизм (болезнь Иценко-Кушинга) у беременных |
| Генитальный герпес у беременных |
| Гепатит D у беременных |
| Гепатит G у беременных |
| Гепатит А у беременных |
| Гепатит В у беременных |
| Гепатит Е у беременных |
| Гепатит С у беременных |
| Гипокортицизм у беременных |
| Гипотиреоз при беременности |
| Глубокий флеботромбоз при беременности |
| Дискоординация родовой деятельности (гипертоническая дисфункция, некоординированные схватки) |
| Дисфункция коры надпочечников (адреногенитальный синдром) и беременность |
| Злокачественные опухоли молочной железы при беременности |
| Инфекции, вызванные стрептококками группы А у беременных |
| Инфекции, вызванные стрептококками группы В у беременных |
| Йоддефицитные заболевания при беременности |
| Кандидоз у беременных |
| Кесарево сечение |
| Кефалогематома при родовой травме |
| Краснуха у беременных |
| Криминальный аборт |
| Кровоизлияние в мозг при родовой травме |
| Кровотечения в последовом и раннем послеродовом периодах |
| Лактационный мастит в послеродовый период |
| Лейкозы при беременности |
| Лимфогранулематоз при беременности |
| Меланома кожи при беременности |
| Микоплазменная инфекция у беременных |
| Миома матки при беременности |
| Невынашивание беременности |
| Неразвивающаяся беременность |
| Отек Квинке (fcedema Quincke) |
| Парвовирусная инфекция у беременных |
| Парез диафрагмы (синдром Кофферата) |
| Парез лицевого нерва при родах |
| Патологический прелиминарный период |
| Первичная слабость родовой деятельности |
| Первичный альдостеронизм при беременности |
| Первичный гиперкортицизм у беременных |
| Перелом костей при родовой травме |
| Перенашивание беременности. Запоздалые роды |
| Повреждение грудиноключично-сосцевидной мышцы при родовой травме |
| Послеродовой аднексит |
| Послеродовой параметрит |
| Послеродовой тиреоидит |
| Послеродовой эндометрит |
| Предлежание плаценты |
| Предлежание плаценты |
| Преждевременная отслойка нормально расположенной плаценты |
| Пузырный занос |
| Разрывы матки при беременности |
| Рак тела матки при беременности |
| Рак шейки матки при беременности |
| Рак щитовидной железы при беременности |
| Раневая инфекция в послеродовой период |
| Родовая травма внутренних органов |
| Родовая травма центральной нервной системы |
| Родовые травмы головы |
| Самопроизвольный аборт |
| Сахарный диабет при беременности |
| Сепсис в послеродовой период |
| Септический шок в послеродовой период |
| Синдром диссеминированного внутрисосудистого свертывания крови при беременности |
| Тазовые предлежания плода |
| Тиреотоксикоз беременных |
| Токсоплазмоз у беременных |
| Травма периферической нервной системы при родах |
| Травма спинного мозга в родах |
| Трихомоноз у беременных |
| Тромбофлебит поверхностных вен при беременности |
| Тромбофлебит вен матки, таза и яичников при беременности |
| Тромбофлебит правой яичниковой вены при беременности |
| Трофобластическая болезнь |
| Узкий таз |
| Узловой зоб при беременности |
| Урогенитальный хламидиоз у беременных |
| Феохромоцитома при беременность |
| Функционально (клинически) узкий таз |
| Цитомегаловирусная инфекция у беременных |
Виды выкидышей
Самопроизвольный аборт до 8 недели беременности протекает как менструация, только обильная, со сгустками, умеренными спазмами и болью внизу живота.
После 8 недели беременности, из-за большего развития плода и хориона, это процесс происходит в два этапа. Сначала изгнанию подвергается сам плод, и только потом элементы хориона. На чуть более поздних сроках (11-13 недель) сформировавшаяся плацента трудно покидает матку. Развиваются сильные схваткообразные боли, кровотечение, судороги. Практически во всех случаях части плаценты остаются в матке, это называется неполный аборт.
В зависимости от течения процесса и его патогенеза различают несколько видов самопроизвольного выкидыша:
- Рецидивирующий выкидыш – так называется три или более следующих друг за другом выкидышей;
- Угрожающий выкидыш – это состояние повышенного риска потери беременности. Беременную беспокоят кровотечение или кровянистые выделения, боли и сокращения мышц матки. Шейка матки закрыта.
- Прогрессирующий выкидыш – это состояние, при котором в данный момент происходит выведение плодного яйца. Происходит раскрытие шейки матки, через которую можно заметить элементы фетального яйца. В этой ситуации необходим кюретаж полости матки.
- Задержавшийся выкидыш – это состояние, при котором в матке находится мертвое плодное яйцо, но шейка матки остается закрытой. Происходит остановка развития плода, но он не изгоняется из полости матки, женщину ничего не беспокоит. Диагностируется по результатам УЗИ. В зависимости от срока, при замершей беременности врач проводит фармакологическую стимуляцию сокращений матки с целью изгнания плода (на раннем этапе развития). В более поздних сроках необходимо применение инструментального опорожнения полости матки (например, кюретаж).
- Полный аборт – состояние, при котором отсутствуют какие-либо остатки плодного яйца в полости матки, а шейка матки уже закрыта.
- Неполный выкидыш – состояние, при котором части плода остаются в матке, при этом наблюдается открытие шейки.
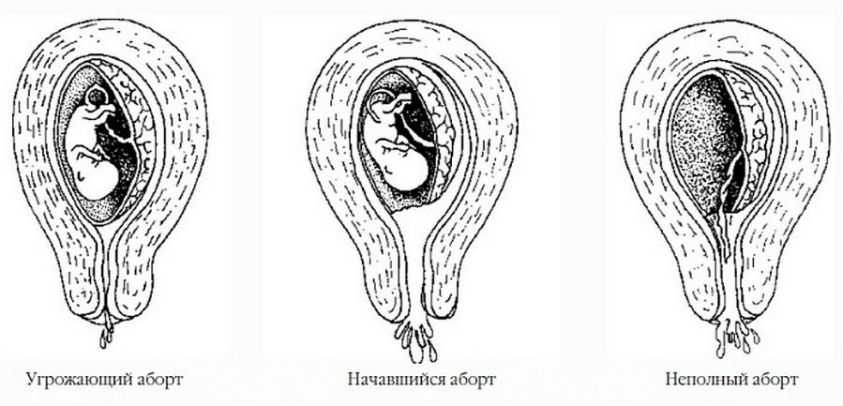 Виды выкидыша
Виды выкидыша
Причины выкидышей
Причины выкидыша многообразны:
Генетические факторы. Важная группа причин выкидыша – генетические мутации, связанные с изменением количества хромосом и результатом их аномальной структуры. Иногда генетические отклонения возникают у одного из родителей и передаются им эмбриону. Часто бывает так, что аномалии, возникающие у родителей, становятся причиной повторяющихся выкидышей. Генетические аномалии признаны наиболее распространенной причиной самопроизвольных абортов.
Лютеиновая недостаточность. Желтое тело – это структура, образованная из фолликула яичника и отвечающая за выработку прогестерона – гормона, подготавливающего эндометрий к имплантации эмбриона. Прогестерон также отвечает за правильное развитие ранней беременности. Дефицит прогестерона, возникающий в результате недостаточности желтого тела, мешает эмбриону имплантироваться в эндометрий. Сам прогестерон также отвечает за правильную подготовку слизистой оболочки к процессу имплантации.
Анатомические аномалии. Еще один фактор, влияющий на развитие выкидыша, — анатомические дефекты, частота которых составляет до 2%. Анатомические факторы, предрасполагающие к выкидышу:
- двурогая матка или перегородчатая матка – эти дефекты могут препятствовать имплантации эмбриона;
- спайки внутри полости матки, возникающие, например в результате кюретажа матки;
- миома матки;
- эндометриоз таза – наличие эндометрия вне полости матки.
Выкидыш и аутоиммунные заболевания. Важную роль в патогенезе выкидыша играют также иммунные факторы, например, антифосфолипидный синдром, характеризующийся наличием в организме антифосфолипидных антител, рецидивирующими выкидышами, сниженным количеством тромбоцитов и склонностью к образованию тромбов.
Наличие антифосфолипидных антител повышает не только риск выкидыша, но и риск других акушерских осложнений, к которым относятся:
- гипертония, вызванная беременностью;
- преждевременное отделение плаценты;
- внутриутробное ограничение роста плода.
У женщин с наличием антифосфолипидных антител и рецидивирующими выкидышами, применяется фармакотерапия. Как правило, вводят ацетилсалициловую кислоту и гепарин. Такое лечение предотвращает тромботические осложнения и значительно увеличивает шансы на сохранение беременности.
Возраст беременной женщины. С возрастом повышается риск выкидыша. Частота выкидышей у женщин старше 40 лет составляет до 50%. Чем старше беременная, тем выше риск генетических аномалий у плода, что, повышает риск выкидыша. Также у пожилых женщин качество ооцитов хуже.
Инфекции. К инфекционным факторам, повышающим риск выкидыша, относятся:
- Вирус краснухи, цитомегаловирус, вирус герпеса;
- Вирус кори – если инфекции, вызванной этим вирусом, благоприятствует высокая температура, то это является значительным фактором риска;
- Токсоплазма gondii toxoplasma – это простейшие, ответственные за развитие токсоплазмоза. Врожденный токсоплазмоз связан с возникновением серьезных дефектов, к которым относятся микроцефалия, воспаление сетчатки и сосудистой оболочки глаза. Заражение плода этим простейшими также повышает риск выкидыша;
- Бактериемия – наличие бактерий в крови беременной женщины. Токсины, вырабатываемые бактериями, проникают в плаценту, приводя к гибели плода и выкидышу.
Стоит знать, что независимо от патогенного фактора (т.е. вируса или бактерий) – сама лихорадка предрасполагает к началу сокращения матки, что способствует выкидышу.
Когда мы говорим о самопроизвольном выкидыше
Самопроизвольный выкидыш – это самопроизвольное прерывание беременности до 22 недель. Прерывание происходит по естественным причинам, без предварительного медицинского вмешательства.
Самопроизвольные выкидыши можно разделить на полные и неполные.
- Первые обычно происходят на ранних сроках беременности, то есть примерно до 12-й недели. По статистике, до 80% всех выкидышей происходят на этой стадии беременности.
- Если женщина теряет плод позже, мы обычно имеем дело с неполным выкидышем.
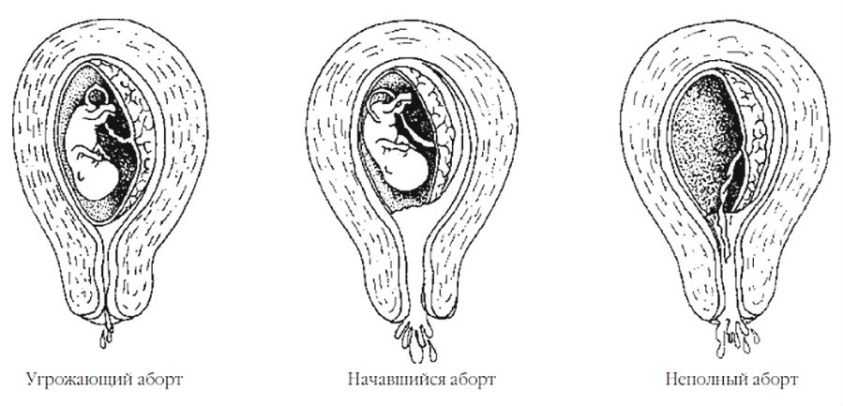 Самопроизвольный выкидыш – полный и неполный
Самопроизвольный выкидыш – полный и неполный
Чем одно отличается от другого? В первом случае плодное яйцо полностью выводится из организма и в матке не остается его фрагментов. В последнем случае фрагменты плодного яйца остаются в матке и должны быть вычищены. Это делается либо фармакологически, либо путем выскабливания матки.
Разновидности выкидыша
Различают такие разновидности выкидыша (самопроизвольного аборта):
- Угроза выкидыша – вагинальное кровотечение отсутствует. Канал шейки матки при осмотре не раскрыт. Присутствуют тянущие боли внизу живота и спазмы. При проведении узи при беременности во время угрозы выкидыша можно увидеть гипертонус матки в виде утолщения стенки.
- Начавшийся выкидыш — вагинальное кровотечение во время ранней беременности. Интенсивность вагинального кровотечения и боль во время угрозы выкидыша обычно невелика и при гинекологическом осмотре шейка матки обычно закрыта. При этом нет признаков выхождения тканей плодного яйца из канала шейки матки. При проведении ручного исследования область матки и придатков чувствительна.
- Аборт в ходу (неизбежный выкидыш)- присутствуют значительные кровянистые выделения из влагалища, более интенсивная боль и спазмы. При гинекологическом осмотре обнаруживают зияющий канал шейки матки, в котором видны части плодного яйца.
- Незавершенный выкидыш (неполный аборт) — частичное изгнание частей плода и тканей хориона (плаценты) в сроках до 22 недели беременности. Интенсивность кровотечения из влагалища высока, боль и спазмы довольно сильны. При проведении узи можно визуализировать остатки тканей в полости матки.
- Полный выкидыш (полный аборт) – характеризуется полным выходом всех тканей плода и плодного яйца из матки. Кровотечение и боль как правило прекращаются, когда завершается выход всех тканей из матки. При проведении узи в полости матки не удается обнаружить плод и части плодного яйца.
В настоящее время выкидыш встречается приблизительно в 20% случаев всех беременностей. При этом нет единой очевидной причины развития такого осложнения. Такие стадии как угроза выкидыша и начавшийся выкидыш (начавшийся аборт) являются обратимыми, если беременной вовремя оказана медицинская помощь.




















































