Запись начала родов
Чтобы легче решить, начались ли роды, отслеживайте события с помощью таблиц. Такая таблица может оказаться полезной, когда придется решать, пора ли вызывать врача или отправляться в больницу.
Засекайте время пяти или шести схваток подряд; если не заметите прогресса (схватки не становятся длиннее, сильнее и чаще), прекратите отсчет времени. Снова засекайте время, когда заметите перемены. Если явного прогресса нет, вы все еще в предродовом состоянии.
Когда вызываете врача, подготовьте ему следующую информацию: продолжительность схваток, интервал между схватками, насколько сильными кажутся схватки, сколько времени продолжаются такие схватки, состояние плодного пузыря (отошли или нет воды), было ли появление крови, другую важную информацию.
ОБЕЗБОЛИВАНИЕ РОДОВ
Роды,как правило, сопровождаются болевыми ощущениями.
Выраженная
болевая реакция во время родов вызывает возбуждение, состояние тревоги у
роженицы. Высвобождение эндогенных катехоломинов при этом, изменяет
функцию жизненно важных систем, в первую очередь сердечно-сосудистой и
дыхательной: появляется тахикардия, увеличивается сердечный выброс,
повышается артериальное и венозное давление, общее периферической
сопротивление. Одновременно сизменениями сердечнососудистой
системы нарушается дыхание, в результате чего развивается тахипноэ,
снижается дыхательный объем и повышается минутный объем дыхания, что
ведет к гипервентиляции. Указанные изменения могут приводить к
гипокапнии и нарушению маточно-плацентарного кровообращения с возможным
развитием гипоксии плода.
Неадекватное восприятие боли
во время родов может явиться причиной как слабости родовой
деятельности, так и дискоординации ее. Неадекватное поведение и мышечная
активность пациентки сопровождается повышенным потреблением кислорода,
развитием ацидоза у плода.
Боль во время родов обусловлена:
В I периоде:
• раскрытием шейки матки;
• ишемией миометрия во время сокращения матки;
• натяжением связок матки;
• растяжением тканей нижнего маточного сегмента.
Во II периоде:
• давлением предлежащей части плода на мягкие ткани и костное кольцо малого таза;
• перерастяжение мышц промежности.
Во
время родов биохимические и механические изменения, в матке, ее
связочном аппарате с накоплением в тканях калия, серотонина,
брадикинина, простагландинов, лейкотриенов трансформируются в
электрическую активность в окончаниях чувствительных нервов. В
последующем импульсы передаются по задним корешкам спино-мозговых нервов
Т11-S4 в спинной мозг, в стволовую часть
головного мозга, ретикулярную формацию и таламус, кору головного мозга в
область таламо-кортикальной проекции, где создается конечное
субъективное эмоциональное ощущение, воспринимаемое как боль. С учетом
отрицательного влияния боли на процесс родов показано обезболивание.
Эпизиотомия
Эпизиотомия — акушерская операция, заключающаяся во вскрытии промежности для облегчения влагалищных родов. Выделяют медиальную или срединную эпизиотомию (перинеотомию), и медиолатеральную эпизиотомию. Показания к эпизиотомии включают:
1) необходимость ускорения родов;
2) ожидаемая или присутствующая дистоция плечиков.
Относительным противопоказанием к эпизиотомии является возможность значительной травмы промежности
После выполнения эпизиотомии пристальное внимание уделяют защите тканей вокруг эпизиотомной раны от чрезмерного разрыва и повреждения сфинктера и слизистой оболочки прямой кишки
Ранее эпизиотомия использовалась как рутинная процедура, но опасность разрывов промежности III-IV степеней при выполнении медиальной эпизиотомии (перинеотоми) стала причиной более осторожного применения этой операции
Медиальная эпизиотомия (перинеотомия) применяется более часто и заключается в вертикальном разрезе от задней спайки половых губ к центру промежности. При медиолатеральной эпизиотомии выполняется разрез от задней спайки половых губ латерально в косом направлении (на 5 или 7 ч условного циферблата).
Роды окончены — что дальше?
Поздравляем маму и ее малыша! После того как плацента покинула матку, вы почувствуете, что живот стал твердым: это сократилась матка. Врач будет проверять, чтобы убедиться, что она остается в этом положении
Это важно для того, чтобы кровеносные сосуды, которые связывали плаценту и матку, могли сузиться и кровотечение остановилось.
- Доктор проверит, вся ли плацента вышла, и сделает осмотр, чтобы убедиться, что не нужно накладывать швы на промежность. В случае необходимости вам сделают локальную анестезию. Если вам делали эпидуральную анестезию, анестезиолог подойдет к вам, чтобы удалить катетер со спины. Это занимает одну секунду и совсем не больно.
- Если вы планируете грудное вскармливание, сейчас можно сделать первую попытку. Правда, и вы, и ваш кроха должны быть к этому готовы. Не все новорожденные имеют такое желание в первые минуты после появления на свет, но попробуйте подержать малыша у соска. Большинство детей начинает сосать грудь в первый час после рождения. Раннее приложение к груди помогает новорожденному, и для мамы это тоже полезно: кормление способствует выработке окситоцина, того же гормона, который вызывает схватки, а сейчас помогает вашей матке оставаться в сокращенном положении. Если этого не происходит, врач даст вам окситоцин и все наладится в любом случае.
- В это время схватки продолжаются, но почти неощутимо. Если это ваш первый ребенок, вы можете почувствовать только несколько схваток. Если же у вас уже есть дети, то схватки могут продолжаться время от времени в течение 1 – 2 дней. Ощущаются они как менструальная боль, и, если она слишком сильная, попросите у врача безопасное обезболивающее. Вы можете ощущать слабость или озноб — это абсолютно нормально и скоро пройдет.
Если роды прошли без проблем и малышу не нужен специальный уход, попросите врача оставить вас с ребенком, сейчас ваше время!
Переходная фаза (фаза прорезывания)
Третья фаза второго периода — переходная фаза, или фаза прорезывания, когда ребенок выходит из вашего тела наружу. Она начинается, когда темя ребенка появляется и не исчезает между потугами. Эта фаза заставляет максимально растянуться ваше влагалище и характеризуется острой жгучей болью. Сильные потуги в этот момент увеличивают боль и вероятность серьезных разрывов влагалища и промежности. Считайте острую боль сигналом прекратить потуги. Используйте легкое учащенное дыхание, выдыхайте ртом, не задерживайте дыхание, и расслабьте влагалище, когда появилась головка ребенка. Некоторые акушеры прикладывают к промежности горячий компресс или массируют ее с маслом или кремом, чтобы дать ей постепенно растянуться, или удерживают голову ребенка, не позволяя ей выходить слишком быстро. В этот момент многие врачи проводят эпизиотомию (рассечение промежности). Хирургический разрез промежности расширяет выход из влагалища, чем достигается эффект «растяжения» промежности.
МЕХАНИЗМ РОДОВ
Механизмом
родов является совокупность движений, совершаемых плодом при
прохождении через родовой канал. В результате этих движений головка
стремится пройти через большие размеры таза наименьшими своими
размерами.
Механизм родов начинается тогда, когда головка по мере перемещения встречает препятствие, мешающее ее дальнейшему движению.
Движение
плода под влиянием изгоняющих сил совершается по родовому каналу (рис.
9.8) по направлению проводной оси таза, которая представляет собой
линию, соединяющую середины всех прямых размеров таза. Проводная ось
напоминает форму рыболовного крючка, в связи с изогнутостью крестца и
наличием мощного пласта мышц тазового дна.
Рис.
9.8. Схематическое изображение родовых путей в период изгнания. 1 —
проводная ось таза, по которой проходит головка малым размером
Мягкие
ткани родового канала — нижний сегмент матки, влагалище, фасции и
мышцы, выстилающие внутреннюю поверхность малого таза, промежность — по
мере прохождения плода растягиваются, оказывая сопротивление
рождающемуся плоду.
Костная основа родового канала
имеет неодинаковые размеры в различных плоскостях. Продвижение плода
принято относить к следующим плоскостям малого таза:
• входа в таз;
• широкой части полости малого таза;
• узкой части полости малого таза;
• выхода таза.
Для
механизма родов важное значение имеют размеры не только таза, но и
головки, а также ее способность к изменению формы, т.е. к конфигурации
Конфигурацию головки обеспечивают швы и роднички и определенная
пластичность костей черепа. Под влиянием сопротивления мягких тканей и
костной основы родового канала кости черепа смещаются относительно друг
друга и заходят одна на другую, приспосабливаясь к форме и размерам
родового канала.
Когда проводят кесарево сечение
Статистика последних десятилетий говорит о том, что во всем мире кесарево сечение делают все чаще. По данным ВОЗ, эта операция по медицинским показаниям должна назначаться не чаще чем в 15 % случаев. Но в реальности это число намного выше (в ряде европейских стран — почти половина всех родов).
Кесарево сечение — это медицинская операция, во время которой роды происходят хирургическим путем, через разрез на матке. Этот способ известен еще со времен Древнего Рима. Но условия, в которых проводится операция, конечно, заметно изменились с тех пор. Все проходит довольно быстро и, как правило, занимает лишь час. Именно последний факт нередко имеет решающее значение, когда женщины делают выбор в пользу кесарева сечения «по желанию»: кто-то опасается многочасовых схваток, кто-то боится разрывов и растяжения матки и т. п.
Но все же кесарево сечение — это не косметическая процедура. По медицинским показаниям оно назначается только в том случае, если есть угроза жизни и здоровью мамы или малыша. По сравнению с естественными родами риски и для женщины, и для младенца в случае кесарева сечения в разы выше.
Когда кесарево сечение проводится планово, по назначению врача?
- Слишком узкий таз женщины и/или слишком крупный плод;
- Предлежание плаценты (плацента закрывает вход в матку);
- Рубцы на матке от прежних операций, угроза разрывов;
- Многоплодная беременность;
- Целый ряд заболеваний, не связанных с беременностью (сердечно-сосудистые заболевания, опасность отслойки сетчатки, варикозная болезнь, вирусные заболевания мочевыводящих путей и др.).
Когда кесарево сечение проводится экстренно уже после начала схваток?
- Когда роды проходят слишком долго или родовая активность внезапно прекращается;
- При острой кислородной недостаточности и проблемах с сердцебиением у ребенка;
- При преждевременной отслойке плаценты;
- Если есть опасность разрыва матки.
Что следует знать, если вам назначено кесарево сечение?
- Доктор, наблюдающий вашу беременность, скорее всего, еще во время первых осмотров сообщит о необходимости проведения операции. Особенно если у вас уже есть история операций на матке или наличествуют хронические болезни.
- Сама операция чаще всего назначается на конец третьего триместра беременности — на 38 – 39-ю неделю. Кесарево сечение в большинстве случаев проводится под местным наркозом (эпидуральная или спинальная анестезия). Так у вас с большой вероятностью будет возможность приложить ребенка к груди сразу после родов.
- Работа хирургов скрыта от роженицы при помощи небольшой шторки. И лишь после того, как врач извлечет ребенка через разрез на матке (в большинстве случаев горизонтальный), вы сможете увидеть своего кроху.
Что следует принять во внимание, если вы задумываетесь о проведении кесарева сечения без серьезных медицинских оснований?
- Вероятность развития осложнений как у матери, так и у малыша намного выше. Вам предстоит более долгое восстановление после родов: пока заживает шов, маме требуется постоянная помощь.
- Возможны затруднения с налаживанием грудного вскармливания.
- Негативные для малыша эффекты анестезии и антибиотиков, полученных во время операции.
- Сложности с восстановлением детородной функции: исследования показывают, что кесарево сечение может затруднять возникновение следующей беременности.
Если вам предстоит кесарево сечение по медицинским показаниям, помните, что это — жизненная необходимость для вашего крохи, и вы все делаете правильно. Если же вы выбираете операцию, руководствуясь неуверенностью и страхами, возможно, стоит пересмотреть ситуацию еще раз.
ВЕДЕНИЕ ПОСЛЕДОВОГО ПЕРИОДА
В
настоящее время принята выжидательная тактика ведения третьего периода,
поскольку несвоевременные вмешательства, пальпация матки могут нарушить
процессы отделения плаценты и образования ретроплацентарной гематомы.
Осуществляется контроль:
— общего состояния: цвет кожных покровов, ориентация и реакция на окружающую обстановку;
— показателей гемодинамики: пульс, артериальное давление в пределах физиологичекой нормы;
— количества выделяемой крови — кровопотеря 300-500 мл (0,5% массы тела) считается физиологической;
— признаков отделения плаценты.
Наиболее часто в практике используются следующие признаки отделения плаценты от стенки матки.
Признак Шредера.
Если плацента отделилась и опустилась в нижний сегмент или во
влагалище, дно матки поднимается вверх и располагается выше и вправо от
пупка; матка приобретает форму песочных часов.
Признак Чукалова-Кюстнера.
При надавливании ребром кисти руки на надлобковую область при
отделившейся плаценте матка приподнимается вверх, пуповина не
втягивается во влагалище, а наоборот, еще больше выходит наружу (рис.
9.23).
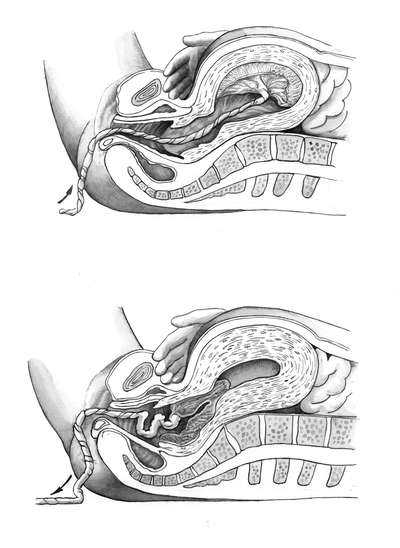 Рис 9.23. Признак отделения плаценты Чукалова — Кюстнера.А — плацента не отделилась; Б — плацента отделилась
Рис 9.23. Признак отделения плаценты Чукалова — Кюстнера.А — плацента не отделилась; Б — плацента отделилась
Признак Альфельда.
Лигатура, наложенная на пуповину у половой щели роженицы, при
отделившейся плаценте опускается на 8-10 см ниже от вульварного кольца.
При отсутствии кровотечения к определению признаков отделения плаценты приступают через 15-20 мин после рождения ребенка.
Установив признаки отделения плаценты, способствуют рождению отделившегося последа наружными методами выделения.
К методам наружного выделения последа относятся следующие.
ВЕДЕНИЕ ПОСЛЕДОВОГО ПЕРИОДА
В
настоящее время принята выжидательная тактика ведения третьего периода,
поскольку несвоевременные вмешательства, пальпация матки могут нарушить
процессы отделения плаценты и образования ретроплацентарной гематомы.
Осуществляется контроль:
— общего состояния: цвет кожных покровов, ориентация и реакция на окружающую обстановку;
— показателей гемодинамики: пульс, артериальное давление в пределах физиологичекой нормы;
— количества выделяемой крови — кровопотеря 300-500 мл (0,5% массы тела) считается физиологической;
— признаков отделения плаценты.
Наиболее часто в практике используются следующие признаки отделения плаценты от стенки матки.
Признак Шредера.
Если плацента отделилась и опустилась в нижний сегмент или во
влагалище, дно матки поднимается вверх и располагается выше и вправо от
пупка; матка приобретает форму песочных часов.
Признак Чукалова-Кюстнера.
При надавливании ребром кисти руки на надлобковую область при
отделившейся плаценте матка приподнимается вверх, пуповина не
втягивается во влагалище, а наоборот, еще больше выходит наружу (рис.
9.23).
Рис 9.23. Признак отделения плаценты Чукалова — Кюстнера.А — плацента не отделилась; Б — плацента отделилась
Признак Альфельда.
Лигатура, наложенная на пуповину у половой щели роженицы, при
отделившейся плаценте опускается на 8-10 см ниже от вульварного кольца.
При отсутствии кровотечения к определению признаков отделения плаценты приступают через 15-20 мин после рождения ребенка.
Установив признаки отделения плаценты, способствуют рождению отделившегося последа наружными методами выделения.
К методам наружного выделения последа относятся следующие.
ПРИЧИНЫ НАСТУПЛЕНИЯ РОДОВ
Причины
наступления родов до настоящего времени не установлены. Роды — сложный
многозвеньевой процесс, возникающий и завершающийся в результате
взаимодействия нервной, гуморальной и фетоплацентарной систем, которые
влияют на сокращение мышц матки. Сокращения мышц матки не отличаются от
сокращения гладкомышечной мускулатуры в других органах и регулируются
нервной и гуморальной системами.
К концу беременности
в результате зрелости плода и генетически детерминированных на этом
фоне процессов как в организме матери, так и в фето-плацентарном
комплексе формируются взаимосвязи, направленные на усиление механизмов,
активирующих сокращение мышц матки.
К активирующим
механизмам следует отнести, прежде всего, усиление нервных стимулов,
возникающих в ганглиях периферической нервной системы, связь которых с
ЦНС осуществляется через симпатические и парасимпатические нервы.
Адренергические рецепторы a и b расположены в теле матки, а
m-холинергетические — в циркулярных волокнах матки и нижнего сегмента,
где одновременно находятся серотонино- и гистаминорецепторы.
Возбудимость периферических отделов нервной системы и вслед за этим
подкорковых структур (миндалевидные ядра лимбического отдела
гипоталамуса, гипофиза, эпифиза) повышается на фоне торможения в коре
головного мозга (в височных долях больших полушарий). Подобные
взаимоотношения способствуют автоматическому рефлекторному сокращению
матки.
Второй вариант механизмов, активирующих
сокращения матки, тесно связанный с первым — гуморальный. Перед родами в
крови беременной увеличивается содержание соединений, приводящих к
повышению активности миоцитов: эстриола, мелатонина, простагландинов,
окситоцина, серотонина, норадреналина, ацетилхолина.
ПЕРИОДЫ РОДОВ. ИЗМЕНЕНИЯ В МАТКЕ ВО ВРЕМЯ РОДОВ
Начало
родов характеризуется регулярными схватками через 15-20 мин. Выделяют
три периода родов: первый период — раскрытие шейки матки; второй период —
изгнание плода; третий период — последовый.
В
настоящее время при широком использовании обезболивания, более активной
тактике ведения родов их продолжительность уменьшилась и составляет у
первородящих 12-16 ч, у повторнородящих — 8-10 ч. В руководствах ХIX-XX
веков нормальной называется продолжительность родов 15-20 ч у
первородящих и 10-12 ч у повторнородящих.
Первый период родов — раскрытие шейки матки. Он
начинается с момента появления регулярных схваток, которые способствуют
укорочению, сглаживанию и раскрытию шейки матки. Первый период родов
заканчивается полным раскрытием шейки матки.
Продолжительность первого периода родов у первородящих составляет 10-12 ч, у повторнородящих — 7-9 ч.
Раскрытию
шейки матки способствуют: а) своеобразные, характерные только для матки
сокращения мышц (контракция, ретракция, дистракция); б) давление на
шейку изнутри плодным пузырем, а после излития околоплодных вод —
предлежащей частью плода из-за повышения внутриматочного давления.
Особенности сокращения матки определяются ее строением и расположением мышечных волокон.
С
акушерских позиций матка делится на тело и нижний сегмент, который
начинает формироваться в середине беременности из шейки матки и
перешейка. В теле матки преобладают мышечные волокна, расположенные
продольно или косопродольно. В нижнем сегменте они расположены
циркуляторно (рис. 9.1).
Рис. 9.1. Строение матки в родах.1 — тело матки; 2 — нижний сегмент; 3 — контракционное кольцо; 4 — влагалище
ПРИЧИНЫ НАСТУПЛЕНИЯ РОДОВ
Причины
наступления родов до настоящего времени не установлены. Роды — сложный
многозвеньевой процесс, возникающий и завершающийся в результате
взаимодействия нервной, гуморальной и фетоплацентарной систем, которые
влияют на сокращение мышц матки. Сокращения мышц матки не отличаются от
сокращения гладкомышечной мускулатуры в других органах и регулируются
нервной и гуморальной системами.
К концу беременности
в результате зрелости плода и генетически детерминированных на этом
фоне процессов как в организме матери, так и в фето-плацентарном
комплексе формируются взаимосвязи, направленные на усиление механизмов,
активирующих сокращение мышц матки.
К активирующим
механизмам следует отнести, прежде всего, усиление нервных стимулов,
возникающих в ганглиях периферической нервной системы, связь которых с
ЦНС осуществляется через симпатические и парасимпатические нервы.
Адренергические рецепторы a и b расположены в теле матки, а
m-холинергетические — в циркулярных волокнах матки и нижнего сегмента,
где одновременно находятся серотонино- и гистаминорецепторы.
Возбудимость периферических отделов нервной системы и вслед за этим
подкорковых структур (миндалевидные ядра лимбического отдела
гипоталамуса, гипофиза, эпифиза) повышается на фоне торможения в коре
головного мозга (в височных долях больших полушарий). Подобные
взаимоотношения способствуют автоматическому рефлекторному сокращению
матки.
Второй вариант механизмов, активирующих
сокращения матки, тесно связанный с первым — гуморальный. Перед родами в
крови беременной увеличивается содержание соединений, приводящих к
повышению активности миоцитов: эстриола, мелатонина, простагландинов,
окситоцина, серотонина, норадреналина, ацетилхолина.






















































