Способы лечения розацеа
Заболевание, не смотря на свое широкое распространение, носит хронический характер. Причина такого положения вещей заключается в пренебрежении пациентов к существующей проблеме. Отсутствие болевого эффекта, общее ухудшение состояния кожных покровов с возрастом становятся причиной отсутствия должного внимания к наличию проблемы. Розацея бесследно не исчезает. Пациенты, у которых признаки болезни со временем исчезли, столкнулись с наличием остаточных признаков. Припухлость кожи на щеках, красный нос и ярко выраженная сетка кровеносных сосудов на участках кожи в лицевой части остаются свидетелями перенесенной розацеи. Появление подобных проявлений на коде становятся причиной развития психологического дискомфорта, отражающегося на качестве жизни человека.
Среди существующих видов угревой болезни розацеа является одной из самых неприятных. Первоначальное редкое появление симптомов может быть воспринято ошибочно за временные аллергические реакции, однако при отсутствии лечения дальнейшее состояние кожи может существенно ухудшиться. На сегодняшний день дерматология и косметология располагают достаточными средствами и способами, с помощью которых можно избавиться от недуга на начальной стадии. Основное лечение розацеа направлено на контроль за проявляющейся симптоматикой болезни, препятствуя дальнейшему распространению недуга.
Лечение подбирается в зависимости от тяжести ситуации и может включать в себя комплекс мероприятий косметологического и медикаментозного характера. Для снижения бактериальной составляющей болезни пациентам назначается пероральный прием противомикробных препаратов, местное лечение поврежденных участков кожи мазями и масками, в основе которых содержатся антимикробные компоненты. Подобная методика эффективна на начальной стадии розацеи и дает при систематическом использовании хорошие результаты. Появление сосудистой сетки на лице можно устранить приемом лекарств, содержащих витамины С и Р, предотвращающие ломкость капилляров.
В качестве сопутствующих средств при лечении розацеа является диетическое питание и нормализация работы центральной нервной системы. Ограничение употребления в пищу продуктов, способных вызвать аллергические реакции и успокоительные препараты оказывают благотворное действие на состояние кожи. Повышенная чувствительность кожи требует проведение ежедневных косметологических процедур для увлажнения поверхностного слоя и повышения тонуса кожи на лице.
Для эффективной борьбы с кожными паразитами, которые часто становится причиной развития розацеаподобной формы демодекоза, осуществляются биологические лабораторные исследования сальных желез. Результаты анализов являются основанием для выбора вариантов терапевтического лечения демодекоза с параллельным устранением проявлением розацеа.
В большинстве ситуаций лечение розацеа имеет благоприятный прогноз. Период активных медикаментозных и терапевтических мероприятий продолжается от 1 до 3 месяцев, в зависимости от тяжести поражения кожи и основной причины возникновения болезни.
Что нельзя есть при розацеа?
Розацеа и купероз на лице – заболевания, к лечению которых нужно подходить комплексно. В первую очередь, это касается питания. Чтобы избавиться от розацеа, из рациона нужно исключить опасные и вредные продукты:
- Сладкое и мучное. Они содержат сахара, которые провоцируют воспаления
- Молочные продукты. Прогестерон, которым богаты молочные продукты, усиливает функции сальных желёз – гнойных воспалений на коже становится больше.
- Алкоголь. Научно доказано, что алкогольные напитки сами по себе не вызывают розацеа, но усугубляют течение болезни. Алкоголь расширяет сосуды и вызывает дополнительный румянец на лице.
- Продукты, содержащие кофеин (чай и кофе). Стимулируют выработку гормона кортизола, который запускает стресс. Стрессовые ситуации нередко приводят к появлению воспалений на коже.
- Консервированные, маринованные, соленые, жареные и острые продукты. Приводят к возникновению прыщей на коже, расширяют сосуды, ослабляют иммунитет.
- Цитрусовые и сладкие фрукты. Вызывают кожные воспаления.
Как часто встречается розацеа. Каков риск заболеть?
В научной литературе об эпидемиологических исследованиях розацеа сказано немного. Согласно исследованию, проведенному в Великобритании, заболеваемость розацеа составляет 1,65 случая на 1000 человек в год.
Исследование, проведенное немецкими учеными, показало, что из 90880 человек более 2% страдали розацеа. У 80% пациентов заболевание диагностируется в возрасте 30 лет.
- У женщин риск развития розацеа увеличивается с 35 лет, а самая высокая заболеваемость наблюдается в возрасте от 61 до 65 лет.
- У мужчин розацеа начинает развиваться позже, в возрасте 50 лет, а наибольшая заболеваемость наблюдается в 76-80 лет.
Исследования показывают, что розацеа чаще встречается у женщин. однако некоторые исследователи не указывают на существенные гендерные различия. В редких случаях заболевание поражает и детей. Розацеа чаще встречается у людей со светлой кожей (типы кожи от I до II), чем у людей с более темной кожей.
Причины возникновения и развития купероза
Перед началом терапии, направленной на излечение купероза, желательно выяснить, что могло послужить толчком к его возникновению, то есть расширению сосудов и потере ими эластичности.
Как правило, выделяют две главные причины: наследственная предрасположенность и побуждающие внешние факторы.
Механизмы наследования заболевания не установлены, но исследования, проведенные американскими учеными, доказали, что в 40% случаев заболевание встречается у близких родственников пациентов.
Но если наследственность трудно изменить, то на внешние факторы нужно обратить особое внимание и, по-возможности, стараться избегать их. Или свести к минимуму.
К таким негативным внешним факторам относятся: . Частое употребление алкогольных напитков
Красное вино обладает сосудорасширяющим воздействием на кожу. Это негативно сказывается на коже лица.
Частое употребление алкогольных напитков. Красное вино обладает сосудорасширяющим воздействием на кожу. Это негативно сказывается на коже лица.
Употребление сильно горячей или острой пищи, которая приводит к ломкости капилляров.
Резкие перепады температур. Людям следует избегать длительного нахождения в районе с агрессивным климатом, исключить перепады температур. Это, когда, например, хорошо разогретый человек (после бани или интенсивной тренировки) окунается в холодную воду.
Ультрафиолетовые лучи также оказывают негативное воздействуют на кожу. Прямые солнечные лучи или длительное пребывание в солярии разрушают капилляры на поверхности лица.
Агрессивные продукты. К ним следует отнести горячий шоколад и кофе. Они увеличивают приток крови к поверхности лица.
Стрессы, эмоциональные перепады, нервные срывы. Они увеличивают давление и негативно влияют на сосуды.
Существует также ряд заболеваний, провоцирующих изменения в сосудах. К ним относятся: заболевания желудочно-кишечного тракта, особенно желудка и двенадцатиперстной кишки (они отмечаются у 90% пациентов с розацеа); эндокринные заболевания; сбои в иммунной системе; нарушения в системе свертывания крови; вегето-сосудистая дистония; кожные инфекции.
Какие косметические процедуры можно делать при розацеа?
При лечении купероза и розацеа на лице не обойтись без косметологических процедур. Но далеко не все они разрешены при сосудистых патологиях.
Эффективно избавиться от купероза и розацеа помогают:
- Фотолечение. Импульсный свет воздействует на патологические ткани. Мишени лучей – микроорганизмы и измененные капилляры. Под влиянием фотовспышек разрушаются старые коллагеновые волокна, запускается выработка новых. Главная особенность фотолечения – способность к склеиванию сосудов. Лучи нагревают сосуд до 60 градусов, что провоцирует свертывание крови и сосуды становятся пустыми.
- Плазмотерапия. Процедура основана на использовании аутогенной плазмы. Плазмотерапия запускает процессы восстановления клеток кожи, нормализует метаболизм, насыщает кожу полезными веществами. В дерме усиливается синтез коллагена, уменьшаются процессы воспаления.
Как ставят диагноз розацеа?
Независимо от характера болезни (купероз, демодекоз, розацеа), лечению предшествует диагностика. Врач-косметолог определит, розацеа или купероз у пациента. Потребуется осмотр, анализ крови, в отдельных случаях – соскобы пораженных зон кожи. При необходимости врач назначит УЗИ внутренних органов, чтобы исключить заболевания, которые могут провоцировать кожные реакции.
Задача врача-косметолога не только устранить внешние проявления розацеа на коже, но и установить причину заболевания. Для этого необходимо исследовать состояние ЖКТ и эндокринной системы – исключить гастриты, колиты, дисбаланс гормонов и т.д.
Лечение розацеа в Центре дерматологии Петровка 15
Поскольку факторов, провоцирующих и усугубляющих течение розацеа, достаточно много, методы лечения также разнообразны. Применение одних средств направлено в большей степени на уменьшение розацеа на лице, другие препараты и методы используются для лечения сопутствующих заболеваний нервной системы и органов пищеварения, эндокринных нарушений и расстройств иммунной системы.
Методика проводимой терапии определяется только врачом-дерматологм, исходя из проявлений заболевания и индивидуальных особенностей организма пациента:• лекарственная терапия (таблетки и мази);• химический пилинг;• микрошлифовка поверхности кожи или микродермабразия;• лазерное удаление.
Наши врачи-дерматологи применяют самые современные методы лечения, которые помогают в лечении розацеа и добиваются стойкой ремиссии, то есть обеспечивают максимально долгий срок без повторения высыпаний.
Биологические эффекты инсулина
Инсулин активизирует:
- поглощение глюкозы мышечными, жировыми, печеночными клетками
- образование гликогена в печени (депо глюкозы);
- улавливание клетками аминокислот;
- биосинтез ДНК, белка и жирных кислот;
- перенос ионов.
Инсулин подавляет:
- глюконеогенез (образование глюкозы из неуглеводных соединений);
- апоптоз (запрограммированная естественная гибель клеток);
- расщепление жировой ткани.
Зная последний из названных эффектов, становится ясно почему похудеть при гиперинсулинемии практически невозможно. Инсулин — жиросберегающий гормон!
Поддерживать баланс между резистентностью к инсулину и его выработкой организм может довольно долго, но в конечном итоге, через несколько лет, развивается декомпенсация. Бета-клетки поджелудочной железы истощаются, становятся не в состоянии вырабатывать большое количество инсулина, требуемого для преодоления сопротивления к нему, уровень глюкозы повышается. Так развивается сахарный диабет 2 типа.
Чем раньше будут предприняты меры по лечению инсулинорезистентности, тем меньше вероятность развития диабета, сердечно-сосудистых заболеваний (инфаркта, инсульта), жирового перерождения печени, синдрома поликистозных яичников, эректильной дисфункции, а также бесплодия.
Инсулинорезистентность определяет более высокую заболеваемость и смертность от сосудистых катастроф.
Симптомы и признаки розацеи
Покраснение или эритема кожи длится не более 3-5 дней. Проявления носят блуждающий характер, исчезая в одном месте и появляясь на других участках тела. Распространенные места локализации болезни – щеки и нос. Зачастую розацеа появляется на подбородочной части и на ушах, однако встречаются пациенты, которые имеют высыпания на коже в области груди, шеи и на волосяной части головы. Отличительным признаком болезни, в отличие от угревой сыпи, является наличие зуда. Жжение сопровождают пациента во время гигиенических процедур. Кожа в местах покраснений становится сухой, прикосновения болезненны и неприятны.
Причины появления розацеа
Причины появления розовых угрей полностью не изучены, но имеет место мнение, что розацеа возникает при заболеваниях ЖКТ и щитовидной железы, дисфункции иммунной системы, по ряду наследственных факторов, а также внешних факторов, в совокупности воздействующих на изменение тонуса сосудов лица.
Рассмотрим внешние и внутренние факторы, которые рассматриваются как провоцирующие развитие розацеа.
Внешние факторы:
- физические — инсоляция, мороз, жара;
- факторы питания — употребление алкоголя, высокотемпературных напитков, пряной пищи.
Вышеупомянутые продукты, воздействуя на слизистую оболочку желудка, способствуют рефлекторному расширению сосудов на лице.
Внутренние факторы:
- инфекции. По причине того, что при розовых угрях на коже лица появляются гнойничковые высыпания, существует предположение специалистов, что провоцирующим фактором заболевания являются бактерии. Однако, в самом содержимом гнойничков вирусы или бактерии обнаружены не были.
- клещ рода Demodex. Поскольку при взятии соскоба с кожи лица пациентов с розацеа могут быть обнаружены клещи, а назначенное лечение, ориентированное на уничтожение возбудителя, дает результат, этот вариант тоже имеет место быть. Однако, личинки клещей обнаруживаются не у всех пациентов, поэтому эта причина окончательно не подтверждена.
- генетический фактор. Наследственная предрасположенность к розовым угрям не доказана, однако ученые из США в ходе исследований установили, что у 40 % пациентов с заболеванием розацеа ближайшие родственники имеют эту же патологию.
- патология пищеварительного тракта. Согласно исследовательским данным, у 50-90% пациентов с диагнозом «Розацеа» выявлены симптомы гастрита, у 35% — признаки заболеваний тонкого кишечника.
- невротические расстройства. Связь психических нарушений с розовыми угрями объясняется лишь тем, что у носителей розовых угрей усугубление психического состояния происходит на фоне восприятия собственной внешности.
Профилактика
Ранее были перечислены располагающие факторы. По возможности их необходимо исключить, так как офтальморозацеа будет периодически обостряться. Это хроническая патология, которая часто рецидивирует. Чтобы болеть реже, рекомендуется:
-
отказаться от курения и алкоголя;
-
заниматься спортом и чаще бывать на свежем воздухе;
-
правильно питаться;
-
реже посещать солярий;
-
при наличии проблем с пищеварением систематически бывать на приеме у гастроэнтеролога.
В этом возрасте повышается риск развития и других глазных патологий, поэтому профилактические осмотры 1-2 раза в год лишними не будут.
Профилактика
Не во всех случаях можно предугадать и предотвратить появления розацеа, однако в силах каждого человека соблюдать простые правила, способные минимизировать риск возникновения заболевания.
Итак, важно:
— не находиться на открытом солнце без защитных средств;
— защищать открытые участки лица и тела от сильного ветра и мороза;
— ограничить посещение мест с высокими температурами;
— бережно ухаживать за кожей и выбирать средства без спирта, тяжелых масел и других раздражающих компонентов;
— незамедлительно обращаться к врачу, если возникли осложнения после приёма лекарственных средств или косметологических процедур;
— ограничить потребление острой, пряной, солёной пищи.
Розацеа является хроническим заболеванием, поэтому избавиться от него полностью, к сожалению, невозможно
Чтобы добиться длительной ремиссии, важно строго соблюдать рекомендации врача и не заниматься самолечением.
Признаки и симптомы розацеа
- Стойкое покраснение лица. Чаще всего покраснение захватывает центр лица (лоб, нос, подбородок и щеки). Краснота может распространяться на грудь и спину.
- Высыпания на лице. В начале на фоне покраснения кожи образуются небольшие розоватые бугорки (папулы), которые со временем превращаются в гнойнички (пустулы, прыщи, угри).
- Уплотнение кожи лица в области покраснения. Чаще развивается на поздней стадии болезни.
- Расширение сосудов и проявление красной сосудистой сетки (телеэнгиэктазии).
- Ринофима. Стойкое покраснение и уплотнение кожи на носу. Чаще встречается у мужчин.
- Поражение глаз. Встречается примерно у половины заболевших. Проявляется покраснением, сухостью, резью, ощущением песка или инородного тела в глазах, слезотечением.
Можно ли вылечить розацеа навсегда?
Независимо от того, телеангиэктазия, купероз или розацеа, лечение должно быть комплексным. Особенность розацеа в том, что несмотря на внешние признаки, причины скрываются глубоко в организме. И чтобы избавиться навсегда от розацеа, нужно установить и устранить причину заболевания.
Лечение розацеа и купероза проводят в нескольких направлениях. Как правило, эндокринолог и косметолог разрабатывают комплексный план терапии, который нацелен на быстрое устранение внешних проявлений заболевания и глубокое лечение причин розацеа.
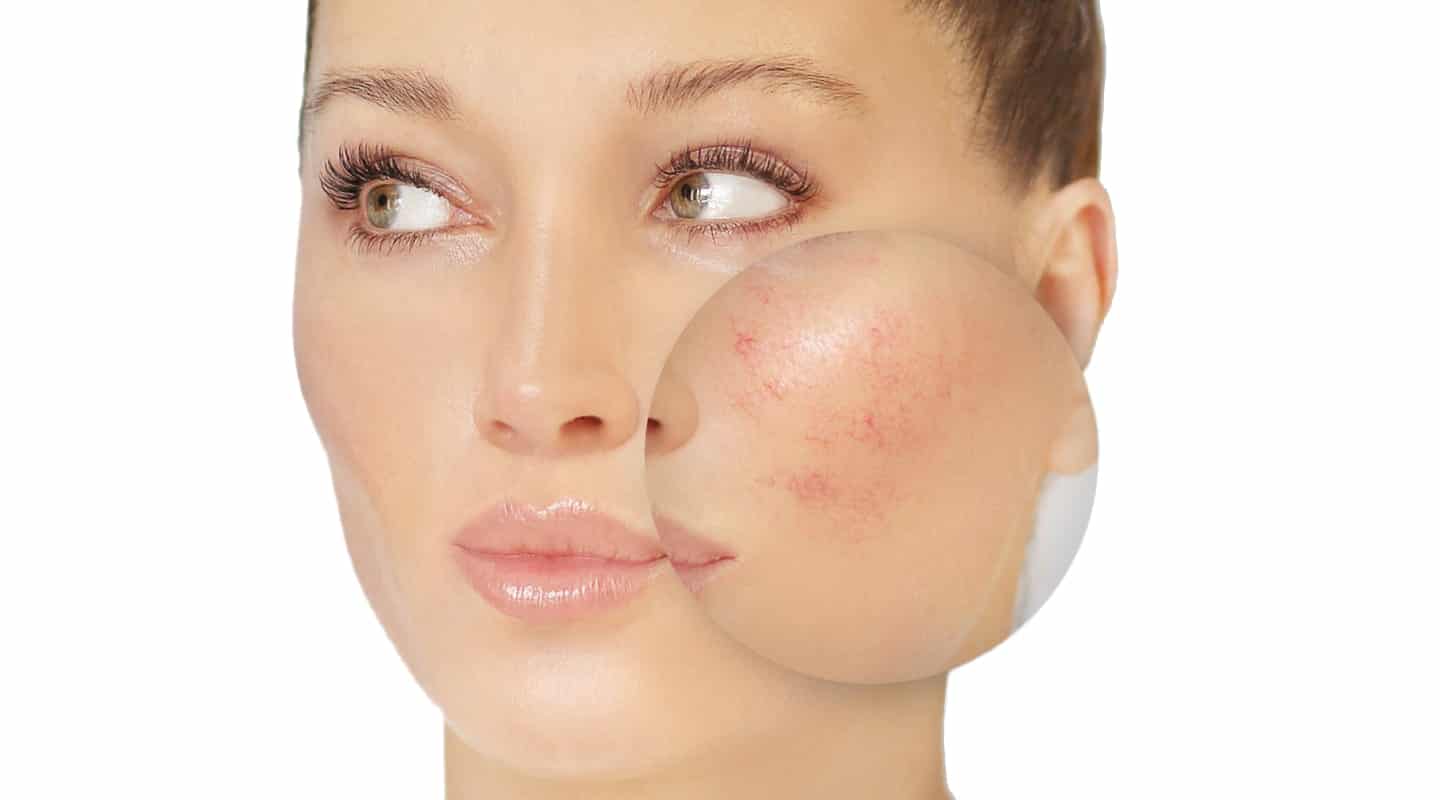
Лечение розацеа и купероза состоит из следующих этапов:
- Правильный уход за кожей. Тщательная гигиена, подбор косметических средств, ежедневное использование крема с SPF защитой. Кислотные пилинги, средства, содержащие спирт, грубые скрабы противопоказаны при розацеа.
- Терапевтическое лечение. Основано на использовании антибактериальных и антисептических средств, которые устраняют причины и последствия акне.
- Медикаментозное лечение. В зависимости от показаний пациенту могут быть назначены медикаменты, гормональные препараты и т.д.
- Аппаратное лечение. Устранение сосудистых звездочек аппаратными методами.
Демодекоз симптомы
В связи с тем, что эта болезнь может поражать разные участки кожи, клиническая картина имеет отличия. При кожной форме появляются следующие признаки демодекоза:
- Угревая сыпь разной степени выраженности: от небольших узелков и гнойников до розацеа;
- Сильный зуб, доставляющий дискомфорт. В большинстве случаев он усиливается ближе к вечеру и ночи;
- Чрезмерное образование кожного сала. Именно сальная среда является наиболее питательной для клещей этого рода;
- Красные пятна, которые являются симптомом повышенного артериального давления в кровеносных сосудах. Это говорит о наличии в организме воспалительного процесса;
- Увеличение носа. При позднем обращении к дерматологу или при отсутствии адекватного лечения возможно замещение функционирующей ткани на соединительную.
Демодекоз век и глаз, в свою очередь, проявляется следующим образом:
- Слипание ресниц. По линии их роста образуется тонкий слой пленки, обладающий склеивающими свойствами;
- Покраснение век в результате воспалительного процесса;
- Усталость глаз. Этот признак возникает вследствие воспаления и из-за того, что больной вынужден напрягать зрение;
- Выпадение ресниц, возникающая вследствие повреждения волосяных фолликул.
Демодекоз причины
Как указывалось выше, главной причиной развитая этой болезни является активное размножение клеща-железницы. Существует несколько возможных причин, которые могут привести к повышению активности этих условно-патогенных микроорганизмов. Это внутренние и внешние факторы. К первой категории относятся:
- Значительное падение иммунной защиты и истощение организма, вызванное недостаточным питанием, аутоиммунными патологиями, перенесенным заболеваниями, постоянным стрессом и т.д.;
- Вирусные и микробные болезни, протекающее в хронической формы (гепатит, туберкулез и прочее);
- Гельминтозы. Жизнедеятельность гельминтов способствует ослаблению работы иммунитета;
- Злокачественные новообразования. При многих разновидностях онкологий возникает истощение организма, в результате чего ему становится сложнее справляться с инфекциями;
- Поражение ЖКТ. Существует доказанная взаимосвязь между бактерией Helicobacter pylori и демодекозом;
- Прочие кожные болезни. Это себорейный дерматит, розацеа, угри и прочее. При наличии на коже воспалительных процессов или нарушений целостности значительно возрастает риск патогенной активации условно-патогенной флоры;
- Гормональный дисбаланс, связанной с болезнью или естественным состоянием (к примеру, беременность или период грудного вскармливания).
Демодекоз кожи также может развиваться в результате воздействия неблагоприятных внешних факторов. Как правило, они сочетаются с внутренними, но в некоторых случаях (к примеру, выбор неправильной уходовой косметики) могут быть основной этиологии. Среди них:
- Температурное воздействие. Этот паразит особенно активно размножается в теплых условиях;
- Нездоровый образ жизни. Сюда относится неправильное питание, частые стрессы и наличие вредных привычек;
- Использование некачественных косметических средств для ухода. Это особенно актуально для косметики, которая не имеет сертификатов качества и не соответствует законным требованиям;
- Плохие экологические условия. Высокий уровень загрязнения окружающей среды приводит к ослаблению барьерной функции кожных покровов.
Виды и симптомы
В соответствии с современной классификацией выделяют 4 подтипа розацеа, имеющих различную симптоматику.
Эритемато-телеангиэктатический, протекание которого сопровождается следующими симптомами:
- Умеренная и тяжелая персистирующая эритема — значительное покраснение кожных покровов (от яркого розового до красно-синюшного цвета), появляющееся на щеках и в области носа;
- Телеангиэктазия — появление на лице сосудистых «звездочек» и «сеточек» разнообразного диаметра;
- Стойкая отечность кожи, сопровождающаяся жжением и покалыванием.
Папуло-пустулезный подтип, сопровождающийся такими проявлениями:
- Появление высыпаний ярко-красного цвета, похожих на мелкие прыщики (папул);
- Превращение папул в пустулы с гнойным содержимым;
- Появление отека в области высыпаний.
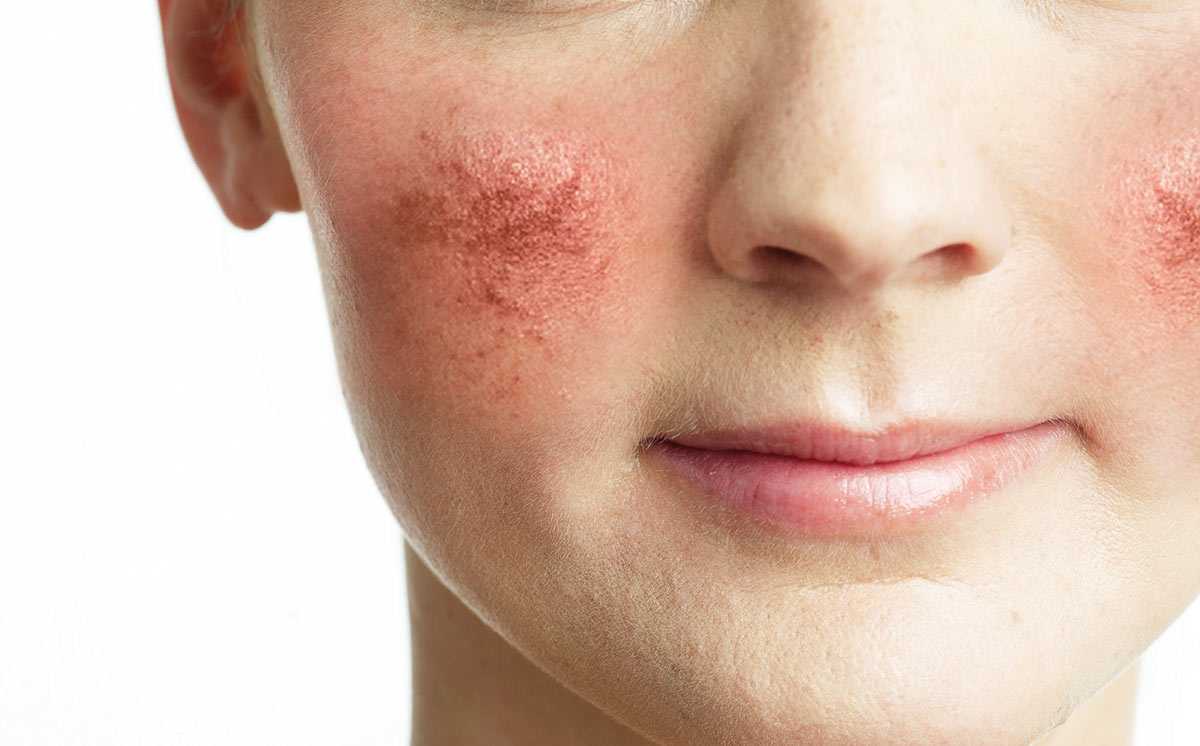
Фиматозный (гипертрофический) подтип, отличающийся наиболее тяжелым течением, проявляется симптомами:
- Заметное утолщение кожной ткани с выраженной бугристостью кожи;
- Появление шишковидных образований, которые локализуются в области носа, на лбу, подбородке, поверхности ушных раковин и даже век (блефарофимоз).
Глазной подтип (офтальморозацеа) сопровождается такими заболеваниями, как блефарит и конъюнктивит и имеет следующую симптоматику:
- Светобоязнь;
- Жжение в области век;
- Ощущение инородного тела в глазу;
- Появление на краях век рецидивирующих узелков, похожих на ячмень (халязион);
- Телеангиэктазия конъюнктивы;
- Повторяющиеся острые воспаления мейбомиевых желез с локализацией на внутреннем веке (мейбомит).
В некоторых случаях состояние может осложняться, помимо блефарита, воспалением роговицы глаза (кератит), острым воспалением глубинных слоев склеры (склерит) либо воспалением радужки (ирит).
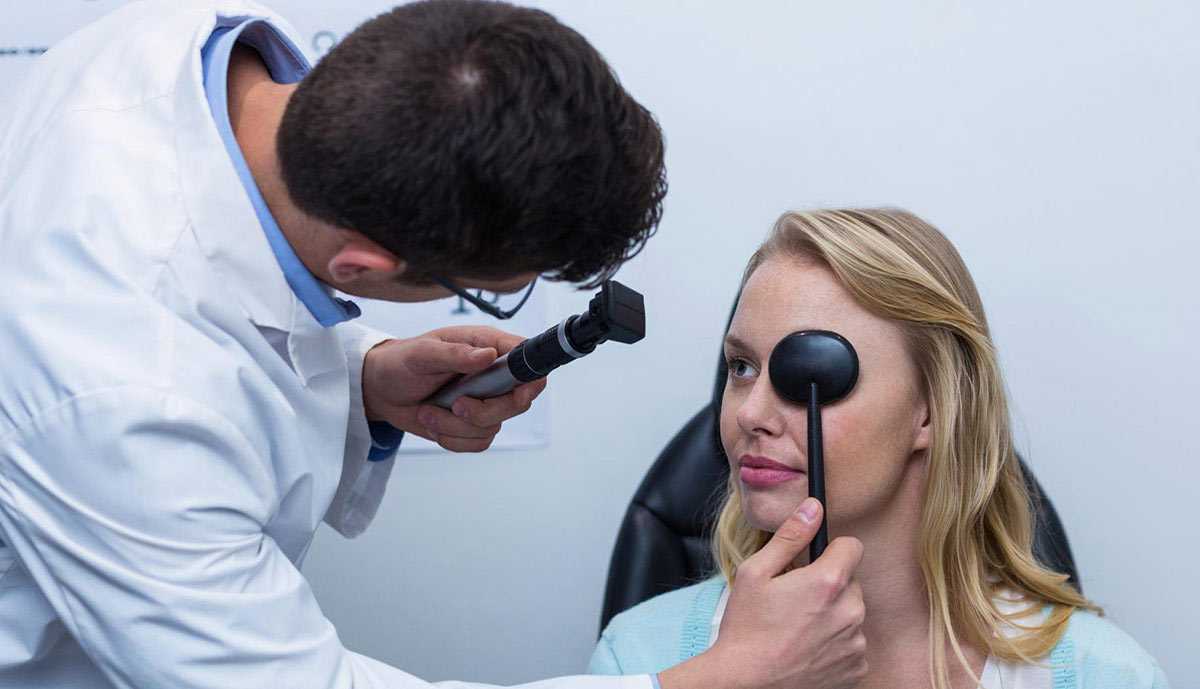
В большинстве случаев симптомы офтальморозацеа заметны уже при наличии выраженной кожной симптоматики и являются дополнительными критериями, позволяющими диагностировать заболевание. Однако у некоторого числа пациентов отмечается появление глазных симптомов еще до того, как наступает заметное поражение кожных покровов. В некоторых случаях кожа и глаза поражаются почти одновременно.
Демодекоз головы
Клещи рода Demodex — это представители условно-патогенной микрофлоры кожи на теле, включая голову. Они присутствуют практически у всех людей на планете. В повседневной жизни их деятельность не вызывает видимого дискомфорта, они существуют во взаимовыгодных отношениях с человеком, борясь с вредными микроорганизмами. Но при падении иммунной защиты и наступлении неблагоприятных условий паразиты начинают бесконтрольно размножаться, в результате чего их численность сильно возрастает, а жизнедеятельность этих паразитов становится ощутимой. К такой ситуации могут приводить:
- Расстройство гормонального фона;
- Длительный прием антибактериальных и гормональных лекарств;
- Неправильное питание;
- Злоупотребление саунами, баням и соляриями;
- Использование некачественной косметики для ухода за кожными покровами и волосами (так как лечить демодекоз нужно комплексно, специалисты нашей клиники помогают пациентом подобрать правильные и безопасные уходовые средства);
- Несоблюдение простых гигиенических правил.
Симптомы офтальморозацеа
При офтальморозацеа симптомы появляются на коже и глазах. К офтальмологическим признакам относятся:
-
сухость конъюнктивы;
-
раздражение;
-
гиперемия;
-
зуд и жжение;
-
выпадение ресниц;
-
ощущение инородного тела;
-
светобоязнь;
-
отечность век;
-
белые хлопья на ресницах, напоминающие перхоть;
-
жирные чешуйки по краям век;
-
снижение зрения.

Офтальморозацеа часто сопровождается другими глазными патологиями. При этом в некоторых случаях оно является следствием этих болезней, а иногда — причиной. Так, блефарит диагностируется у 27% больных. Он сопровождается:
-
выделением из век секрета;
-
покраснением глаз;
-
отечностью;
-
образованием ячменя и халязиона.
Поражение роговицы наблюдается у 5-10% пациентов с розацеа. Речь идет о кератопатии, истончении стромы, васкуляризации роговой оболочки, язвах, микробоном кератите. У 30% больных офтальморозацеа развивается синдром «сухого глаза». Это происходит из-за дефицита слезной жидкости. Также наблюдаются поражения конъюнктивы, эписклериты, склериты, передний увеит и другие болезни.
Признаки развития сосудистых нарушений
Покраснение лица
Это начальная стадия сосудистых нарушений, которая называется эритрозом. Возникает при определённых обстоятельствах и провоцирующих факторах. Иногда бывает и беспричинное её появление. Самыми склонными к началу развития заболевания являются крылья носа, щёки и подбородок. Чувствительность кожи на этих участках возрастает, она приобретает красный цвет. Больной человек жалуется на возникновения жара, зуда, покалывания. Это состояние способно длится от пары минут до двух часов. Данная патология кожи на лице может распространяться и на шею.
Постоянная краснота
В проблемных местах уже постоянно присутствует состояние покраснения кожи. Начинает проявляться сосудистая сеточка и звёздочки, а также пигментация.
Это состояние напоминает румянец или солнечный ожог, который не исчезает.
Изменения на коже
Кожа истончается, высыхает, имеет сероватый цвет. На проблемных участках начинается воспаление, иногда они покрываются сыпью. Заболевание прогрессирует постепенно и его третья стадия без лечения наступает через 20-30 лет от начала патологии.
Осложнения заболевания
Лечение демодекоза на лице должно проводится исключительно с привлечением врача. Самолечение или игнорирование этой проблемы может не только не принести желаемого результата, но и ухудшить течение патологии. Кожные расчесы и регулярное травмирование кожи (вследствие сильного зуда и желания больного удалить высыпания механическим путем) приводят к нарушению барьерной функции. В результате этого значительно повышается риск развития гнойничковой инфекции, которая может иметь разлитой характер и поражать большие участки тела.
Помимо этого, данное заболевание (особенно демодекоз на лице у женщин) приводит к психологическим проблемам. Вследствие появления видимых дефектов пациент становится замкнутым, начинает стесняться своей внешности и перестает вести полноценный образ жизни (закрывается от внешнего мира, перестает общаться с людьми, предпочитает находиться в одиночестве). При усугублении этой проблемы развившиеся комплексы могут перерасти в психозы, неврозы и затяжные депрессии.
У большого количества людей с данным диагнозом выявляются сопутствующие патологии (желудочно-кишечного тракта, желез внутренней секреции и прочие) и хронические инфекционные очаги. Демодекозное поражение организма способствует усугублению этих состояний и, соответственно, ухудшению самочувствия.
Симптомы розацеа
К признакам розацеа относятся:
· Сухость кожи.
· Стойкое покраснение лица. Сопровождается жжением, покалыванием, чувством стянутости.
· В зоне покраснения утолщается кожа.
· Возникают хаотично расположенные ярко-розовые папулы размером 3-5 мм.
· Появляются «сосудистые звёздочки» (красного и синюшного оттенка).
· Сухость, покраснение, слезоточивость глаз.
· Повышенная чувствительность к наружным лекарственным препаратам.
· Отёчность.
· Ощущение инородного тела и пелены перед глазами.
Места наиболее частой локализации:
— лоб;
— брови;
— нос;
— щёки;
— скуловые дуги;
— подбородок;
— область вокруг рта;
— ушные раковины;
— конъюктива глаз и век;
— область декольте.
Этиопатогенез купероза – сложный процесс, который тяжело контролировать
Причины и патофизиология розацеа не совсем ясны. Развитие этого заболевания определяется многими факторами. Важную роль играют иммунная система, регуляция сосудов и кожные микроорганизмы.
Врожденная иммунная система производит пептиды, обладающие неспецифической защитой от патогенов на поверхности кожи тела. Кателицидин – один из них. Пептид кателицидина LL-37 обладает антимикробным, иммуномодулирующим и стимулирующим рост сосудов действием. При розацеа нарушается производство и активация этого пептида. Этот процесс связан с повышенной продукцией молекул-предшественников кателицидина и протеаз, участвующих в расщеплении кателицидина LL-37.
Это приводит к увеличению количества продуктов распада кателицидина в коже, которые стимулируют кератиноциты секретировать воспалительный цитокин интерлейкин (ИЛ). Исследования на животных показали, что фрагменты пептидов кателицидина, обнаруженные у пациентов с розацеа, усиливают симптомы заболевания – эритему, отек и инфильтрацию кожи воспалительными клетками.
Считается, что в патогенезе розацеа участвуют рецепторы Toll-типа (TLR). Они активируются определенным патогеном. Поэтому в коже пациентов с розацеа обнаруживается повышенная экспрессия рецепторов TLR2. Они взаимодействуют с различными лигандами и активируются. Это приводит к увеличению содержания сериновой протеазы каликреина 5 в кератиноцитах. Каликреин 5 расщепляет кателицидиновый пептид LL-37 на фрагменты с воспалительными свойствами.
Считается, что лиганд, активирующий рецептор TLR2, представляет собой хитин, который экспрессируется в коже человека, клещами, такими как Demodex. Demodex folliculorum имеет более высокую колонизацию кожи пациентов с розацеа по сравнению со здоровыми людьми. Следовательно, лечение, которое уменьшает количество клещей Demodex, также уменьшает симптомы розацеа.
У пациентов с розацеа кровеносные сосуды, чувствительные нервы и тучные клетки расположены очень близко друг к другу. Кроме того, в коже этих людей обнаруживается больше тучных клеток по сравнению со здоровыми людьми. Большинство пациентов испытывают приступы покраснения кожи после употребления острой пищи, алкоголя или изменений температуры воздуха. Это объясняется прямым воздействием этих стимулов на тучные клетки и сосуды.






















































