Что разрешено потреблять в пищу?
Не стоит думать, что диета при холецистите – это однообразное по составу и вкусу питание. Вне обострения при этом заболевании разрешено потреблять в пищу достаточно много продуктов и блюд, правильного приготовления.
В рацион можно включать:
- Нежирные сорта мяса: курицу, индейку, телятину, крольчатину. Они могут готовиться целым куском или небольшими кусочками, в виде рубленых котлет (на пару или запеченных), биточков из фарша, запеканок, суфле. Разрешен отварной говяжий язык.
- Некоторые виды фабричных колбасных изделий: нежирную ветчину, молочные сосиски, колбасу типа Докторской (в натуральной оболочке).
- Рыба (нежирные сорта), обычно в отварном или запечном виде, в составе суфле или котлет.
- Морепродукты.
- Супы на нежирном мясном бульоне (желательно на втором, первая порция после закипания сливается), на овощном бульоне. При этом следует избегать использования так называемой «зажарки» овощей на масле в качестве заправки.
- Овощи (кроме входящих в список запрещенных) в свежем или приготовленном виде. При этом необходимо контролировать самочувствие и отказываться от продуктов, которые вызывают чувство тяжести в животе, вздутие и метеоризм.
- Творог (маложирный или нормальной жирности), нежирные кисломолочные продукты, молоко до 5 – 6% жирности.
- Все крупы, в том числе прошедшие частичную обработку (кус-кус, манная крупа, хлопья для варки).
- Яйца (куриные и перепелиные), при этом следует помнить о необходимости ограничения потребления желтков. Поэтому чаще всего блюда (омлеты, яичницу) готовят с использованием нескольких белков и 1 желтка. А при калькулезном холецистите, следует отказаться от желтков вообще.
- Фрукты, если они не провоцируют повышенное газообразование. Их можно потреблять в свежем и запеченном виде, а также в виде сухофруктов.
- Несвежий хлеб (слегка зачерствевший, 2–3–дневный), несладкие — несдобные сухари, галетное печенье.
- Напитки: некрепкие чаи разного состава, напитки на основе цикория или ячменя, неконцентрированные компоты, кисели, отвар шиповника.
Иногда, при хроническом холецистите, по согласованию с врачом в рацион вводят клетчатку в виде запаренных отрубей, что улучшает моторику кишечника и способствует гармонизации работы желчевыделительной системы.
Последствия несоблюдения диеты
Холецистит — неприятный болезненный недуг, при котором боль располагается в подреберье, в брюшной полости. Для улучшения здоровья назначается специальная диета со строгими рекомендациями по разрешенным и запрещенным продуктам.
Благодаря этому удается значительно облегчить переваривание продуктов, устранить дискомфорт в желудке, снять воспаление, как острое, так и хроническое.
Несмотря на значительное количество диетических ограничений, существует множество продуктов, насыщающих организм витаминами, минералами и полезными веществами.
В случае несоблюдения диеты и употребления запрещенных при холецистите продуктов могут появиться следующие острые симптомы:
-
Воспаление желчного пузыря;
- Появление и гиперемия камней (требуется хирургическое вмешательство!);
- Судороги печени;
- Сильный болевой синдром;
- Появление симптомов острого панкреатита;
- Желтуха;
- Некрасивый вид правого подреберья;
- Жжение и зуд на коже в области правого ребра;
- Гангрена желчного пузыря;
- Задержка воды в пораженном месте;
- Перитонит и перфорация в зоне поражения;
- Абсцесс брюшины.
При появлении описанных выше симптомов, а также при наличии боли и общего недомогания следует немедленно обратиться к специалисту, скорее всего, будет применено хирургическое вмешательство.
Обострение холецистита
Обострение хронического холецистита, в первую очередь, характеризуется болью, к которой присоединяются другие симптомы. По превалированию наиболее яркого признака выделяют такие варианты, как диспепсический, холестатический, астеновегетативный и интоксикационный. Присутствует признак общего воспаления и интоксикация разной выраженности, которые отсутствуют при желчной колике.
Боль возникает не сразу, а по прошествии какого-то времени после еды, потому что боль возникает при сокращении пузыря, оно же последует при попадании пищи в двенадцатиперстную кишку. Боль тупая, локализуется в правом подреберье или под ложечкой, может отдаваться в правое плечо и под лопатку. Боль может усиливаться при изменении положения тела, может менять свой характер, но у большинства пациентов боль монотонная. Восприятие боли у каждого человека своё собственное, и одинаковая интенсивность может одним ощущаться как невыносимое страдание, тогда как другой оценит её средней. Женщины способны легко переносить более интенсивную боль, нежели мужчины.
Выделяют вариации атипичных болевых форм, к примеру, боль может симулировать сердечную, и даже локализоваться в области сердца, и ЭКГ может быть не совсем нормальной, а после еды возникают аритмии или внеочередные сердечные удары — экстрасистолы.
Холецистит может маскироваться под воспалительные изменения в пищеводе — эзофагит и такой вариант называется эзофагалгическим с болью за грудиной, и как будто бы негладким прохождением пищевого комка, с изжогой и горечью во рту. Пациент обычно характеризует такой приступ как проглоченный кол.
Нарушение ритма выброса желчи сказывается на работе кишечника, очень часто присоединяются спастические боли в разных отделах живота, возникают запоры. Поскольку в желудочно-кишечном тракте всё взаимосвязано, то страдает и слизистая ротовой полости, а язык приобретает налёт, формирующий по краям как бы рисунок отпечатавшихся на слизистой зубов. Страдает аппетит, могут быть и вкусовые извращения.
При обострении, в зависимости от степени морфологических изменений развивается общая воспалительная реакция. При катаральном холецистите воспаление проявляется невысокой температурой, при гнойном холецистите — лихорадка с потрясывающими ознобами. Среди других симптомов холецистита — слабость, раздражительность, нарушения сна, сердцебиения и даже повышение артериального давления. При нарушении оттока желчи кожа становится слегка желтушной и сухой. Может появиться тупая боль в крупных суставах.
Часть 1. Самое важное о холеретиках
Холеретики по классификации делятся на две группы: увеличивающие секрецию желчи и образование желчных кислот, а также увеличивающие секрецию желчи за счет водного компонента.
Первая группа — это препараты, в составе которых есть желчные кислоты. К таким холеретикам, помимо лиофилизированной желчи животных, относятся экстракты тканей печени, тканей поджелудочной железы и слизистых оболочек тонкого кишечника крупного рогатого скота, уголь активированный и экстракты лекарственных растений.
На заметку: холеретики с синтетическими желчными кислотами увеличивают объем вырабатываемой желчи, а препараты, содержащие желчь животных, — и стимулируют желчеобразование, и напрямую выполняют заместительную функцию .
Синтетические препараты, кроме желчегонного, оказывают еще и спазмолитическое, гиполипидемическое, антибактериальное, противовоспалительное действие, а также подавляют процессы гниения и брожения в кишечнике.
Холеретики растительного происхождения, к которым относятся кукурузные рыльца, пижма обыкновенная, почки берёзы, трава ландыша дальневосточного, корень куркумы, трава душицы, цветки бессмертника песчаного и др., повышают функциональную способность печени, уменьшают вязкость желчи, увеличивают секрецию желчи, увеличивают содержание в желчи холатов.
Наряду с усилением секреции желчи, большинство растительных холеретиков повышают тонус желчного пузыря и одновременно расслабляют гладкую мускулатуру желчных путей и сфинктеров Одди и Люткенса. Таким образом облегчается отток желчи.
Фитопрепараты, обладающие желчегонным действием, оказывают также существенное влияние на другие функции организма — нормализуют и стимулируют секрецию желез желудка, поджелудочной железы, повышают ферментативную активность желудочного сока, усиливают перистальтику кишечника при его атонии.
Вторая группа — средства, увеличивающие секрецию желчи за счет водного компонента (минеральные воды).
Минеральные воды делают желчь менее вязкой. Минеральные соли способствуют повышению коллоидной устойчивости желчи; а это, в свою очередь, указывает на сохранение холестерина в растворенном состоянии и профилактирует развитие желчнокаменной болезни .
Показания к применению холеретиков: хронический холецистит и холангит, лечение дискинезии желчевыводящих путей и запоров. При необходимости холеретики комбинируют с антибиотиками, анальгетиками и спазмолитиками, а также со слабительными средствами . Первостольник должен помнить, что холеретики противопоказаны при острых формах холецистита, панкреатита, холангита, гепатите, язвенной болезни желудка и двенадцатиперстной кишки. Их прием на фоне перечисленных заболеваний может спровоцировать ухудшение самочувствия и необходимость хирургического вмешательства.
Примерное меню при хроническом холецистите
Рацион при хроническом холецистите вне обострения может быть очень разнообразным. Из разрешенных продуктов готовится множество блюд, составляя меню на каждый день в соответствии с пищевыми привычками и предпочтениями.
Завтрак. Желательно включать каши различной густоты на воде или нежирном молоке, они могут быть подслащенными или несладкими. Можно дополнять их бутербродом с небольшим количеством сливочного масла и нежирного сыра. Каши можно чередовать с творожными запеканками, молочными супами на основе гречки или вермишели. Иногда можно потреблять творог.
Второй завтрак (перекус). Может состоять их фруктов (свежих, запеченных, в том числе с начинкой, в виде салата), порции творога, мясного или творожного суфле/запеканки, омлета (парового или запеченного).
Обед. Рекомендовано включать супы (с бульоном или пюрированные), приготовленное разрешенным способом мясо или рыбу с гарниром из круп или овощей, мясо-овощные запеканки, рагу.
Полдник. Это может быть фрукт, небольшая порция салата, суфле, сыр, кисломолочный питьевой продукт с галетами или сухариками, творог, тушеные овощи.
Ужин. Может состоять из овощных котлет, каши, отварной рыбы/мясного суфле/паровых котлет с небольшим количеством гарнира, омлета с овощами.
На ночь. Обычно рекомендуется стакан питьевого кисломолочного продукта (кефир, йогурт, простокваша, ацидофилин, бифидок).
Завершать прием пищи можно любым разрешенным напитком. В промежутках между едой следует пить достаточное количество чистой воды, при потреблении минеральных вод из них следует выпускать газ.
Диета при хроническом холецистите – это основной и действительно результативный способ профилактики. Соблюдение рекомендованных пищевых ограничений позволяет большинству людей с этим заболеванием не испытывать дискомфорта после еды и постепенно отказаться от приема лекарств.
Кроме того, такая диета помогает улучшить липидный состав крови: снизить уровень холестерина, уменьшить количество склеротических бляшек на стенках сосудов, что благотворно скажется на общем состоянии здоровья, станет профилактикой атеросклероза и связанных с ним сосудистых заболеваний.
Важно: перед применением ознакомьтесь с инструкцией или проконсультируйтесь с лечащим врачом
Методы диагностики холецистита
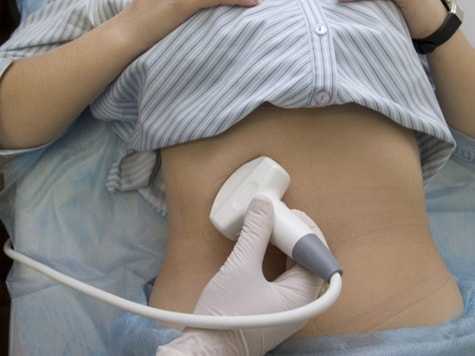 Диагностика холецистита в поликлиниках АО Семейный доктор
Диагностика холецистита в поликлиниках АО Семейный доктор
Диагноз устанавливается на основании осмотра пациента, общей клинической картины, лабораторных исследований и УЗИ органов брюшной полости.
Лабораторная диагностика
Для диагностики холецистита проводятся следующие лабораторные исследования: общий и биохимический анализ крови, общий анализ мочи, микроскопические и бактериологические исследования желчи.
УЗИ органов брюшной полости
УЗИ является основным методом инструментальной диагностики холецистита.
УЗИ брюшной полости позволяет выявить утолщение стенок желчного пузыря, застой и сгущение желчи, обнаружить камни и деформацию желчного пузыря.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Лечение хронического холецистита
При выраженном обострении холецистита может потребоваться госпитализация. Главный метод лечения каменного холецистита — операция, но её выполняют вне обострения. Классическая терапевтическая триада при обострении: холод, голод и покой. К ней присоединяют анальгетики и антибиотики, спазмолитики и внутривенные растворы для снятия интоксикации.
Не всегда больные сразу решаются на холецистэктомию, но со временем при частых обострениях приходят к этому непростому решению. Камни поддерживают дремлющую инфекцию без надежды на полное излечение. Удаление желчного пузыря может привнести в жизнь неприятные симптомы специфического постхолецистэктомического синдрома, но это всё-таки не хроническое воспаление с частыми и болезненными обострениями.
Сегодня есть несколько подходов к удалению пузыря, различающиеся размером разреза брюшной стенки. Классическая операция с большим рубцом, минимальная — с разрезом до 5 см и лапароскопическая операция через проколы брюшной стенки. Внутренний этап операции при любом разрезе по объёму всегда одинаковый — полное удаление пузыря, но восстановление при малом разрезе проходит быстрее и косметические последствия мало выражены.
Существует вариант растворения камней лекарственными средствами, но эффективность его оставляет желать лучшего, гарантий полного растворения камней никаких и лечение занимает никак не меньше двух лет. Это можно пробовать только при определённом составе камня и размере его до полутора сантиметров. Гарантировано, что стоимость лечения будет выше, чем операция, а в период лечения у половины пациентов продолжаются обострения.
Возможно разбивание единственного и небольшого камня специальным аппаратом, генерирующим волны высокой энергии, в сочетании с растворяющими камень препаратами. Есть методика введения растворителя внутрь желчного пузыря по катетеру, процедура довольно длительная и без гарантий результата.
Холецистэктомия непростая операция для хирурга и пациента, многое зависит от профессионализма хирурга. Лапароскопическое удаление желчного пузыря состоялось почти три десятилетия назад во французском Лионе. А впервые удалил два желчных камня через разрез брюшной стенки английский доктор в 1618 году — почти четыре столетия назад, пациент был в преклонном возрасте, но выжил. После этого хирурги два с половиной столетия не могли подступиться к радикальному удалению больного пузыря, что состоялось в 1882 году. Тогда не было наркоза, антибиотиков и нормальных обезболивающих, что сегодня доступно всем, а при позитивном настрое на хороший результат лечение будет эффективным.
Режим питания
В период обострения хронического холецистита, а также при остром холецистите важно выстраивать максимально щадящий рацион. В первый день допускается только питье, подойдут морсы, отвар шиповника, некрепкий чай, минеральная вода
По мере утихания симптомов можно вводить в меню протертую пищу: слизистые, протертые супы, каши, кисели, муссы. Затем постепенно вводится нежирный творог, протертое мясо на пару, отварная рыба.
При хроническом холецистите лечебное питание позволяет улучшить самочувствие и наладить функции пищеварительной системы
Важно питаться регулярно, дробно — небольшими порциями. Лучше есть в одно и то же время, это поможет обеспечить лучший отток желчи
Критически важно не переедать!
Обилие пищи нарушит ритм отделения желчи и может стать причиной желчной (печеночной) колики, диспепсии, запоров. Старайтесь есть пищу комфортной температуры.
Избавьтесь от проблем с кишечником
Натуральный британский препарат не вызывает привыкания и действует сразу
Найти Фитомуцил с выгодой
Необходимо ограничить или исключить сладости, альтернативой кондитерским изделиям могут послужить мед, фруктовые пюре, мармелад, муссы.
Некоторые используют от запора при холецистите растительные масла. Они способствуют смягчению каловых масс и облегчению их продвижения, к тому же обладают легким желчегонным действием. Посоветуйтесь с врачом о том, какие масла можно добавлять в пищу или принимать самостоятельно. При калькулезном холецистите желчегонные препараты могут быть противопоказаны, как и продукты с таким эффектом.
Взаимосвязь запоров и холецистита
Запоры при холецистите могут быть первичными, то есть, воспаление желчного пузыря развивается на фоне хронических нарушений функции кишечника. Исследователи, занимающиеся проблемой хронических запоров, выявляют массу возможных осложнений этого состояния, в том числе заболевания гепатобилиарной системы — печени и желчного пузыря. Например, врачи Костырной А. В. и Шевкетова Э. Р. выявили, что «у пациентов с хроническими запорами нередки симптомы дискинезии желчевыводящих путей, хронического холецистита и панкреатита» (Костырной, Шевкетова, 2015, с. 1005).
И, напротив, развитие холецистита может стать причиной запоров. При этом заболевании желчь не вырабатывается в достаточном объеме. Поскольку она содержит много активных кислот, которые участвуют в процессах переваривания пищи и стимулируют кишечник, то нормальное отделение желчи в ответ на поступление пищи помогает усваивать жиры и обеспечивать регулярный стул. При любых патологиях, будь то анатомические дефекты, воспаления, формирование конкрементов, возникают нарушения моторики кишечника. К тому же эти патологии нередко сочетаются. Так, холецистит чаще всего является осложнением желчнокаменной болезни. В лекции Подолужного есть данные о том, что «острый холецистит развивается у 50 % камненосителей» (Подолужный, 2017, с. 103).
Существует и еще один механизм развития запоров при холецистите. Болезнь сопровождается выраженным болевым синдромом, и многие пациенты предпочитают самостоятельно помочь себе в домашних условиях приемом безрецептурных спазмолитиков. Эти препараты способствуют снятию спазма и расслаблению мускулатуры, и не только купируют боль, но и способны влиять на тонус мускулатуры кишечника. Поэтому лучше не заниматься самолечением и обратиться к врачу.
Диетотерапия острого холецистита
Острый холецистит и обострение хронического воспаления желчного пузыря требуют особого подхода к составлению пищевого рациона.
- В первые 1–3 дня при выраженном обострении с тяжелым болевым синдромом и сильной тошнотой врачом может быть назначено лечебное голодание, которое будет дополнять интенсивную медикаментозную терапию. При этом рекомендуется пить достаточно жидкости для предупреждения значительного обезвоживания. Если это невозможно, пациенту проводится инфузионная терапия (введение растворов внутривенно). Но при обострении калькулезного холецистита голодная диета может спровоцировать еще больший застой желчи с присоединением панкреатита, поэтому решение об отказе от приема любой пищи должен принимать только врач.
- В последующем на несколько суток рекомендуется так называемая «жидкая диета», когда пациент получает только жидкие и полужидкие блюда. Поначалу принимают только разведенные компоты, кисели, травяные отвары. Затем постепенно вводят полужидкие овощные супы-пюре, слизистые жидкие протертые каши на воде (предпочтительна рисовая, овсяная, манная). На 4-5 сутки разрешают некрепкие бульоны, нежирные кисломолочные продукты.
- По мере стихания признаков острого воспаления рацион постепенно расширяют, вводя паровые и отварные продукты из разрешенного списка.
После купирования обострения пациент переводится на стол №5 по Певзнеру, в этот период его диета уже соответствует питанию при хроническом холецистите.
Виды запоров
Очень важно классифицировать острые и хронические запоры. В первом случае мы говорим о внезапно возникшем запоре — на фоне общего здоровья или обострения/приобретения других заболеваний
Хронический запор диагностируется в случаях, когда симптомы наблюдаются в течение 3−6 месяцев. К основным критериям определения запора относят следующие:
- необходимость натуживания не реже, чем в 25 % случаев дефекации;
- плотный, фрагментированный, сухой кал;
- необходимость ручного пособия при дефекации и др.
По происхождению запоры делятся на большее количество видов.
Психогенный
Этот вид запора довольно легко определить и самому человеку. Он возникает на фоне психических расстройств и заболеваний: нервной анорексии, депрессии, неврозов и фобий и пр. Стоит отметить, что психогенным можно назвать запор и в том случае, когда человек сознательно сдерживает позывы к дефекации, например, избегает посещения туалета на работе. Ложный стыд может привести к серьезной проблеме.
Неврогенный
Такой запор обусловлен нарушением регуляции моторики кишечника. Состояние может сопровождать опухоли спинного и головного мозга, перенесенные травмы и инсульты, болезнь Альцгеймера и др.
Дискинетический
Связан с дискинезией кишечника. Нарушения тонуса мускулатуры могут быть самостоятельными и возникать вследствие воспалительных заболеваний, патологий мочеполовой системы и др.
Спастический
Является следствием спазмов гладкой мускулатуры кишечника. Может развиваться на фоне стресса, эмоциональных нагрузок и других факторов.
Алиментарный
Этот вид запора связан с несбалансированным питанием, употреблением закрепляющих продуктов, скудным питьем. Обычно речь идет о рационе, в котором преобладают сладости, кондитерские изделия, хлеб, макароны. Нехватка пищевых волокон приводит к функциональным нарушениям. Нормализация работы кишечника в этом случае довольно простое мероприятие: достаточно пересмотреть рацион и пить достаточное количество жидкости.
Гиподинамический
Затруднения дефекации могут наблюдаться у людей, вынужденных соблюдать постельный режим, имеющих сидячую работу или ведущих малоподвижный образ жизни. Чаще таким запорам подвержены пожилые люди.
Проктогенный
Такой вид запора связан с заболеваниями прямой кишки, анальной области. Самыми распространенными помехами для нормального стула выступают анальные трещины, свищи, геморроидальные узлы, воспалительные заболевания — проктиты, парапроктиты. При этом запор может сопровождаться слизистыми, гнойными, кровянистыми выделениями.
Механический
Задержка стула возникает в связи с тем, что движению каловых масс препятствуют опухоли, сужения просвета, увеличение органов, расположенных рядом. Это может быть связано с полипозом кишечника, спайками, новообразованиями и другими болезнями.
Эндокринный
Такой запор связан с изменением уровня гормонов в результате эндокринных заболеваний, менопаузы, беременности, в послеродовом периоде.
Медикаментозный
Запор может быть вызван приемом лекарственных препаратов. Таким действием могут обладать обезболивающие средства, антидепрессанты, противосудорожные, гормональные препараты, антибиотики, мочегонные и другие лекарства. Состояние может проходить после отмены препаратов, поэтому стоит посоветоваться с врачом о возможной альтернативе лечения.
Есть и другие виды запоров — связанные с интоксикацией, обезвоживанием, системными заболеваниями и пр. Серьезные причины запоров наблюдаются довольно редко. Обычно это нарушение носит функциональный характер. Так, исследователи Маринчук А. Т., Богатырев В. Г. и другие в своем научном труде утверждают, что «запоры в 80−90 % случаев имеют функциональную природу, остальная часть вызвана причинами органического характера» (Маринчук, Богатырев, Бабиева, Кумбатиадис, 2012, с. 53). Однако, несмотря на это, устранить только одну причину будет недостаточно. Чтобы нормализовать работу кишечника, необходимо скорректировать образ жизни, питание, питьевой режим, распорядок дня.






















































