Биологическое поведение и динамическое наблюдение
Динамические изменения в отсутствии лечения выражаются у росте опухоли, увеличении ее кистозной части, которая сдавливает и деформирует IV желудочек, уменьшая сообщение вентрикулярного и субарахноидального пространства, что приводит к повышению давления ликвора в желудочковой системе, ее расширению и повреждению вещества головного мозга. Динамические изменения не скоротечны, но всегда прогрессивны.
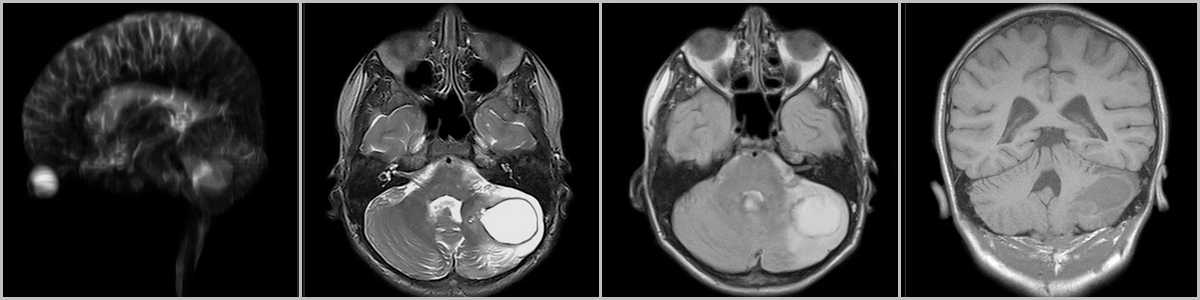 Рис.7
Рис.7
При росте опухоли определяется увеличение кисты (рис.7), а так же оказываемый ею “масс-эффект” со сдавлением IV желудочка и формированием окклюзионной гидроцефалии с расширением III и боковых желудочков, а так же сглаживанием борозд.
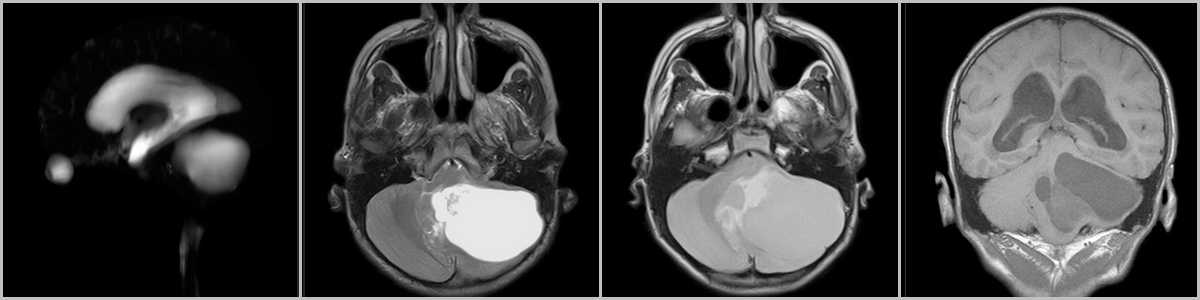
Рис.8
Диагностика
Для выбора правильной тактики лечения и типа операции проводится комплексная диагностика. Пациента консультируют нейрохирургии неврологи. Дополнительно можно обратиться другим профильным специалистам.
Обследование включает следующие методики:
- КТ, МРТ головного мозга;
- электроэнцефалография;
- исследование вестибулярного аппарата;
- офтальмоскопия;
- ангиография;
- гистологическое исследование тканей опухоли.
При ангиографии можно обнаружить астроцитому головного мозга, спланировать дальнейшую тактику лечения и назначить операцию. Степень злокачественности новообразования определяют по результатам гистологического анализа. Биоматериал получают во время стереотаксической биопсии, а затем проводят гистологическое исследование.
Как происходит IMRT-лучевая терапия астроцитомы головного мозга?
Принцип действия лучевой терапии IMRT состоит в дистанционной подаче высоких доз ионизирующего излучения точно в границы патологического очага, при том что близкорасположенные к опухоли здоровые ткани подвергаются минимальному воздействию облучения. Точность лучевого лечения достигается за счет облучения большим количеством полей, форма и положение подачи которых моделируется согласно заданной компьютерной системой формы зоны облучения.
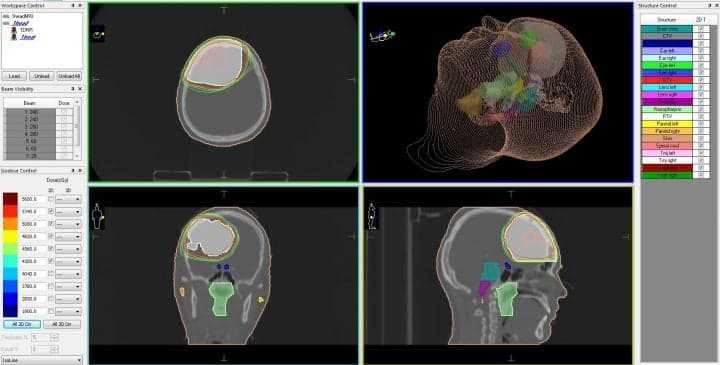
Астроцитома головного мозга — план лечения на линейном ускорителе, с распределением доз облучения для различных типов биологических тканей
Первым этапом лучевого лечения астроцитомы головного мозга является проведение комплексного КТ- и МРТ-исследования, по результатом которого составляется компьютерная трехмерная модель взаимного расположение опухоли и окружающих ее здоровых тканей. Следующим этапом проводится совместная работа лучевого терапевта и медицинского физика по составлению плана лечения, в котором рассчитывается доза облучения, необходимая для гибели опухолевых клеток, количество фракций (сеансов) лучевой терапии и длительность каждой из них.
Лечение на линейном ускорителе проходит амбулаторно, нет также необходимости во введении анестезии. Поэтому после каждой из фракций, длительность которых в среднем составляет 20 минут, пациент может покинуть стены медицинского центра и возвратиться к привычному распорядку своего дня.
Биологическое поведение и динамическое наблюдение
Диффузные астроцитомы в литературе могут быть описаны как “астроцитомы низкой степени злокачественности” или как “доброкачественные астроцитомы”. По наблюдению за опухолями этой группы оказывается, что все они в своем развитии увеличивают степень анаплазии и дедифференцируются в опухоли с более высокой гистологической степенью градации по злокачественности: сначала до анапластической астроцитомы, а потом до глиобластомы, что является последовательной цепью в сценарии развития большинства глиом. Таким образом, данный класс опухолей является потенциально злокачественным, хоть и не имеет типичных признаков в этой стадии при микроскопии. Фибриллярная астроцитома в отношении других диффузных астроцитом имеет наиболее доброкачественное течение.
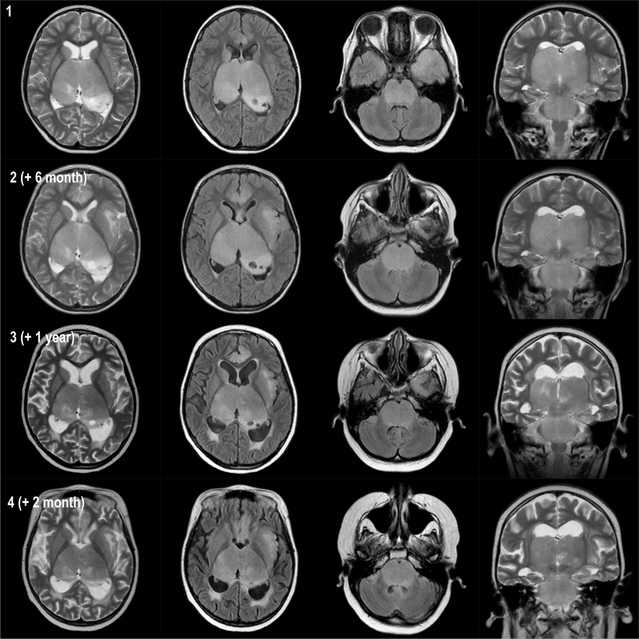
При динамическом анализе на серии наблюдений за опухолью с двусторонним поражением таламусов и моста мозга очевидно увеличение размеров образований, а так же развитие заместительной гидроцефалии на фоне атрофии мозгового вещества в силу опухолевой прогрессии и последствий лечения (рис.186).
Глиомы и астроцитомы
Понятие «опухоли нейроэпителиальной ткани» включает в себя различные по происхождению (глиомы, нейроцитомы и др.,), степени злокачественности, прогнозу новообразования, исходящие из клеток, составляющих собственно мозговое вещество. Большая часть этих новообразований специфична для нервной системы и не встречается в других органах; с другой стороны, сама локализация, патоморфологические характеристики этих опухолей в головном мозге определяет особенности их клинических проявлений, инструментальной диагностики, морфологической классификации, и походы к лечению. Наиболее распространенными опухолями нейроэпителиальной ткани являются глиомы различной степени злокачественности, которые представляют 32% всех нейроэпителиальных новообразований.
Основной метод лечения опухолей нейроэпителиальной ткани хирургический. Он позволяет компенсировать состояние больного, устранить угрозу для жизни при наличии признаков внутричерепной гипертензии, получить сведения о патоморфологии опухоли. Объем удаления опухоли и гистология играет большую роль в прогнозе пациента и определяет тактику дальнейшего лечения. Однако, в большинстве случаев возможности хирургического метода при нейроэпителиальных опухолях в связи с характером их роста и локализацией ограничены; радикальная их резекция невозможна.
Лучевая терапия применяется в основном в качестве дополнительного (адъювантного) метода лечения, проводимого с целью предотвращения рецидива или продолженного роста опухоли после нерадикального оперативного лечения, позволяя увеличить общую продолжительность жизни больных. Лучевые методы лечения характеризуются малой инвазивностью и хорошей переносимостью больными, однако в случаях с диффузно-растущими опухолями, не имеющими четких контуров, как в большинстве глиом, возникают трудности в определении объема и дозы облучения. Более того злокачественные глиомы характеризуются высокой частотой рецидивов,- не менее 60-80% после стандартного курса лучевого лечения, а повторное конвенциональное облучение, как правило ограничено в плане толерантности нервной ткани, применяемых дозовых диапазонов облучения и сроков проведения.
Для снижения числа рецидивов и улучшения результатов комбинированного лечения больных при ряде определенных гистологических типов опухолей активно применяется химиотерапия, как в моно режимах, так и в комбинации. Сочетание лучевой и химиотерапии значительно улучшило результаты лечения больных злокачественными глиомами, однако, лечение рецидивов по-прежнему остается трудной задачей нейроонкологии.
Профилактические мероприятия
Профилактика роста астроцитом включает защиту организма от лучевого воздействия, избытка ультрафиолета и действия других негативных факторов, включая употребление продуктов и напитков с потенциально опасными химическими компонентами
Также важно обращать внимание на условия работы. Рекомендуется ограничивать контакты с химикатами, предметами и оборудованием, которое дает высокую лучевую нагрузку на организм
Регулярные профилактические осмотры и скрининговые исследования позволят своевременно диагностировать раковые процессы мозга. Лучшими способами профилактики являются своевременное обращение за медицинской помощью и регулярная диагностика. Сегодня каждый человек может пройти все необходимые исследования и получить подробную информацию о состоянии своего здоровья. При обнаружении астроцитомы лучше сразу провести ее удаление. Это предупредит распространение онкологического процесса на здоровые ткани и увеличит продолжительность жизни пациента.
2.Проблемы с кожей, выпадение волос, проблемы с пищеварительной системой
Лучевая терапия и проблемы с кожей
Еще один побочный эффект лучевой терапии проявляется в том, что кожа выглядит как после долгого пребывания на солнце. Она может быть красной и загорелой. Иногда появляются отеки и волдыри, сухость, шелушение и зуд. Кожа может «слезать», как будто вы обгорели на солнце.
Поэтому для облегчения состояния кожи после лучевой терапии нужно придерживаться нескольких рекомендаций:
- Не носите тесную одежду в области, на которую воздействует излучение;
- Не трите кожу, используйте мягкое мыло и теплую воду для умывания;
- Не прикладывайте ничего холодного или горячего на пострадавшие участки без рекомендации врача;
- Проконсультируйтесь с врачом, прежде чем использовать любые мази, масла, крема или лосьоны;
- Избегайте солнца. Носите закрытую одежду и спросите у врача о том, какие солнцезащитные средства лучше использовать;
- Если лучевая терапия используется для лечения рака молочных желез, не носите бюстгальтер. Или выбирайте хлопчатобумажные модели без косточек;
- Не бинтуйте пораженные участки, если этого не рекомендовал врач.
Раздражение кожи уменьшается через несколько недель после окончания лучевой терапии. Но даже после выздоровления кожа может приобрести более темный оттенок. И в любом случае после лучевой терапии нужно защищать кожу от солнца в течение года после курса лечения.
Выпадение волос при лучевой терапии
Выпадение волос после лучевой терапии бывает у тех пациентов, которые получают излучение в области головы. Если волосы выпадают, это обычно происходит внезапно и в большом количестве Волосы могут выпадать целыми прядями. В большинстве случаев после завершения курса лучевой терапии волосы начинают расти снова. Но они могут быть тоньше или иметь другую структуру.
Один из способов минимизировать потерю волос после лучевой терапии – это укоротить их до начала лечения, чтобы вес волос стал меньше. Если волосы выпадают, обязательно нужно носить головной убор, чтобы защитить голову от солнечных лучей.
Проблемы с пищеварительной системой
Лучевая терапия в зоне головы, шеи или органов пищеварительной системы может стать причиной потери аппетита
Но даже в этом случае важно правильно питаться, чтобы сохранить силы и здоровье
Вот несколько рекомендаций:
- Ешьте маленькими порциями по пять-шесть раз в день. Это лучше, чем большая тарелка еды три раза в день.
- Попробуйте какие-то новые продукты или наоборот, привычные и любимые блюда. Возможно, они вызовут аппетит.
- Перекусы помогут поддержать силы, когда вы голодны и не имеете возможности полноценно поесть.
«Обычные» (фибриллярные) астроцитомы
Классификация и гистология
История систем классификации «обычных» астроцитом полна различных мнений; за эти годы был предложен ряд различных схем. Первая классификация Бейли и Кушинга состояла из 3-х степеней, классификация Керногана – из 4-х. С тех пор был предложен еще ряд трехстепенных схем. В результате этого стало достаточно трудно ориентироваться в том, что представляет из себя один и тот же вид опухоли (напр., глиобластома) в разных сериях наблюдений. В настоящее время принято пользоваться одной из двух классификационных схем – ВОЗ или Дюма-Дюпор.
Классификация астроцитом остается противоречивой.
Обстоятельства, которые надо учитывать:
1. ошибки при взятии материала для исследования: в разных участках опухоль может иметь различную степень злокачественности
2. дедифференцировка: с течением времени (месяцев или лет) опухоли имеют тенденцию к озлокачествлению
3. гистологические признаки, влияющие на прогноз: клеточность, наличие гигантских клеток, сосудистая пролиферация с/или без эпителиальной пролиферации, некрозы, псевдопалисады
4. факторы, влияющие на характер опухоли, дополнительно к гистологическим признакам:
A. возраст больного
B. степень распространения опухоли
C. топография: расположение опухоли, особенно относи-тельно важных структур
Гистологические классификации
Классификация Керногана
По классификации Керногана выделяют 4 типа опухолей (IV тип также называется мультиформной глиобластомой) исходя из выраженности таких признаков как анаплазия, ядерный плеоморфизм, количество митозов и т.д. С точки зрения прогноза по этой системе выделяют только 2 клинически различные группы (типы I/II и типы III/IV). Эта классификация используется в настоящее время не очень широко.
В настоящее время ВОЗ рекомендует пользоваться своей классификацией1, где I степени соответствуют пилоцитарные астроцитомы, а более типичные астроцитные новообразования разбиты на степени от II до IV.
Частота опухолей различной степени в группе из 287 астроцитом была: I степень = 0,7%, II степень = 16%, III степень = 17,8%, IV сте-пень = 65,5%.
Средние сроки выживания были следующими: при I степени – было всего 2 пациента (один прожил 11 лет, другой был жив в течение 15 лет), при II степени = 4 года, при III степени = 1,6 лет, при IV степе-ни =0,7 года (8,5 месяцев).
3.Проблемы с полостью рта, проблемы со слухом, тошнота, диарея, проблемы в половой сфере
Проблемы с полостью рта
Перед началом лучевой терапии в области головы и шеи обратитесь к стоматологу для тщательного обследования и лечения проблем зубов и полости рта. Радиация может стать причиной неприятных симптомов:
- Язвы в полости рта;
- Отсутствие слюны;
- Сгущение слюны;
- Затрудненное глотание.
Важно рассказать врачам об этих побочных эффектах лучевой терапии. Скорее всего, они помогут справиться с проблемами
В числе прочего для избавления от этих симптомов нужно отказаться от острой и кислой пищи, а также от алкоголя и табака. Полезно часто чистить зубы мягкой щеткой и фторосодержащими зубными пастами.
Проблемы со слухом
Лучевая терапия может привести к ухудшению слуха. Одна из возможных причин – это уплотнение воска в ушах из-за излучения. Об этой проблеме нужно обязательно сообщить врачу.
Тошнота и лучевая терапия
Излучение в области головы и любой части пищеварительного тракта может вызвать тошноту и рвоту. Сообщите врачу об этом симптоме, потому что есть препараты, способные решить проблему.
Диарея
Лучевая терапия в области живота и желудка может вызвать побочный эффект в виде диареи. Диарея обычно начинается через несколько недель после начала лечения. Скорее всего, в этом случае врач назначит специальные препараты и особую диету.
Проблемы в половой сфере
Лучевая терапия в области таза может повлиять на фертильность и половое влечение. Пациенткам, проходящим курс лучевой терапии, противопоказана беременность, так как излучение может серьезно навредить плоду. Лучевая терапия в области таза у женщин способна остановить менструальные периоды и вызвать другие симптомы менопаузы.
У мужчин излучение в районе яичек может повлиять на количество вырабатываемых сперматозоидов и функциональные возможности спермы. Это не обязательно означает невозможность иметь детей. Но в любом случае, проблему стоит обсудить с врачом.
Излучение, воздействующее на область таза, может стать причиной болезненности полового акта у некоторых женщин. Кроме того, из-за лучевой терапии могут появляться рубцы, влияющие на способность влагалища растягиваться. У мужчин излучение может повлиять на нервы и кровеносные сосуды, ответственные за эрекцию.
Глиомы высокой степени злокачественности (GRADE III-IV)
Глиомы высокой степени злокачественности (ГВСЗ) Grade III-IV — анапластическая астроцитома, анапластическая олигоастроцитома, анапластическая олигодендроглиома и мультиформная глиобластома, глиосаркома являются наиболее часто встречающимися первичными злокачественными опухолями головного мозга у взрослых 60-70%.
Существует два пика заболеваемости злокачественными глиальными опухолями головного мозга, первый между 0 и 4 годами. В это время опухоли ЦНС занимают второе место среди злокачественных новообразований детского возраста, составляя среди них 14-20% и уступая только лимфомам и лейкозам. Второй пик заболеваемости находится между 35 и 75 годами. В этом периоде злокачественные глиомы головного мозга – третья, наиболее частая причина смерти от онкологических заболеваний у мужчин и четвертая по частоте у женщин в экономически развитых странах.
Современные принципы лечения злокачественных глиом головного мозга предполагают, прежде всего, хирургическое удаление опухоли с последующей адъювантной терапией. Хирургия является одним из основных методов лечения данной категории пациентов так как, прежде всего, способствует определению морфологического диагноза и устраняет неблагоприятные симптомы заболевания.
Несмотря на совершенствование хирургического оборудования отдаленные результаты только оперативного лечения больных злокачественными глиомами головного мозга на сегодняшний день остаются неутешительными, в связи с высокой частотой локальных и отдаленных рецидивов, которые наблюдаются в 70-80% случаев.
Проведение в послеоперационном периоде лучевой и/или химиолучевой терапии у больных ГВСЗ, позволяет улучшить результаты лечения, снижая частоту рецидивов, улучшая качество жизни и увеличивая продолжительность жизни на сроки более 5 лет.
Признаки увеличения степени анаплазии
Появление перифокального отека, увеличение размеров, проявление масс-эффекта характеризует увеличение степени злокачественности опухоли и перерождение ее в анапластическую астроцитому. С увеличением злокачественности опухоль увеличивает клеточность своей стромы, что приводит к ограничению диффузии, отражающемуся на DWI и картах ADC.
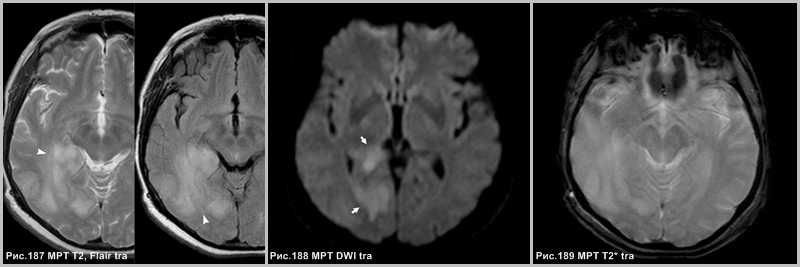
При первом исследовании выявляется участок диффузного поражения в височно-затылочной области справа (головки стрелок на рис.187), а так же ограничение диффузии в области поражения (стрелка на рис.188). Кровоизлияний в строме опухоли нет (рис.189).
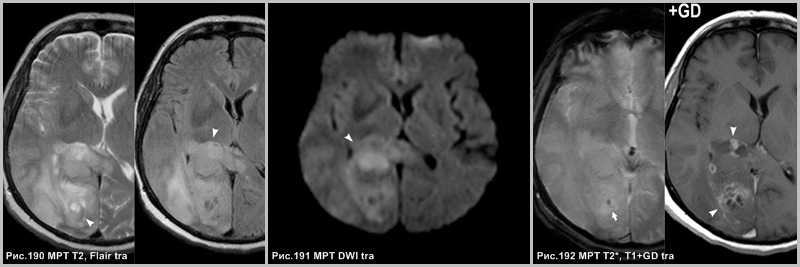
На исследовании, выполненном через 2,5 месяца определяется увеличение объёма опухоли (головки стрелок рис.190), усиление интенсивности МР-сигнала на DWI (головки стрелок на рис.191), участки кровяного пропитывания (стрелка рис.192), появление участков контрастирования и усиление уже имевшихся (головки стрелок на рис.192).
Дифференциальный диагноз
Гемангиобластома
Гемангиобластома — кистозная опухоль с мелким пристеночным узлом, располагается инфратенториально, может встречаться интрамедуллярно в спинном мозге, ассоциирована с болезнью фон Гиппеля-Линдау, при которой обнаруживается поражение других органов и систем, в частности почек (поликистоз) и надпочечников (феохромоцитома). При перфузионном исследовании отмечается выраженное превалирование показателей гемодинамики (rCBF и rCBV) у гемангиобластомы над пилоцитарной астроцитомой . Кроме того, астроцитома встречается чаще у детей и подростков, а гемангиобластома — у взрослых.
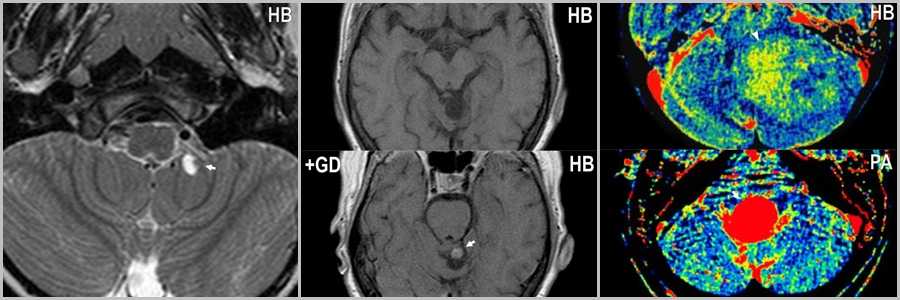 Рис.10 * Рис. 10 был заимствован из “Диагностическая нейрорадиология” 2009г. Корниенко В.Н., Пронин И.Н. 2009г. с целью наглядной демонстрации патологического процесса.
Рис.10 * Рис. 10 был заимствован из “Диагностическая нейрорадиология” 2009г. Корниенко В.Н., Пронин И.Н. 2009г. с целью наглядной демонстрации патологического процесса.
Мелкая гемангиобластома в области левой мозжечковой миндалины (стрелка на рис.10). После внутривенного контрастирования происходит интенсивное накопление контраста в пристеночном сосочке (стрелка на рис.10). Объёмный мозговой кровоток гемангиобластомы (стрелка на рис.10) существенно превышает те же показатели пилоцитарной астроцитомы (головка стрелки на рис.10).
Хориоидпапиллома
Хориоидпапиллома заполняет IV желудочек, характеризуется фестончатым контуром, гиперпродукцией ликвора и расширением желудочковой системы, и не поражает мозжечок. При перфузионном исследовании показатели гемодинамики существенно превышают те же показатели у пилоцитарной астроцитомы, однако они ниже, чем гемангиобластомы.
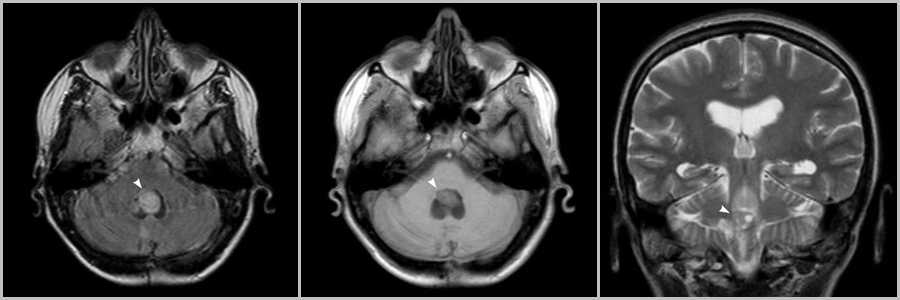 Рис.11
Рис.11
Внутрижелудочковая масса в просвете IV желудочка (головки стрелок на рис.11), связанная с сосудистым сплетением.
Эпендимома
Эпендимома имеет ячеистую структуру и при росте распространяется в отверстия Люшка и Мажанди, для нее более характерны петрификаты. Кистозные компоненты в эпендимоме встречаются реже, чем в пилоцитарной астроцитоме. При МР-спектроскопии соотношением метаболитов Cr/Cho пилоцитарной астроцитомы ниже, чем у эпендимомы. Интенсивность сигнала по T2 от солидного компонента аналогична ликвору в 50% случаев. У пилоцитарной астроцитомы солидный компонент изоинтенсивен серому веществу по Т2.
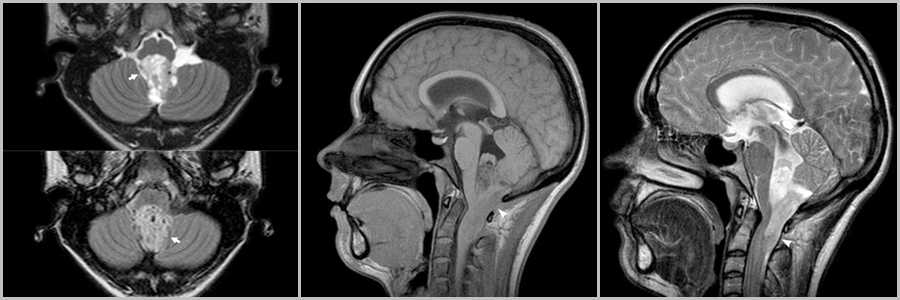 Рис.12
Рис.12
Внутрижелудочковое объёмное кистозно-солидное образование (стрелки на рис.12), растущее из области IV желудочка вдоль заднего края спинного мозга в позвоночном канале (головки стрелок на рис.12).
Медуллобластома
Медуллобластома предпочитает поражать мужское население (соотношение полов М:Ж — 4:1). Медуллобластома обычно наблюдаются у более молодых пациентов (пик медуллобластомы 2-6 лет), а пик пилоцитарной астроцитомы в 10-20 лет. На МРС NAA/Cho у пилоцитарной астроцитомы выше, чем у медуллобластомы. Пилоцитарная астроцитома растет из гемисферы или ножки мозжечка. Медуллобластома возникает из червя мозжечка и распространяется в полость IV желудочка, отличается более агрессивным поведением, может прорастать в дорсальные отделы моста и метастазировать по оболочкам ЦНС.
Крупное солидное образование в полости IV желудочка, раздвигающее его стенки (звёздочка на рис.13). Кистозно-солидное образование, растущее из червя мозжечка (стрелки на рис.13), интенсивно накапливающее контрастный агент (головка стрелки на рис.13).
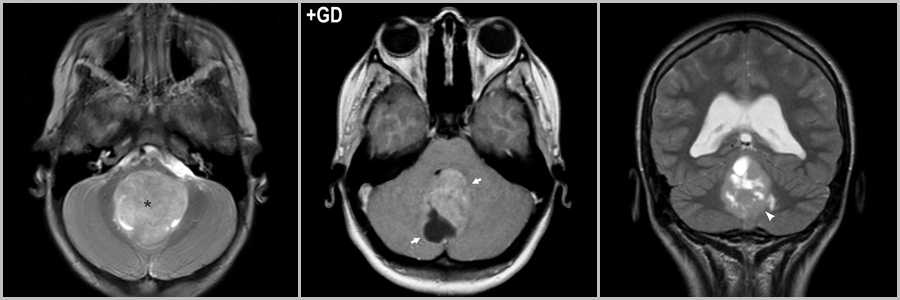 Рис.13
Рис.13
Метастаз
Метастатическая опухоль менее характера для детского возраста, чем для взрослого, однако может встречаться. Метастаз, как правило, сопровождается выраженным перифокальный отеком и масс-эффектом. Скриниг легких, кожи, молочной железы, почек и желудочно-кишечного тракта поможет исключить природу вторичного генеза инфратенториального образования. При наличии других очаговых и объемных образований супратенториальной локализации диагноз метастатической опухоли более очевиден. Затруднения возникают, если метастаз солитарный и имеет кистозный компонент.
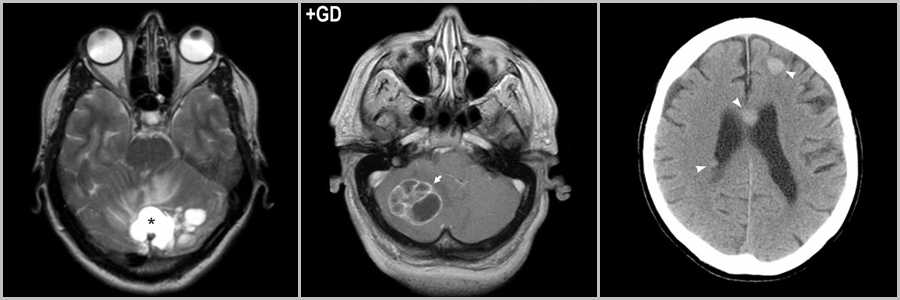 Рис.14
Рис.14
Крупный кистозно-солидный метастаз рака молочной железы в мозжечке (звёздочка на рис.14). Метастаз аденокарциномы лёгкого в правой гемисфере мозжечка, интенсивно накапливающего контраст (стрелка на рис.14). Метастазы в большинстве случаев множественные и могут быть обнаружены и супратенториально (головки стрелок на рис.14).
Принципы лечения
Удаление больших размеров астроцитомы GRADE II WHO правой височной доли (после операции)
Операция является основным методом лечения астроцитомы. Дополнительно специалисты используют химиотерапевтические, лучевые и радиохирургические методики. Комплексный подход дает наиболее ожидаемые результаты.
При размере опухоли до 3-х сантиметров применяется стереотаксическое радиохирургическое удаление. Операцию проводят под контролем томографии. Резекция может быть частичной, позволяющей удалить доступную часть новообразования, что снижает внутричерепное давление и значительно облегчает самочувствие пациента.
Хирургическое лечение астроцитомы в России проводят в крупных медицинских центрах. Длительная подготовка к операции обычно не требуется. Рекомендуется начинать готовиться к удалению опухоли сразу после подтверждения диагноза.
Показания к операции
Наличие астроцитомы является показанием для проведения операции. Только полное удаление опухоли может давать благоприятный прогноз для жизни и предупреждать появление опасных осложнений. Обычно хирургическое вмешательство проводят при активном росте новообразования, когда оно находится в доступной области мозга. Операцию проводят нейрохирурги при отсутствии противопоказаний, к которым можно отнести тяжелое состояние пациента, труднодоступное место локализации опухоли и преклонный возраст больного.
Особенности проведения операции
Операция по удалению опухоли проводится под общим наркозом. Многие пациенты отправляются на лечение астроцитомы в Бурденко. В Институте нейрохирургии есть все необходимое для получения качественной помощи с подобными заболеваниями. В некоторых случаях во время удаления образования пациент может находиться в сознании. Оперативное лечение астроцитомы в институте Бурденко проводят подготовленные и опытные нейрохирурги, которые в совершенстве владеют современными методами оперативного лечения астроцитом и других злокачественных опухолей.
Хирургическое лечение предполагает проведение эндоскопической трепанации черепа или открытой операции. Конкретную методику выбирают специалисты, учитывая результаты диагностики, возраст пациента и возможные риски для здоровья.
Возможности современной нейрохирургии позволяют проводить операции при астроцитомах с минимальными повреждениями и сохранением важных функций организма. Эндоскопическая техника дает возможность удалять новообразования через небольшие разрезы. Операция продолжается 2-6 часов. Профессиональное лечение астроцитомы в Москве в Институте неврологии доступно для пациентов и нередко спасает жизни. Опыт нейрохирурга в сочетании с использованием инновационных методов предупреждает опасные для жизни осложнения и рецидивы болезни.
Лечение патологических новообразований головного мозга проходит с использованием современных методик, в соответствии с мировыми медицинскими стандартами. С помощью современного технического оснащения удается проводить информативные диагностические мероприятия и эффективное удаление астроцитом.
Важно обратиться к профессионалу, который уже не один год помогает пациентам с опухолевыми процессами, в том числе, и со злокачественными новообразованиями головного мозга. Все хирургические операции при астроцитомах проводятся под строгим контролем качества и с соблюдением правил инфекционной безопасности
Локализация
Киста с узлом более характерна для инфратенториальной локализации опухоли, а солидное образование для супратенториальной.
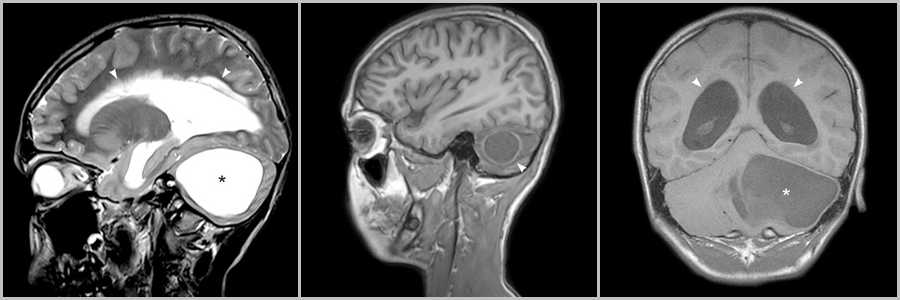 Рис.4
Рис.4
Опухолевая киста в гемисфере мозжечка (звёздочки на рис.4 и головка стрелки на рис.4), приводящая к сужению IV желудочка и вызывающая окклюзионную гидроцефалию с расширением желудочковой системы (головки стрелок на рис.4).
При локализации в задней черепной ямке (60%) опухоль может происходить в любом месте мозжечка – из полушария или червя .
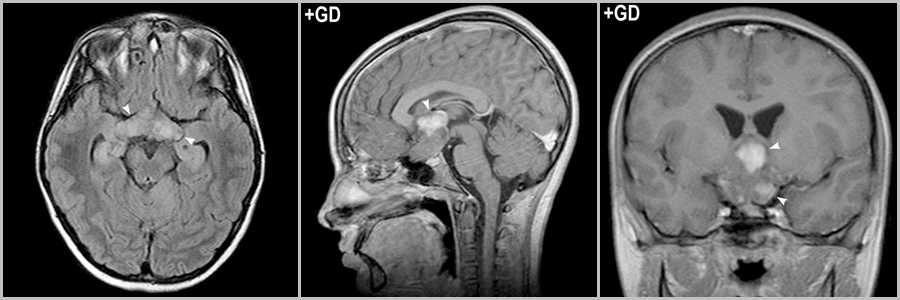 Рис.5
Рис.5
Пилоцитарная астроцитома растет вдоль зрительных трактов (головки стрелок рис.5), а так же неравномерно контрастируется (головки стрелок на рис.5).
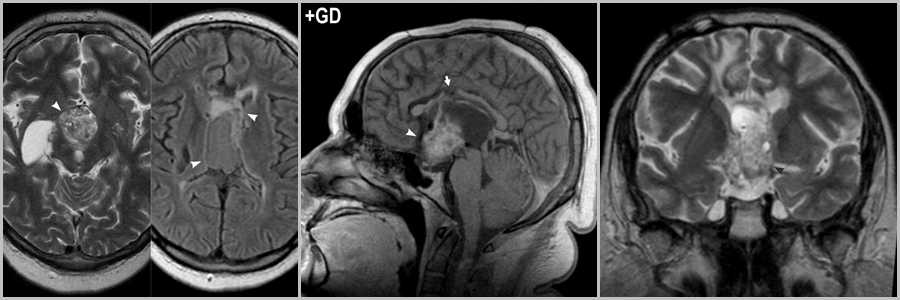 Рис.6
Рис.6
Супратенториально локализуется в области дна III желудочка (часто ассоциированы с НФ1) и хиазмы (25 — 30%).
Кистозно-солидное образование в области III желудочка (головки стрелок на рис.6). Следы оперативного лечения в виде повреждения ствола мозолистого тела (стрелка на рис.6). Опухоль полностью не удалена (стрелка на рис.6), неоднородный конгломерат гетерогенно накапливает контраст (головка стрелки на рис.6).
Другие, менее распространенные места: мозговой ствол, полушария головного мозга и желудочки мозга (чаще у взрослых).
Реабилитационный период
После удаления астроцитомы головного мозга реабилитация проходит в условиях медицинского центра. После окончания операции пациент будет находиться в отделении интенсивной терапии в течение недели и более. За ним устанавливают круглосуточное наблюдение. Через несколько дней после хирургического лечения специалисты назначают магнитно-резонансную томографию или рентгенодиагностику.
При отсутствии осложнений после операции восстановление продолжается в реабилитационном центре. Программа включает проведение лечебной физкультуры, массажа, логопедическую коррекцию и другие методики, которые позволяют восстановить нарушенные функции и нормальное качество жизни пациента.
Реабилитация после операции на астроцитому и удаления опухоли хирургическим путем продолжается 2-3 месяца. В это время пациент должен соблюдать рекомендации лечащего врача и реабилитолога, проходить диагностику, чтобы контролировать особенности восстановления.
Лучевая терапия
Лучевую терапию при лечении астроцитомы начинают чаще всего после операции и удаления образования. Но возможно использование методики до хирургического вмешательства, с целью уменьшения новообразования. Лучевая терапия также уничтожает оставшиеся патологические злокачественные клетки после оперативного лечения.
Если образование является неоперабельным, хирургическое вмешательство не проводят, но пациенту требуется паллиативная терапия. Лучевое воздействие позволяет уменьшить патологический очаг и увеличить продолжительность жизни больного. Конкретный метод подбирают специалисты на основании результатов диагностики и общего состояния здоровья больного.
Разновидностью лучевого лечения является брахитерапия. Метод предполагает введение радиоактивных веществ непосредственно в сами злокачественные ткани. При этом здоровые клетки сохраняются в полном объеме и не нужно проводить удаление функциональных участков мозга.
Химиотерапия
Химиотерапия является дополнением к оперативному удалению астроцитомы. Цитостатические препараты уничтожают злокачественные клетки при попадании в кровь и разносятся по всему организму. Химиотерапию проводят короткими курсами и под контролем специалистов.
Проявления опухолей нервной системы
Симптомы, которые испытывают люди с опухолями центральной нервной системы, отличаются. В зависимости от расположения новообразования, его размеров у заболевших людей возникают жалобы на:
- головокружение;
- боли в голове;
- потерю сознания;
- повышенную тревожность, галлюцинации, депрессивное состояние, другие расстройства психики;
- приступы судорог;
- нарушения со стороны органов чувств — зрения, обоняния, слуха;
- перепады гормонального фона.
В зависимости от стадии рака головного мозга, локализации опухоли могут возникать и другие симптомы.
Симптомы рака спинного мозга проявляются в виде:





















































