Препараты для лечения цистита
Для избавления от этого заболевания в острой и хронической формах применяют антибиотики, противовоспалительные, иммуномодулирующие и обезболивающие препараты. Антибактериальные таблетки, подобранные специалистом с учетом результатов анализов, дают быстрый и стойкий терапевтический эффект.
В числе самых распространенных лекарственных препаратов в таблетках, применяемых для лечения цистита:
-
Препарат из ряда нитрофуранов для лечения инфекций мочеполовой сферы. Активен в отношении большинства микроорганизмов (грамположительных и грамотрицательных). К нему часто вырабатывается устойчивость. Препарат используют при лечении и профилактике инфекций, в том числе после инвазивных исследований уретры и мочевого пузыря. Дозировка для взрослых: 100-150 мг 3-4 раза в день после еды, с большим количеством жидкости.
-
В составе препарата – производные 8-оксихинолина. Таблетки справляются с большинством грамположительных и грамотрицательных микробов и некоторыми грибами. Эффективны против кандиды. Назначают при цистите, уретрите, пиелонефрите. Взрослым — по 100 мг 4 раза в день во время еды.
-
Противомикробный, противовоспалительный, болеутоляющий препарат растительного происхождения. Имеет выраженное мочегонное свойство. Предотвращает камнеобразование в мочевыводящих путях. Дозировка для взрослых — 2 таблетки дважды в день.
-
Препарат с антибактериальными свойствами на основе нитрофурана. Имеет высокую активность в отношении различных грамположительных и грамотрицательных бактерий. Активно применяется для лечения всех видов инфекционных и воспалительных заболеваний мочевыводящих путей, а также осложнений после операций. Дозировка — 100 мг 3 раза в сутки.
-
Противомикробный препарат на основе нитрофуранов. Активен в отношении большинства микробов, устойчивость к нему развивается медленно. Применяется для лечения кольпитов, уретритов, дизентерии и других болезней. Принимать по 100 мг 4 раза в день, после еды, обильно запивая водой.
-
Антибиотик широкого спектра бактериостатического действия, эффективен даже в отношении бактерий, устойчивых к пенициллину и тетрациклину. Используется для лечения различных инфекций, в том числе мочевыводящих путей. Дозировка для взрослых: 200-400 мг, 3 раза в сутки, за полчаса до еды.
-
Антибактериальный препарат, который относится к группе фторхинолонов. Имеет выраженное бактерицидное действие в отношении широкого спектра микроорганизмов. Активно используется для лечения половых инфекций и заболеваний мочевыводящих путей. Дозировка для взрослых: 400 мг 2 раза в день.
-
Антимикробный препарат из группы фторхинолонов. Оказывает быстрое бактерицидное действие на многие грамположительные и грамотрицательные организмы. Эффективно помогает при инфекциях всех видов, в том числе поражающих почки и мочеполовую систему. Взрослым назначают по 100–200 мг 2 раза в день независимо от приема пищи.
-
Комбинированный противомикробный препарат. В составе таблеток — сульфаметоксазол и триметоприм. Активен в отношении большинства микроорганизмов. Хорошо помогает при инфекциях разных видов, включая поражающие почки и мочевыводящие пути. Дозировку препарата рассчитывают в зависимости от веса пациента. Принимать его нужно после еды, запивая большим количеством жидкости.
-
Действующее вещество – амоксициллин. Антибиотик широкого спектра, из группы полусинтетических пенициллинов. Активен в отношении большинства бактерий, вызывающих инфекции мочеполовой системы. Дозировка: 500–700 мг 2 раза в сутки, независимо от приема пищи.
-
Производное 5-нитромидозола, противопротозойный препарат с выраженным антибактериальным действием. В сочетании с амоксициллином и самостоятельно используется при лечении заболеваний мочеполовой системы и других инфекций. Принимают во время еды по 250 мг 3 раза в день.
-
Канефрон.
Растительное средство, которое используют для лечения и профилактики обострений цистита. Устраняет или снижает интенсивность резей в уретре, снимает воспаление. Дозировка: по 2 драже 3 раза в день во время еды.
Лечение цистита
План терапии для пациента составляет врач-уролог. Обычно лечение цистита проводится в амбулаторных условиях. К госпитализации прибегают только в тяжелых случаях: при сильной интоксикации, беременности, распространении воспалительного процесса на почки и других осложнениях.
При лечении цистита специалисты советуют соблюдать несколько важных правил:
- постельный или полупостельный режим;
- прием медикаментов строго по назначению врача;
- соблюдение мер профилактики рецидивов.
Как помочь себе в домашних условиях
При появлении первых признаков воспаления, до обращения к врачу, пациентка может принять некоторые меры, чтобы облегчить свое состояние и снять сильную боль.
- Можно выпить теплый раствор пищевой соды (дозировка – 2 чайные ложки на стакан воды). Этот состав подщелачивает мочу, снимает ощущение жжения, успокаивает боль в мочевом пузыре.
- Также от боли помогает клюквенный сок.
- В целом при цистите нужно пить не меньше 2 литров жидкости в день. Правильный диурез позволяет быстрее выводить бактерии из мочевого пузыря, не давая им размножаться.
- Нужно отказаться от кофе и алкоголя, а также напитков, повышающих кислотность мочи: виноградного, апельсинового, ананасового сока.
- Тело нужно держать в тепле, защищаться от сквозняков, не ходить по холодному полу босиком.
- Физические упражнения исключить. Ни в коем случае не плавать в водоемах и бассейнах!
Все эти методы подходят для облегчения состояния и снятия сильной боли до визита к врачу. Но вылечить недуг с их помощью невозможно. Назначить терапию, которая поможет справиться с болезнью навсегда, может только врач.
Разновидности бактериурии
В 80% случаев бактериурию провоцируют микроорганизмы, которые всегда населяют дистальный (концевой) отдел мочеиспускательного канала. У 2/3 женщин микробная флора представлена:
- протеем;
- энтеробактером;
- пиогенным стрептококком;
- сапрофитным стафилококком;
- клебсиеллой;
- кишечной палочкой;
- цитробактером.
Чаще всего бактериурия возникает у женщин при беременности, что связано с естественным снижением иммунной защиты, изменением химического состава урины или ее застоем в мочевых органах.
Различают 2 формы:
- Истинная. Сопровождается изменениями в работе мочевыделительной системы, на что указывают характерные симптомы – расстройства мочеиспускания, повышенная температура.
- Ложная (бессимптомная). Выявляется только лабораторно при общем анализе мочи.
Бессимптомная бактериурия при беременности встречается в 3 раза чаще. Ей подвержены женщины, страдающие нефролитиазом, бактериальным вагинозом, сахарным диабетом.
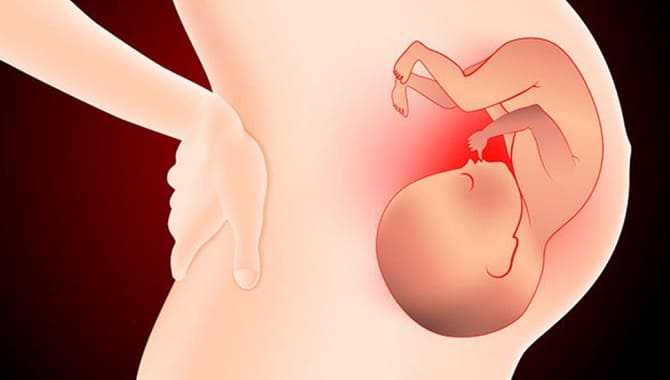
Чаще всего бактерии в моче выявляются во 2 и 3 триместрах беременности. При увеличении плода мочевые протоки сдавливаются или смещаются, что ведет к нарушению уродинамики, застою мочи в мочевике и почках.
Пути попадания микроорганизмов в мочу
В половине случаев бактериурия у беременных становится следствием недостаточного иммунного ответа на размножение условно-патогенных бактерий. В норме почки и мочевой пузырь стерильны. Представители нормальной микрофлоры населяют только концевой отдел уретры. Но в случае изменения pH мочи или понижения иммунитета организма они начинают размножаться и колонизировать другие отделы мочевой системы.
Основные пути проникновения бактерий в мочу:
- Восходящий. Микроорганизмы попадают в мочевик и почки из мочеиспускательного канала.
- Нисходящий. Инфекция проникает в уретру из почек, мочеточников и пузыря. Такой путь заражения возможен при рецидивах урологических болезней – уретерита, цистита, пиелита, пиелонефрита.
- Гематогенный. Бактерии попадают в мочу из отдаленных очагов инфекции с током крови. Поэтому бактериурия чаще обнаруживается у беременных, перенесших ОРВИ, тонзиллит, бактериальный ринит.
- Лимфогенный. Инфекция попадает в мочевую систему через лимфатические сосуды из отдаленных очагов воспаления.
Обычно бактерии проникают в мочевые органы через расслабленный сфинктер уретры. Из-за снижения иммунитета на фоне беременности классическое воспаление в концевом отделе мочеиспускательного канала не возникает. Поэтому микроорганизмы почти беспрепятственно попадают в мочевик, мочеточники и почки.
Симптомы уреаплазмы
У женщин:
- слизисто-гнойные выделения из половых путей
- зуд, жжение, боли при мочеиспускании
- болезненность во время половых актов
- дискомфорт и боль в нижней части живота
- отек и покраснение слизистой влагалища и шейки матки
Описаны классические признаки воспаления наружных половых органов и органов малого таза!
У мужчин:
- слизисто-гнойные выделения из наружного отверстия уретры
- зуд и жжения в уретре при мочеиспускании
- боли во время полового акта
- учащенное мочеиспускание
- боли в промежности
- отек и покраснение наружнего отверстия уретры
Описаны классические симптомы уретрита и простатита. За 18 лет своей практики ни разу не встречал, чтобы у пациента были данные симптомы и при обследовании выявлялись только уреаплазмы!!!
Выделения неинфекционной природы
Существует целый ряд заболеваний неинфекционной этиологии, одним из симптомов которых являются выделения из уретры:
- — канал травмируется при прохождении конкрементов из мочевого пузыря, что приводит к появлению примеси крови в выделениях и урине. В случае, если в повреждённой области начался воспалительный процесс, появляются слизистые выделения белого цвета из уретры без запаха, которые сопровождаются жжением и зудом во время опорожнения мочевого пузыря;
- Аллергические реакции на материал, из которого пошито нижнее бельё, гигиенические средства, а также фармакологические препараты или продукты питания. В результате возникают прозрачные интенсивные выделения, которые не пахнут и сопровождаются отёками, зудом и неприятными ощущениями при опорожнении мочевого пузыря;
- Новообразования добро- или злокачественной природы, локализующиеся в мочевом пузыре или мочевыводящем канале, приводят к появлению выделений с кровью или коричневого цвета;
- Травмы, полученные при проведении медицинских процедур или полового акта. Неправильный подбор или нарушения техники введения катетера могут стать причиной повреждения стенок уретры, что приводит к появлению патологических выделений.
Диета при лечении цистита
Быстрее справиться с болезнью помогает преимущественно молочно-растительный рацион. Нужно есть больше овощей, фруктов, кисломолочных продуктов. Стоит отказаться от жирного, жареного, острого, соленого, обилия пряностей. Алкоголь на время лечения медикаментами строго под запретом. Лучшее решение – преимущественно вегетарианская пища и много воды.
Соблюдение диеты помогает облегчить состояние:
- уменьшает проявления интоксикации организма;
- снижает скорость размножения микробов;
- повышает эффективность антибактериальной терапии.
Своевременное обращение за медицинской помощью, грамотный подбор препаратов и строгое соблюдение рекомендаций – это условия успешного преодоления болезни. Не затягивайте с визитом к врачу!
Симптомы и признаки бактериального цистита
Бактериальный цистит у женщин и у мужчин всегда начинается остро:
- позывы к мочеиспусканию становятся частыми – желание сходить в туалет возникает каждые 15-20 минут;
- выделения мочи скудные, иногда позывы в туалет вообще оказываются ложными;
- непосредственно во время опорожнения мочевого пузыря больной ощущает рези, жжение;
- в конце процесса моча выделяется с небольшим количеством крови.
Бактериальный цистит проявляется не только специфическими симптомами, перечисленными выше, но и общими признаками:
- повышение общей температуры тела;
- тянущая боль в области поясницы;
- дискомфортные ощущения в области таза и промежности;
- боль во время и сразу после полового акта.
Пациенты обращают внимание на то, что моча становится мутной и приобретает неприятный запах. Это свидетельствует о том, что бактериальный цистит прогрессирует и необходимо немедленно проводить его лечение
Типичным признаком также будет недержание мочи, которое присутствует при резком кашле, чихании без ощущения наполненности мочевого пузыря.
Выделения из уретры: диагностика
Диагностика выделений из мочевыделительного канала предусматривает следующее:
- Врачебный осмотр промежности/полового члена с целью выявления высыпаний, выделений или травм члена;
- Проведение пальпации и оценивание плотности, размера и подвижности лимфоузлов в паху;
- Проведение пальцевого обследования простаты у мужчин для получения выделений и их исследования;
- Сбор мазков из уретры для лабораторных исследований;
- Уретроскопия для оценки состояния слизистой канала;
- органов таза;
- Общий анализ крови и мочи;
- .
Наши врачи
Ярочкина Марина Игоревна
Врач-гинеколог, врач высшей категории
Стаж 41 год
Записаться на прием
Шульга Наталья Валериевна
Врач-гинеколог, врач высшей категории
Стаж 41 год
Записаться на прием
Пузырев Алексей Николаевич
Врач-гинеколог, врач высшей категории
Стаж 42 года
Записаться на прием
Запорожцев Дмитрий Анатольевич
Врач-гинеколог, заведующий отделением гинекологии, кандидат медицинских наук, врач высшей категории
Стаж 31 год
Записаться на прием
Улятовская Лариса Николаевна
Врач-гинеколог, кандидат медицинских наук
Стаж 40 лет
Записаться на прием
Шульженко Светлана Сергеевна
Врач — гинеколог, врач высшей категории
Стаж 32 года
Записаться на прием
Кардава Инна Васильевна
Врач акушер-гинеколог, УЗИ
Стаж 15 лет
Записаться на прием
Выделения из уретры: лечение
Методика лечения в данном случае напрямую зависит от причины, вызвавшей такое явление, как патологические выделения из уретры
Важно понимать, что самостоятельное лечение может стать причиной развития осложнений, поэтому является недопустимым. Выделения могут возникнуть вследствие проникновения различных типов возбудителей, бороться с которыми необходимо разными методиками
Чаще всего медикаментозная терапия предусматривает использование антибиотиков, однако их подбор должен осуществляться в индивидуальном порядке. Как правило, применяют следующие средства:
| Группа | Когда применяют | Название |
|---|---|---|
| Антибактериальные | ЗППП | «Азитромицин», «Амоксиклав» |
| Уросептики | Уретрит | Раствор хлоргексидина и колларгола |
| Сульфаниламидные | При обнаружении бактерий, вызывающих воспаления | «Доксициклин» |
| Противомикробные | Трихомониаз | «Метронидазол» |
Помимо этого, больным рекомендуют омывать половые органы отварами спорыша, ромашки, календулы или специальными антисептическими растворами. Хорошие результаты дают прогревающие аппликации и электрофорез.
Профилактика
Здоровый образ жизни — это профилактика от многих заболеваний и те, которые вызывают патологические выделения из уретры, не исключение. Именно поэтому профилактические меры в данном случае заключаются в следующем:
- Сбалансированное питание, сведение к минимуму потребления жирных и острых блюд, консервантов и канцерогенов, которые создают серьёзную нагрузку на почки и мочевой пузырь;
- Исключение риска переохлаждения тела, ношение тёплой удобной одежды, надёжно защищающей нижнюю часть тела в холодное время года;
- Исключение стрессовых ситуаций и чрезмерных физических нагрузок;
- Отказ от потребления спиртных напитков и табакокурения;
- Соблюдение правил личной гигиены;
- Отказ от ношения нижнего белья из синтетических материалов, способных стать причиной аллергической реакции.
- Кровь в моче
- Головная боль
Диагностика и лечение цистита бактериального происхождения
Лечение начинается с постановки диагноза: даже наличие специфических симптомов и признаков не подтвердит бактериальный цистит. Врачи назначают лабораторное исследование мочи, которое позволяет выявить основные признаки воспалительного процесса:
- присутствие эритроцитов в моче – гематурия;
- повышенное содержание лейкоцитов;
- незначительное наличие белка в урине.
Обязательно проводится бакпосев мочи – необходимо выявить возбудителя заболевания, чтобы подобрать эффективные лекарственные препараты для лечения. У женщин проводят физикальный осмотр на гинекологическом кресле и берут мазок из влагалища для оценки микрофлоры. У мужчин обязательно проводят обследование предстательной железы и лабораторное исследование биологического материала для выявления скрытых половых инфекций.
Бактериальный цистит подразумевает медикаментозное лечение – назначают препараты с антибактериальным действием. Подбираются они в индивидуальном порядке после получения результатов анализов. Длительность терапии составляет 7-10 дней, прерывать курс категорически не рекомендуется: кажущееся выздоровление на фоне исчезновения специфических симптомов и признаков приводит к недолеченности патологического процесса и трансформации его в хроническую форму течения.
Если бактериальный цистит проявляется сильными болями, резями и жжением, то пациентам назначают и симптоматическое лечение – нестероидные противовоспалительные средства, стандартные обезболивающие. Растительные диуретики тоже могут входить в состав комплексного лечения, но только в качестве дополнительной терапии.
ДИАГНОСТИКА ПИЕЛОНЕФРИТА У БЕРЕМЕННЫХ ЖЕНЩИН:
Во время беременности не применяются рентгенологические методы диагностики, поэтому используют клиническое наблюдение, лабораторные, ультразвуковые и эндоскопические исследования.
Иногда используется катетеризация мочеточников, как с диагностической целью, так и для восстановления оттока мочи из верхних отделов мочевыводящих путей.
! В анализах мочи характерны следующие изменения: умеренная протеинурия (менее 1 г/л), лейкоцитурия (наличие в моче повышенного содержания лейкоцитов), микрогематурия (эритроциты в моче). Наиболее предпочтителен анализ мочи по Нечипоренко, где определяется количество лейкоцитов и эритроцитов и посев мочи в котором определяют возбудителя инфекции и его чувствительность к антибиотикам.
! В крови: повышение лейкоцитов, нейтрофильный сдвиг лейкоцитарной формулы влево за счет увеличения палочкоядерных форм и гипохромной анемии, возможно повышение уровня мочевины сыворотки крови.
Симптомы и признаки инфицирования
В зависимости от типа бактерии, которая привела к развитию эшерихиоза, распознать инфицирование можно по таким характерным признакам:
- Энтероинвазивная палочка. Данный возбудитель способен вызывать острую интоксикацию как у взрослых, так и у детей. Клинические симптомы инфицирования энтероинвазивной палочкой похожи на симптоматику дизентерии. Об инфицировании говорят частые позывы к опорожнению кишечника (до 25 раз в сутки), общая слабость, тошнота, испражнения приобретают водянистую консистенцию и могут содержать примеси слизи.
- Гемолитическая (энтерогеморрагическая, гемолизирующая) палочка. Этот патогенный микроорганизм вызывает у взрослых гемолитико-уремический синдром, а у детей провоцирует геморрагический колит. Оба заболевания нуждаются в своевременном лечении.
- Энтеротоксигенная. К симптомам инфицирования данным микроорганизмом, относят тошноту и частые эпизоды рвоты, выраженную диарею, спастическую боль в околопупочной области. Этот вариант кишечной инфекции одинаково часто встречается среди взрослых и детей.
- Энтеропатогенный эшерихиоз. Если кишечная палочка выявлена у ребёнка грудного возраста, то в 80% случаев речь идет об энтеропатогенном эшерихиозе. Распознать инфицирование можно по таким симптомам, как диарея и рвота. Новорожденный ребёнок отказывается от приема пищи, наблюдается частое срыгивание, беспокойство, непрерывный плач и бессонница.
Стандартное лечение кишечной палочки включает в себя прием медикаментов, оказывающих губительное воздействие на микроорганизм, а также препараты для устранения симптомов интоксикации.
Бактерии в моче при беременности: опасность или норма?
Бессимптомная бактериурия — это состояние, при котором в посеве мочи выявлен рост бактерий (в норме моча стерильна), при этом отсутствуют признаки инфекцииболи или дискомфорт при мочеиспускании, повышенная температура и другие субъективные признаки заболевания мочевыводящих путей.
Беременные женщины входят в группу повышенного риска возникновения бессимптомной бактериурии, 2-7% беременных ставят такой диагноз.
Почему у беременных возникает повышенный риск развития бактериурии?
Изменения в организме во время беременности увеличивают вероятность попадания возбудителей инфекций в мочевыводящие пути. Во время вынашивания ребенка растущая матка сдавливает мочеточники, мочевой пузырь, нарушая нормальный отток мочи, что способствует проникновению бактерий к почкам.
Группы повышенного риска среди беременных — женщины, страдающие хроническими заболеваниями мочевыводящих путей (цистит, пиелонефрит, мочекаменная болезнь и т.п.), будущие мамы с сахарным диабетом. При каждой последующей беременности риск возникновения бактериурии растет.
Влияет ли бессимптомная бактериурия на течение беременности?
Запущенная бессимптомная бактериурия может привести к осложнениям со стороны мочевыводящих путей (возникает цистит, пиелонефрит), и акушерских осложнений — преждевременных родов и рождения детей с недостаточной массой тела. После родов у женщины могут возникнуть: анемия, сепсис и дыхательная недостаточность.
Диагностику бессимптомной бактериурии проводят культуральным методом исследования мочи, с обязательной идентификацией и оценкой количества возбудителя. Обычный общий анализ мочи и быстрые тесты не используется для диагностики. Чаще всего при бактериурии оказывается кишечная палочка (e.coli) и стрептококки группы В.
Диагностическими критериями является выявление одного и того же штамма бактерий в количестве более чем 105 КОЕ / мл в моче, взятой при мочеиспускании, двукратно с интервалом не менее 24 часов (наиболее часто интервал составляет 5-7 суток, столько нужно для того, чтобы получить результаты после проведения первого исследования). Обязательное условие для установления диагноза — выявление одного и того же возбудителя. Если моча собирается с помощью катетера, для установления диагноза достаточно однократного исследования. Для некоторых микроорганизмов, например, для группы стрептококков группы В, достаточно 104 КОЕ / мл бактерий для установления диагноза.
На каком сроке беременности обследуют на бессимптомную бактериурию?
Для своевременного выявления бессимптомной бактериурии забор мочи для культурального исследования проводят у всех беременных, без учета группы риска при первом визите, и постановке на учет (обычно это 12-16 недель беременности). При подтверждении наличия флоры в моче его повторяют.
Если при первом исследовании бактериурия не выявлена — повторный посев не проводится. У женщин, относящихся к группе риска, врач может проводить обследование чаще.
Как правильно проводить сбор мочи?
Нужно собирать среднюю порцию утренней мочи с минимизацией обсеменения посторонней флорой. Перед сбором мочи желательно провести туалет половых губ, хотя согласно данным исследований, это не влияет на результаты исследований. При устойчивой бактериурии можно провести забор мочи катетером (чтобы исключить попадание бактерий из половых губ в мочу).
Что делать при обнаружении бессимптомной бактериурии?
При обнаружении бактериурии обязательным является прием антибиотиков. Врач выбирает антибиотик согласно результатам определения чувствительности флоры к ним. Доказано, что антимикробное лечение улучшает исход беременности и предупреждает развитие осложнений. Если, несмотря на лечение, в контрольных посевах оказываются бактерии, назначается дополнительный курс антибиотиков. Иногда для предупреждения рецидива бактериурии антибиотики назначаются на более продолжительный период.
Можно ли предотвратить возникновение бессимптомной бактериурии?
К сожалению, никаких доказанных методов, которые предотвращали бы появление бактерий в моче, нет. Женщинам, которые относятся к группе риска, во время беременности желательно проводить супрессивную антибиотикотерапию с целью предотвращения осложнений. Но главный залог успеха — это своевременная диагностика.
3.2
6
votes
Article Rating
Механизм возникновения инфекций мочевыводящих путей во время беременности
Попадание инфекции в мочевыводящие пути у женщин во время беременности происходит с поверхности промежности, где высока концентрация бактерий, обитающих в прямой кишке и во влагалище. Предрасполагающими факторами являются ослабленный тонус мускулатуры мочеточников из –за влияния прогестерона, застой мочи, вызванный сдавливанием мочеточников маткой, увеличенное выделение мочи во время беременности.
Увеличение объема мочи и снижение тонуса мочеточников и лоханок ведет к их расширению и еще большему застою мочи. В 86% лоханки и чашечки почек расширяются на правой стороне. Эти процессы начинаются на 10 неделе беременности и со временем только прогрессируют. Соответственно в первом триместре острый пиелонефрит возникает только у 2% беременных, во втором триместре – у 52%, а в третьем триместре – у 46%.
Помимо застоя мочи и расширения компонентов мочевыводящей системы в время беременности изменяются химические свойства мочи: может появляться глюкоза и некоторые аминокислоты. Механизм повышения выделения определенных аминокислот с мочой при беременности до конца не ясен, но появление их в моче предрасполагает к повышению патогенных свойств кишечной палочки – одного из самых распространенных возбудителей инфекции мочевыводящих путей.






















































