Виды операций при раке толстой кишки
При неосложненных формах рака правой половины ободочной кишки производится так называемая правосторонняя гемиколэктомия — удаление всего правого фланга ободочной кишки, включая 20 см подвздошной кишки и треть поперечноободочной кишки. Такой объем резекции объясняется тем, что лимфогенное метастазирование идет по ходу всех трех толстокишечных артерий, которые кровоснабжают именно такой сегмент кишки. Их необходимо перевязывать у места отхождения с обязательным удалением окружающей жировой клетчатки. Операцию заканчивают наложением анастомоза между тонкой и поперечно-ободочной кишкой по типу «конец в бок».
При поражении поперечной части ободочной кишки выполняется резекция поперечно-ободочной кишки вместе с печеночным и селезеночным изгибами. В завершении операции формируется анастомоз между восходящей и нисходящей кишкой «конец в конец». В зависимости от распространенности процесса и локализации опухоли (ближе в печеночному или селезеночному углам) объем резекции может изменяться.
При раке левой трети поперечно-ободочной кишки, левого изгиба и нисходящей ободочной кишки выполняют левостороннюю гемиколэктомию — удаление трети поперечно-ободочной кишки с селезеночным изгибом, всей нисходящей ободочной кишки до начального отдела сигмовидной кишки.
Как было сказано выше, такой массивный объем резекции связан с особенностями кровоснабжения и лимфооттока. Мобилизацию кишки начинают с пересечения нижней брыжеечной артерии у места ее отхождения от аорты, что является профилактикой рецидива заболевания.
При поражении сигмовидной кишки объем вмешательства зависит от локализации злокачественного образования. При опухолях средней трети кишки выполняют ее резекцию. В зависимости от стадии и распространенности процесса возможно расширение резекции с перевязкой и пересечением нижней брыжеечной артерии. После удаления резецированного участка кишки анастомоз накладывается между нисходящей частью ободочной и ампулой прямой кишки.
При раке прямой кишки выбор метода резекции зависит от локализации раковой опухоли. При расположении опухоли в ректосигмоидном отделе или ампуле прямой кишки выполняется так называемая передняя резекция прямой кишки, которая не только позволяет радикально удалить опухоль, но и сопровождается хорошими функциональными результатами. Во время операции производится удаление верхних отделов прямой кишки и нижней части сигмовидной. Анастомоз накладывается между сигмовидной и оставшейся частью прямой кишки.
При поражении средней и нижней части прямой кишки, выполняется низкая передняя резекция. Операция включает удаление практически всей прямой кишки, ее брыжейки (мезоректума) вплоть до мышц анального сфинктера. Тотальная мезоректумэктомия в настоящее время является стандартом лечения опухолей прямой кишки, которые располагаются в ее нижнем отделе. При этом методе хирургического лечения частота возврата заболевания (рецидив) минимальна. После удаления части прямой кишки анастомоз накладывается между низведенным концом ободочной кишки и оставшейся самой нижней частью прямой кишки или анальным каналом. Эта операция считается сфинктерсохраняющей, однако, для разгрузки анастомоза и, следовательно, защиты может потребоваться формирование временной илестомы.
Профилактические мероприятия
Эффективность лечения зависит от этиологии заболевания и квалификации хирурга, ведь точная диагностика и своевременно предпринятые правильные лечебные мероприятия минимизируют вероятность развития осложнений. Необходимо также учитывать возраст больного: у пожилых пациентов повышается риск возникновения осложнений.

Профилактика направлена на лечение заболеваний, вызывающих кишечную непроходимость:
- борьба с гельминтозами;
- своевременная диагностика и удаление новообразований;
- предупреждение спаечных процессов;
- предотвращение травматических повреждений;
- здоровое питание;
- правильный образ жизни.
Лечебная тактика
При первых симптомах заболевания пациента необходимо сразу же госпитализировать в стационар. Перед осмотром врача-хирурга запрещается принимать болеутоляющие и какие-либо другие лекарственные препараты, очищать желудок и кишечник, дабы не смазать клиническую картину и не навредить.
Если кишечная непроходимость диагностирована в начальной его стадии, можно применить консервативные методы лечения:
- Освобождение желудка и кишечника от пищевых и каловых масс с помощью зондирования и сифонной клизмы.
- Прием спазмолитиков при наличии спазмов или стимулирующих перистальтику препаратов при парезе кишечника.
- Внутривенные капельные инфузии солевых растворов для достижения водно-электролитного равновесия.
- Колоноскопия с диагностической и лечебной целью.
Если консервативный подход к лечению не устраняет заболевание, необходимо думать о механической обтурации или развитии осложнений и прибегать к оперативному вмешательству.
Применяют следующие варианты хирургического лечения:
- распутывание петель кишки;
- разрезание спаек;
- грыжепластика при наличии грыжи;
- иссечение некротизированноого участка кишки;
- наложение колостомы для вывода каловых масс наружу (при злокачественных новообразованиях и невозможности наложения анастомоза).
После операции проводится медикаментозная коррекция, которая, как правило, включает в себя антибиотикотерапию, дезинтоксикационные мероприятия, восстановление перистальтики и прочее. Основной задачей лечения является спасение жизни больного и предотвращение возможных осложнений, которые могут развиться при несвоевременной диагностике и лечении заболевания. Наиболее опасными для жизни последствиями считаются болевой шок, сепсис и перитонит.
Классификация
В основу классификации кишечной непроходимости положены различные факторы. Соответственно, выбирается та или иная лечебная тактика.
В зависимости от причины патологического состояния, различают следующие виды заболевания:
Динамическая кишечная непроходимость (вследствие спазма или, наоборот, снижения тонуса кишечной стенки).
Механическая, которая делится на формы:
- странгуляционную;
- обтурационную;
- ишемическую (сосудистую);
- смешанную.
По уровню локализации процесса выделяют следующие варианты непроходимости:
- высокую тонкокишечную;
- низкую тонкокишечную;
- толстокишечную.
По степени выраженности:
- частичная;
- полная.
По клиническим признакам:
- острое;
- подострое;
- хроническое течение.
Стадии кишечной непроходимости:
- Стадия «илеусного крика» не зря носит такое название. Она характеризуется выраженной болью в животе и длится 2-12 часов.
- Интоксикация — период «светлого» промежутка, когда болевой синдром стихает и ослабляется кишечная перистальтика. Ощущение улучшения самочувствия обманчиво. Клиника характеризуется вздутием, асимметрией живота, отсутствием стула и газов.
- Терминальная стадия характеризуется нарушением кровообращения и развитием перитонита (воспаления брюшины). Наступает обычно через 36 часов после начала заболевания.
Клиника и диагностика кишечной непроходимости
Сверхострая форма проявляется клинической картиной, подобной шоковому состоянию. В ранние сроки отмечаются токсикоз, быстрое нарастание явлений эксикоза(потеря жидкости), возникает резкая, схваткообразная боль в животе, во время которой больной временами не находит себе места, появляются неукротимая рвота, выраженное усиление перистальтики. При позднем поступлении резко выражена интоксикация, отмечаются обильная, застойного характера рвота .
Рентгенологически определяются четкие горизонтальные уровни (чаши Клойбера), «арки» в резко растянутых петлях тонкой кишки.
Традиционный рентгенологический метод диагностики острой спаечной кишечной непроходимости в среднем требует не менее 8 — 9 ч и позволяет лишь подтвердить или исключить факт механической . Диагностические ошибки в этих случаях приводят к несвоевременным или напрасным оперативным вмешательствам. В этом плане перспективным и высокоинформативным методом диагностики является лапароскопия.
Показания к применению
Обструкция кишечника возникает в тонкой или толстой кишке, препятствуя прохождению непереваренной пищи и стула. Это может вызвать ряд серьезных осложнений, в том числе непоправимое повреждение кишечника, серьезные нарушения в жидкости и электролитах, а также кровотечение или утечка из кишечника. При отсутствии лечения артериальное давление может снизиться, что приведет к полиорганной недостаточности и смерти.
Обструкция кишечника может возникнуть в результате любого из следующих действий:
- Механическая обструкция, которая представляет собой закупорку внутри просвета (прохода) тонкой или толстой кишки, как правило, из-за рака, воспалительного заболевания кишечника, отека или инфекции
- Сжатие давления снаружи кишечника, как правило, из-за рака или рубцовой ткани (что часто является результатом предыдущих операций на брюшной полости или лучевой терапии)
- Скручивание самой кишки, которое может быть следствием рубцовой ткани, заболеваний мышц или заболеваний нервов
- Миопатия (заболевание мышц) или невропатия, которая может быть врожденной или приобретенной: эти состояния могут помешать правильному движению кишечных мышц, могут привести к коллапсу кишечника, сдавливанию просвета или могут привести к искаженным движениям (приводящим к скручиванию).
- Ишемический колит (потеря притока крови к отделу кишечника), как правило, в результате дефекта свертывания крови
Наиболее распространенные виды рака, ответственные за обструкцию кишечника, включают рак толстой кишки, рак желудка и рак яичников, хотя любой тип метастатического рака может вызвать обструкцию кишечника в тонкой или толстой кишке. Обструкции кишечника от рака толстой кишки, как правило, возникают в толстой кишке (толстой кишке).
Плановые операции на толстой кишке.
Следует отметить, что плановая хирургия толстой и прямой кишки является одним из основных направлений хирургической деятельности нашего Центра. Плановые операции выполняются в основном по поводу:
- новобразований кишки (при доброкачественных и злокачественных опухолях);
- дивертикулярной болезни;
- долихосигмы.
При доброкачественных заболеваниях пораженные участки удаляются методом экономной резекции с анастомозом «конец в конец».
Рак толстой кишки требует более серьезных расширенных резекций. Смысл операции состоит не только в удалении раковой опухоли, но и в профилактике рецидива заболевания в отдаленные сроки. Поэтому резекция должна соблюдать определенные онкологические принципы. В зависимости от локализации раковой опухоли эти резекции дополняются удалением анатомических структур, по которым проходят пути распротранения раковых клеток.
Принципы операции включают широкую мобилизацию брыжейки с сохранением целостности фасции, центральное пересечение магистральных сосудов, питающих резецируемый сегмент кишки, с удалением всех коллекторов лимфооттока, тесно связанных с сосудистым комплексом.
Длина резецируемого участка кишки должна быть достаточной, операция должна включать удаление всех регионарных лимфоузлов, по которым возможно распространение раковых клеток.
Параметры процедуры
Существует несколько вариантов хирургического лечения кишечной непроходимости. Хирургическое вмешательство обычно является неотложным, что означает, что Вы можете пройти хирургическое вмешательство в течение нескольких часов или нескольких дней после того, как у Вас диагностирована непроходимость кишечника. Некоторые лекарства могут помочь при тошноте, но они не предотвращают ухудшение или улучшение кишечной непроходимости.
В идеале Вы не должны есть или пить около восьми-десяти часов до операции такого типа, но из-за срочности предоперационное голодание не всегда возможно. Операция по поводу непроходимости кишечника обычно проводится под общим наркозом в операционной.
У Вас может быть открытая операция с большим разрезом или минимально инвазивная операция с несколькими небольшими разрезами и камерой для визуализации. Это зависит от местоположения, размера и причины непроходимости кишечника. Большие опухоли или широко распространенные спайки могут потребовать открытой процедуры, в то время как небольшая опухоль или инфекция могут лечиться с помощью минимально инвазивной хирургии.
Лечение
При динамической непроходимости прежде всего нужно установить ее причину. Одновременно проводят борьбу с парезом . В схему его лечения входят:
- прямая стимуляция сократительной активности мускулатуры тракта (очистительные, сифонные и гипертонические клизмы, внутривенное капельное введение растворов калия и натрия хлорида под контролем ЭКГ, электростимуляция);
-
блокада дуги рефлексов, определяющих торможение двигательной (применение прозерина, паранефральной новокаиновой блокады);
- разгрузка (постоянный желудочный зонд, интубация ).
У детей, как и у взрослых, приобретенную кишечную непроходимость разделяют на два основных вида — механическую и динамическую. В детском возрасте выделяют обтурационную, странгуляционную
Тем не менее в практике детским хирургам чаще всего приходится сталкиваться со спаечной кишечной непроходимостью, инвагинацией .
Типы операций по поводу непроходимости кишечника включают в себя:
- Хирургическая резекция: удаление обструкции необходимо при наличии массы, такой как опухоль.
- Удаление спаек: если у Вас есть рубцовая ткань, сжимающая кишечник снаружи, часто требуется отрезать их, хотя рубцовая ткань может вернуться снова.
- Размещение стента: стент, представляющий собой трубку, которая удерживает кишечник открытым, может быть размещен внутри кишечника, чтобы обеспечить прохождение пищи и стула и предотвратить закупорку. Это может быть необходимо, когда непроходимость кишечника повторяется или когда кишечник сильно поврежден.
- Колостома / илеостомия: если Ваш кишечник поврежден или воспален, может потребоваться постоянная или временная илеостомия или колостомия, которая является искусственным отверстием в животе для удаления отходов или стула. Иногда это временные структуры, необходимые для предотвращения распространения тяжелой желудочно-кишечной инфекции по всему организму. Однако возможно, что концы кишечника не могут быть повторно соединены, и эти отверстия могут потребоваться в течение длительного времени.
- Реваскуляризация. При ишемическом колите может потребоваться реваскуляризация, то есть восстановление заблокированных кровеносных сосудов, которые поставляют кровь в кишечник.
Виды хирургического доступа при резекции кишки
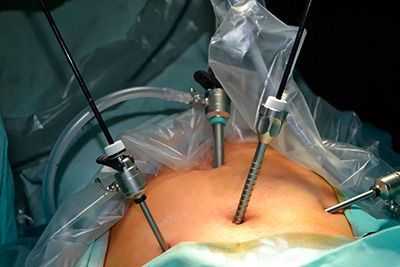
В настоящее время благодаря развитию новых технологий появились современные малоинвазивные способы хирургических вмешательств. В данном случае речь идет о лапароскопической резекции толстой кишки и прямой кишки, выполняемой через небольшие разрезы.
Таким образом, сегодня резекцию толстой кишки выполняют двумя способами: через лапаротомию и лапароскопически. Понятно, что операции через широкий разрез брюшной стенки более травматичны, хотя обеспечивают достаточный обзор и доступ к очагу поражения.
Лапароскопические операции значительно менее травматичны, однако требуют очень дорогого инструментария и оборудования. Кроме того, такие операции весьма специфичны и могут выполняться только обученными специалистами высокой квалификации.
Резекции правых отделов ободочной кишки начинают с пересечения заинтересованных сосудов. После выделения кишки (этап мобилизации) пораженная пется выводится через небольшой разрез передней брюшной стенки. Производится резекция и наложение анастомоза вне брюшной полости (экстракорпорально).
Резекция левых отделов включает те же этапы деваскуляризации и мобилизации. Анастомоз формируется в зависимости от анатомических условий. Если длина петли достаточна, то пораженный участок ее выводится через небольшой разрез передней брюшной стенки наружу, производится резекция и наложение анастомоза внебрюшинно. Если длина кишки не позволяет наружного ее выведения, после резекции пораженного участка внутри брюшной полости и его удаления концы кишки соединяются внутри брюшной полости (интракорпорально) с использованием циркулярного сшивающего аппарата, формирующего надежный анастомоз «конец в конец».
Накопленный опыт сегодня убедительно доказывает, что результаты лапароскопической резекции ничем не отличаются результатов резекций, выполненных открытым доступом. И даже напртив, оставляют за лапароскопической методикой несомненные преимущества:
- малотравматичность;
- низкий болевой синдром;
- раннюю активизацию, быструю реабилитацию больных;
- отсутствие осложнений, связанных с наличием лапаротомной раны (нагноение, образование послеоперационных грыж);
- низкий процент других осложнений, как в раннем, так и в отдаленном периоде.
Виды анастомозов кишки
Способ восстановления целостности кишечной трубки после резекции зависит от анатомических условий и состояния кишки. Рассматривают три вида анастомозов.
- Анастомоз «конец в конец» (по типу восстановления труб газопровода) наиболее физиологичен и наиболее часто используется для восстановления целостности кишечной трубки.
- Анастомоз «бок в бок» накладывается в случаях несоответствия ширины просвета соединяемых концов кишки. В этой ситуации просветы кишечных трубок ушиваются наглухо, сбоку производится вскрытие просвета сближенных приводящей и отводящей петель. Накладывается боковой анастомоз.
- Анастомоз «конец в бок» накладывается в определенных условиях для обеспечения физиологичности поступления кишечного содержимого. Могут быть анастоматизированы участки тонкой кишки, например, при резекции желудка по Ру. Либо соустье накладывается между тонкой и толстой кишкой, например, при удалении правого фланга ободочной кишки (правосторонняя гемиколэктомия).
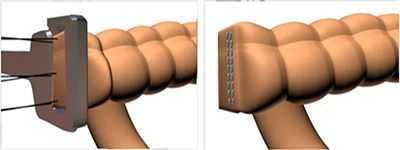
По методам выполнения выделяют ручной и аппаратный шов. Разработка и внедрение в хирургическую практику сшивающих аппаратов произвело революционный прорыв в хирургии желудочно-кишечного тракта. Аппараты обеспечивают надежное, прецизионное наложение шва. Исключается зависимость качества наложения анастомоза от квалификации хирурга. Аппаратный анастомоз надежен, прежде всего, за счет трехрядного скобочного шва, создающего герметичное сшивание тканей.
Применение сшивающих аппаратов значительно ускорило и облегчило наложение надежных анастомозов в труднодоступных, неудобных для ручного шва местах и значительно облегчило выполнение сложных операций, в частности, при низких резекциях нисходящей ободочной и прямой кишки.
Следует заметить, что компания Auto Suture первой в мире стала применять титановые скрепки, которые не дают артефактов при , что в последующем стало мировым стандартом для сшивающих аппаратов.
Сшивающие аппараты делятся на три группы в зависимости от функционального предназначения:
- аппараты для прошивания кишки, закрытия дефекта кишки (накладывают скрепочный шов, отсечение тканей производится скальпелем);
- линейные сшивающие аппараты для формирования межкишечных анастомозов (производят одновременное рассечение и прошивание тканей);
- циркулярные аппараты отсекают и сшивают ткани кишки, обеспечивая формирование полноценного межкишечного анастомоза «конец в конец».
Клинические проявления
Проявления заболевания развиваются быстро, и крайне важно его своевременно диагностировать. Можно выделить характерные клинические симптомы кишечной непроходимости:
Можно выделить характерные клинические симптомы кишечной непроходимости:
- выраженная боль;
- задержка опорожнения кишечника (отсутствие стула и газов);
- рвота;
- метеоризм.
Задержка опорожнения кишечника и отсутствие естественного выделения газов — еще один признак, характерный для толстокишечной непроходимости и сопровождающийся вздутием.
Боль в животе — обязательный симптом заболевания. Болевой синдром всегда выраженный и знаменует собой начало развития заболевания, может носить постоянный или схваткообразный характер с постепенным нарастанием интенсивности, вплоть до развития болевого шока. Пациент принимает характерное положение тела, приносящее облегчение, — прижимает ноги к передней брюшной стенке.
Рвота, которая не приносит облегчения, также характерна для данной патологии, однако, следует обращать внимание на некоторые особенности данного симптома. Многократная рвота в самом начале заболевания может свидетельствовать о локализации проблемы в тонком кишечнике
Патология, расположенная в нижних отделах, сопровождается нечастой рвотой, которая появляется на стадии интоксикации.
Если в начале заболевания не оказать помощь пациенту, возникает интоксикация, клиническими признаками которой являются:
- повышение температуры тела;
- развитие перитонита;
- учащение частоты дыхательных движений (одышка);
- учащение частоты сердечных сокращений (тахикардия);
- сепсис;
- нарушение мочеиспускания;
- обезвоживание.
Лечение кишечной непроходимости
Больных со сверхострой формой заболевания оперируют в экстренном порядке.
Динамическая — одна из самых частых форм в детском возрасте. Различают паралитическую и спастическую формы. Преобладает первая.
У новорожденных и грудных детей она возникает как результат функциональной неполноценности пищеварительной системы на фоне родовой черепно-мозговой травмы, пневмонии, кишечных заболеваний и сепсиса, а также после операций на брюшной и грудной полостях. У старших детей чаще развивается в послеоперационном периоде.
Явления паралитической поддерживаются гипокалиемией, обусловленной большой потерей солей и жидкости с рвотными массами, а также недостаточным поступлением в организм калия при парентеральном питании.
Клиника и диагностика. Для динамической непроходимости характерны повторная рвота с примесью зелени, нарастающее вздутие живота, задержка стула и газов и выраженная интоксикация. В результате высокого стояния диафрагмы затрудняется дыхание. Живот мягкий, перистальтика не прослушивается.
При рентгенологическом исследовании выявляют множественные чаши Клойбера, однако диаметр их невелик и расширение равномерно, в то время как при механической Н особенно резко расширены петли над препятствием.
Показания к резекции тонкой кишки
В экстренной хирургии показаниями к резекции тонкой кишки являются следующие состояния:
- Массивное ранение кишки и брыжейки. В случаях, когда простое ушивание раны невозможно технически и ненадежно, производится экономная резекция поврежденного участка с восстановлением непрерывности с помощью кишечного шва.
- Мезентериальный тромбоз — тяжелейшая ситуация, связанная с тромбозом питающих кишку мезентериальных (брыжеечных) сосудов. При этом происходит некроз значительной части кишечной трубки, кровоснабжение которой обеспечивалось бассейном «блокированных» брыжеечных сосудов. В данной ситуации очень трудно определить границу демаркации между уже «умершим» участком кишки и оставшейся ее живой частью, кровоснабжение которой осталось сохранным. Резекция производится в экстренных условиях у неподготовленных больных, чаще всего пожилого и старческого возраста, отягощенных сопутствующими заболеваниями. Хирургам приходится выполнять расширенную резекцию тонкой кишки предположительно в пределах сохранных участков кишки. В оснащенных клиниках операция дополняется вмешательством на сосудах с целью извлечения тромба и попытками восстановления кровоснабжения ишемизированных участков. Все зависит от массивности поражения и стадии процесса. Эти факторы обеспечивают исход операции. Если анастомоз накладывается между жизнеспособными концами кишки, а прогрессирование тромбоза удается остановить, есть надежда, что анастомоз будет состоятельным. Таким образом, у врача есть шанс победить болезнь, а у больного — шанс выжить.
- Ущемленная грыжа брюшной стенки с некрозом петли ущемленной кишки. Ущемленная в грыжевых воротах петля тонкой кишки страдает не только от ущемления ее стенки, но и от прекращения кровоснабжения в результате сжатия питающих петлю сосудов. Если в течение 2-3 часов не разрешить ситуацию, происходит некроз кишки. Приводящий отдел кишки страдает больше, чем отводящий. Как правило просвет его расширен, атоничен, микроциркуляция нарушена. В этом случае производится расширенная резекция тонкой кишки. Приводящий участок пересекается на расстоянии не менее 40 см от места ущемления, отводящий участок — на расстоянии 15 см. Учитывая разный диаметр приводящего и отводящего отделов, рационально восстанавливать проходимость кишки анастомозом «бок в бок».
- Болезнь Крона — хроническое воспалительное заболевание кишки, имеющее аутоимунную природу. При обострении заболевания и появлении клиники острого живота больные подвергаются неотложному хирургическому вмешательству. Объем вмешательства включает экономную резекцию пораженного участка кишки с наложением анастомоза.
- Заворот кишки случается чаще у детей и больных старческого возраста. Предрасполагающим фактором является анатомические особенности: удлинение кишки и ее брыжейки. Возникающая излишняя подвижность петель может привести к перекручиванию участка кишки вокруг оси с образованием заворота. В случае нарушения кровоснабжения возникает некроз вовлеченной в процесс петли кишки. В таком случае требуется резекция кишки в пределах здоровых тканей.
- Воспаление дивертикула Меккеля. Дивертикул Меккеля – редкая патология подвздошной кишки, встречается у 3% населения. Это остаточная часть пупочно-брыжеечного протока, выглядит как мешковидное выпячивание на расстоянии 60-80 см от слепой кишки. При воспалении дивертикула возникает клиника острого живота, похожая на клинику острого аппендицита. На операции при установленном диагнозе хирург выполняет секторальную резекцию киши. При этом удаляется сектор кишки с очагом поражения без полного ее пересечения. Далее дефект кишки ушивается.
В плановом порядке резекция кишки бывает показана при наличии новообразований тонкой кишки.
Доброкачественные образования в зависимости от размера могут быть удалены либо с использованием секторальной, либо экономной резекции с соответствующим восстановлении проходимости. При злокачественных новообразованиях производится расширенная резекция с клиновидной резекцией брыжейки и удалением проходящего в ней артериально-лимфатического комплекса, связанного с пораженным участком кишки.
Причины кишечной непроходимости
Существует множество причин, способствующих возникновению кишечной непроходимости. Так, спастическая ее форма развивается вследствие болезненного сокращения стенки, обусловленного гельминтами, инородными телами, травмами брюшной полости, острым воспалением поджелудочной железы, почечной и желчной коликами, плевропневмонией, пневмотораксом и другой патологией. Причиной развития спастической формы также могут выступать различные поражения нервной системы (травмы, патологии спинного мозга, инсульты и т. д.) и нарушения кровообращения.

Паралич стенки кишки, характерный для паралитической формы заболевания, развивается в результате перитонита, различных отравлений, включая пищевые, после проведения операций под наркозом и т. д.
Обтурационная кишечная непроходимость обусловлена различного рода препятствиями на пути продвижения химуса. Это могут быть каловые камни, конкременты желчного пузыря, гельминты, чужеродные тела, опухоли, растущие как внутрь кишки, так и сдавливающие стенку снаружи.
Этиология странгуляционной кишечной непроходимости кроется не только в механическом сдавлении кишки, но и в компрессии сосудов брыжейки. Это происходит в результате развития заворота, странгуляционной грыжи, инвагинации, образования узлов петель кишечника, чему могут способствовать длинная брыжейка кишки, рубцы и спайки, быстрая потеря веса, сильное переедание после голодания и другие патологические состояния. Сосудистая кишечная непроходимость развивается из-за острого нарушения мезентериального кровообращения в результате тромбоза или эмболии.




