Отделение, в котором лечат почечную недостаточность
Жители города Москвы для получения направления и прикрепления к гемодиализному центру должны пройти консультацию у главного внештатного специалиста – нефролога Департамента здравоохранения г. Москвы в консультативно-диагностическом отделении Городской клинической больницы №52.
Жители субъектов РФ могут поступить на лечение в Дневной стационар НИИ урологии и интервенционной радиологии имения Н.А. Лопаткина по направлению формы 057/у.
Платные медицинские услуги предоставляются в виде комплексной программы медицинской помощи, по желанию пациента, или гражданам, обеспечение которых бесплатными медицинскими услугами не предусмотрено законодательством Российской Федерации (гражданам иностранных государств, лицам без гражданства).
Позвоните нам сегодня, чтобы мы смогли Вам помочь!
Москва, 8 (499) 110 — 40 — 67
Диета при хронической болезни почек
Причиной этих патологий чаще всего становятся диабет 1 и 2 типа и гипертония. Почечные патологии нередко являются осложнениями инфекций, в том числе ЗППП. Таким больным нужно ограничить употребление продуктов, содержащих большое количество натрия, фосфора, кальция и калия:
- Избыток натрия, входящего в состав поваренной соли, влияет на кровяное давление и водный баланс, поэтому больным следует исключить из меню солёности, соевый соус, консервы, полуфабрикаты и колбасы и маринады. При употреблении большого количества соленого происходит задержка жидкости тканях. Возникают отёки, что крайне благоприятно сказывается на состоянии не только почек, но и всего организма.
- При снижении функции почек выделение фосфора с мочой уменьшается, и он скапливается в организме. В результате нарушается кальциево-фосфорный баланс, и кальций не всасывается из желудочно-кишечного тракта, что приводит к его дефициту.
В ответ на снижение уровня кальция в крови увеличивается выработка гормонов паращитовидной железы, вымывающих кальций и фосфор из костей. Это может приводить к патологическим переломам, при которых кости ломаются при малейших травмах или вообще без явных причин. Большое количество фосфора содержится молоке, сыре, мороженом, йогурте, шоколаде и бобовых, поэтому их употребление при хронических болезнях почек нужно ограничивать.
Пациентам с ХБП следует также избегать чрезмерного количества белка в пище. Поэтому нужно ограничить потребление мяса, орехов и бобов. Избыток находящихся в них белковых соединений повреждает систему фильтрации мочи, обостряя болезни.
Больные почечными патологиями должны ограничить пищу с высоким содержанием калия, Увеличение концентрации этого вещества в крови приводит к аритмии – нарушениям сердечного ритма. Уровень калия можно снизить, уменьшив потребление бананов, дынь, молока, йогурта, птицы и свинины.
Поскольку отказаться от всей перечисленной еды крайне сложно, больным почечными патологиями нужно соблюдать чёткий баланс всех компонентов в рационе. Нельзя употреблять слишком много нерекомендованных продуктов. Чтобы не спровоцировать отеки, надо максимально уменьшить количество соли в еде или даже полностью исключить ее из рациона.
Диета при гиперактивном мочевом пузыре
Так называется постоянное сокращение мышц мочевого пузыря, приводящее к частому мочеиспусканию, а в тяжелых случаях – к недержанию мочи. Это состояние может быть обусловлено разными причинами – гиперактивностью мышц, нервными расстройствами, травмами спинного мозга, рассеянным склерозом, деменцией, болезнью Паркинсона и диабетом. Такое нарушение часто возникает у женщин в постменопаузе, после гормонального лечения рака молочной железы и других органов.
Пациентам с гиперактивным мочевым пузырем нужно отказаться от напитков с кофеином – кофе, чая и энергетиков. Кофеин раздражает мочевой пузырь, являясь мочегонным средством, и увеличивает выработку мочи, что увеличивает частоту мочеиспускания.
Из рациона нужно исключить кислые фруктовые соки, которые могут изменить кислотность мочи. Также исключаются помидоры, пряные приправы. Нужно отказаться от искусственных подсластителей – аспартама и сахарина, газированных напитков, в которых содержатся кофеин и подсластители.
Британское исследование показало уменьшение гиперактивности мочевого пузыря при увеличении употребления сырых овощей с большим содержанием пищевых волокон. Ученые выяснили, что овощи позволяют избегать запоров, при которых создается повышенное давление на мышцы тазового дна, отвечающие за сохранение уретры закрытой. Поэтому при этой болезни важен регулярный стул.
При гиперактивности мочевого пузыря, вызванной нехваткой женских гормонов, нужно употреблять ямс и морковь, которые содержат фитоэстрогены. Эти растительные вещества, близки по составу к женским половым гормонам, поэтому способны смягчать гормональный дисбаланс.
Полезно употребление витамина D. Это показало исследование, в котором участвовали 5000 женщин старше 40 лет, страдающих гиперактивностью мочевого пузыря. При приеме 600 единиц витамина D в день их состояние значительно улучшилось.
Недорогой, но эффективный метод лечения болезни – ограничение жидкости. Исследования показали, что увеличение ее употребления на 25-50% увеличивает частоту мочеиспускания в 2,2 раза.
Диета при пиелонефрите
Диета при пиелонефрите – один из важных факторов лечения, во многом определяющий дальнейшее течение заболевания.
Лечебная диета при остром пиелонефрите
Цель диеты – добиться стойкой ремиссии или полного излечения заболевания, избежать повторных обострений и перехода болезни в хроническую форму. Лечебное питание позволяет снизить нагрузку на почки за счет регулирования в рационе количества соли, раздражающих веществ и жидкости.
При остром пиелонефрите, протекающем с нарушением азотовыделительной функции почек, ограничивается содержание белков, воды, соли. Назначается щадящая молочно-растительная бессолевая диета.
Питание при хроническом пиелонефрите (стол № 7)
Принцип диеты при хроническом пиелонефрите от предыдущей отличается увеличением количества потребляемой воды до 2 л, белка до 80 г. Рекомендуемое количество углеводов – не более 350- 400 г, жиров — 70 г в течение суток. Потребление соли определяется состоянием больного, полностью исключается или частично ограничивается. Питание 5 – 6 разовое, калорийность суточного рациона не должна превышать 2270 – 2370 ккал.
В состав недельного меню включаются
- молочные, фруктовые и вегетарианские супы,
- различные виды каш на воде и молоке,
- овощные, макаронные, крупяные запеканки, омлеты.
- мясные блюда готовятся из нежирной говядины, мяса птицы, кролика.
В качестве гарнира используется картофель, макаронные, овощные блюда, каши с белым соусом, овощными подливками. Из напитков допускаются некрепкий кофе, чай, кисели, соки, компоты из сухофруктов.
Характер диеты при аллергии и анемии
Больные пиелонефритом могут иметь сопутствующие заболевания, такие как анемия и аллергия, или приобрести их в период болезни. В этом случае потребуется обязательная корректировка питания по следующей причине.
При пищевой аллергии увеличивается выработка гистамина. Вещество отвечает за воспалительные аллергические процессы в организме, влияет на выделительную функцию почек. Следовательно, все продукты, вызывающие аллергическую реакцию, необходимо исключить из употребления.
Железодефицитная анемия также требует изменения характера питания. Молочные продукты необходимо ограничить. Содержащийся в них кальций тормозит усвоение железа. В рацион обязательно добавляются печень, говядина. Из растительных продуктов железо содержится в яблоках, чернике, землянике, малине, черносливе. Много его в грецких орехах, гречке.
Все ограничения должны осуществляться в разумных пределах. Организму требуются питательные вещества в нужном количестве
В вопросах корректировки питания важно придерживаться рекомендаций специалистов – врачей урологов, нефрологов, в случаях необходимости и аллерголога.
Диета при простатите – воспалении предстательной железы
При этом заболевании поражается предстательная железа, находящаяся у мужчин под мочевым пузырем. Поскольку она со всех сторон охватывает мочеиспускательной канал, при простатите наблюдаются задержка мочи и болезненное мочеиспускание. Может возникать боль внизу живота, отдающая в прямую кишку и повышаться температура. Выделяемая урина нередко содержит примеси гноя.
При этом заболевании нужно избегать продуктов и напитков, в состав которых входят острый перец, алкоголь и пшеница. Все они затрудняют мочеиспускание.
Хороший эффект дает безглютеновая диета, при которой из рациона исключаются продукты, содержащие белок-глютен, входящий в состав многих злаков. Больным нужно выбирать хлеб, каши, хлопья и другие злаковые продукты с пометкой об отсутствии глютена.
Надо пить достаточное количество воды и употреблять пищевые продукты с высоким содержанием клетчатки и цинка. Из напитков предпочтительнее травяной чай.
Пациентам с хроническим простатитом хорошо помогают биологически активные добавки, содержащие цинк. В ходе исследований выяснилось, что употребление 220 мг/день сульфата цинка снижает боль, устраняет нарушения мочеиспускания и другие симптомы простатита. Цинк входит в состав семенной жидкости, поэтому биологически активные добавки улучшают показатели спермограммы.
Диета при мочекаменной болезни у женщин меню
Диета при мочекаменной болезни: оксалатные камни (оксалаты)
Ограничить: продукты, богатые щавелевой и аскорбиновой кислотой кислотой, а также кальцием — щавель, шпинат, свёклу, картофель, творог и сыр, бобы, инжир, петрушку, сливы, крыжовник, землянику, цитрусовые, крепкий чай, кофе, какао, шоколад.
Рекомендуется: овсяная, гречневая, пшенная каши, орехи, морковь, яблоки, груши, айва, виноград, белый и чёрный хлеб; сливочное и растительное масло, отварные мясо, птица и рыба, цветная и белокочанная капуста, зеленый горошек, репа, огурцы, абрикосы, персики; щелочные минеральные воды, чайный гриб.
Диета при мочекаменной болезни: уратные камни (ураты)
Ограничить: концентрированные мясные и рыбные бульоны, субпродукты, щавель, шпинат, горох, бобы, фасоль, красное вино, пиво, соленья, копчёности, маринады, кофе, какао, шоколад.
Рекомендуется: чай с лимоном, сок цитрусовых в перерывах между едой (препятствуют образованию уратов); мясо, рыбу и птицу есть только в отварном виде не чаще трёх раз в неделю; молоко и все молочные блюда, яйца, рисовая и овсяная каши, овощи, фрукты, хлеб вчерашней выпечки, черная и красная икра, мед, мармелад, пастила, грецкие орехи.
Диета при мочекаменной болезни: фосфатные камни (фосфаты)
Ограничить: продукты, богатые кальцием: молоко и молочные продукты, в том числе простоквашу, сыр, брынзу; пряности, соусы, острые закуски и приправы.
Рекомендуется: мясо и рыба во всех видах, в том числе неострые рыбные закуски, вымоченная сельдь; некрепкие чай и кофе без молока, хлеб, яйца и блюда из яиц (1 — 2 раза в неделю), масло сливочное и растительное; горох, тыква, брюссельская капуста, красная смородина, кислые яблоки.
Общим законом для всех пациентов с мочекаменной болезнью, независимо от вида камней, является обильное питье. Выпивайте не менее 1,5-2,0 литров жидкости в день (включая чай и супы). Моча должна быть “как вода”, поскольку при низкой концентрации солей они не будут выпадать в виде кристаллов и приводить к образованию камней!
Однако, нередки случаи, когда точный состав камней определить невозможно (например, не удалось поймать отошедший конкремент, обследование не выявило биохимических отклонений). В таких случаях лучшая диета при мочекаменной болезни — придерживаться общих рекомендаций, из которых главная — обильное питье. Питание должно быть разнообразным, сбалансированным, с достаточным количеством овощей и фруктов. Исключите кофе, шоколад.И не забывайте периодически контролировать состояние почек с помощью УЗИ и анализов мочи.
Основные принципы диеты при сахарном диабете:
- дробное сбалансированное питание 5-6 раз в сутки, небольшими порциями, в одно и то же время, что способствует поддержанию веса в пределах нормы и предотвращает резкое повышение уровня сахара крови;
- при избыточной массе тела показана низкокалорийная диета (≤1800 ккал);
- ограничение простых (легкоусвояемых) углеводов (сахар и продукты его содержащие, сироп, варенье, мед, фруктовые соки и пр.). Диета при диабете допускает употребление углеводов, которые медленно усваиваются организмом. К ним относятся баклажаны и кабачки, различные сорта капусты, огурцы и несладкие сорта помидор, лук, укроп, петрушку. Посоветовавшись с врачом, можно употреблять свеклу и морковь, не злоупотребляя их количеством;
- увеличение потребления богатой клетчаткой пищи (от 20 до 40 г в сутки);
- ограничение употребления насыщенных жиров (маргарин, сливочное масло, белый жир на мясе, шкура курицы, пальмовое и кокосовое масло), полиненасыщенных жиров (подсолнечное, кукурузное масло, соя); предпочтение следует отдавать мононенасыщенным жирам (оливковое масло, авокадо, овес);
- ограничение употребления алкоголя с учетом высокой калорийности и риска развития гипогликемии (<30 г в пересчете на чистый этанол в сутки);
- диета должна быть богата витаминами и содержать необходимое количество микроэлементов. В зимне–весеннее время рекомендуется прием таблетированных поливитаминов.
Важным компонентом в изменении образа жизни при сахарном диабете являются физические нагрузки.
Пациентам с сахарным диабетом 2 типа рекомендуются ежедневные однотипные дозированные физические нагрузки: пешие прогулки на свежем воздухе, плавание, езда на велосипеде и др. Вид физической нагрузки, ее интенсивность и длительность подбираются врачом индивидуально для каждого пациента.
Важно отметить, что физические нагрузки не только снижают уровень сахара крови, способствуя утилизации глюкозы из крови в клетки (причем этот эффект сохраняется еще в течение нескольких часов после окончания физических упражнений), борются с инсулинорезистентностью, но и улучшают липидный обмен (снижают уровень триглицеридов, способствующих развитию микроангиопатии, и повышают уровень липопротеидов высокой плотности, препятствующих развитию атеросклероза), а также положительно влияют на свертывающую систему крови.
Помимо этого, физические упражнения благотворно влияют на сердечно–сосудистую систему: повышают эффективность сердечного выброса, способствуют электрической стабильности миокарда, снижают потребление кислорода сердечной мышцей, снижают и стабилизируют артериальное давление, улучшают кровообращение в мышцах.
Следует помнить, что физические нагрузки противопоказаны при сахаре крови выше 14 ммоль/л (в связи с усилением кетогенеза) и ниже 5 ммоль/л (в связи с высоким риском гипогликемии – понижения сахара крови). Поэтому перед, во время и после занятий необходимо контролировать уровень сахара крови, а при наличии сопутствующих сердечно–сосудистых заболеваний также необходимо контролировать артериальное давление и пульс.
Причины гидронефроза
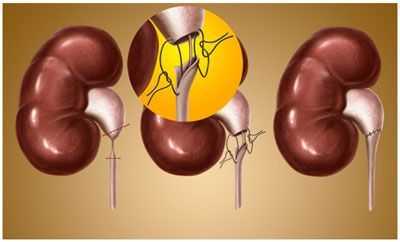
Лапароскопическая пластика гидронефроза
- Стоимость: 140 000 — 200 000 руб.
- Продолжительность: 1-3 часа
- Госпитализация: 3-4 дня в стационаре
Подробнее
Заболевание правильнее называть гидронефротической трансформацией, поскольку при нарушении оттока мочи изменения происходят не только с чашечно-лоханочной системой, но и с паренхимой, мочеточником, сосудами, мочевым пузырем и всей выделительной системой в целом. Правая и левая почки поражаются примерно с одинаковой частотой, двусторонний процесс бывает лишь в 5-9% случаев.
Основная причина патологии – затруднение оттока мочи из почки в связи с сужением мочевыводящих путей. Сужение может произойти на любом уровне, начиная от лоханки и заканчивая наружным отверстием уретры. Такое сужение бывает врожденным и приобретенным.
Встречаются следующие врожденные причины:
- аномалия расположения почечной артерии или ее ветвей, сдавливающих мочеточник;
- внутренние клапаны мочеточника;
- недоразвитие мочеточника;
- спиралеобразное расположение мочеточника, когда он охватывает нижнюю полую вену;
- уретероцеле – мешотчатое расширение участка мочеточника;
- атрезия мочеиспускательного канала или полное либо частичное заращение;
- мешковидные выпячивания мочеточника или дивертикулы.
- нефролитиаз или , при которой конкремент механически закупоривает мочеточник;
- длительно текущие хронические воспаления, при которых изменяется стенка мочеточника, развивается стриктура мочеточника;
- опухоли органов мочевыделения – доброкачественные и злокачественные;
- у женщин – хронические воспаления и опухоли органов малого таза;
- у мужчин – растущая ;
- метастазирование опухолей различного происхождения в забрюшинное пространство;
- травмы органов брюшной полости и таза;
- болезни спинного мозга, связанные с нарушением иннервации почек и мочевого пузыря.

То есть всегда причиной гидронефроза является появление анатомической преграды на пути движения мочи.
Показания к началу Заместительной почечной терапии – гемодиализу:
- гиперкалиемия выше 6 ммоль/л, метаболичиский ацидоз, который не поддается коррекции;
- скорость клубочковой фильтрации (СКФ) 10 мл/мин и < , или уровень мочевины крови >36ммоль/л;
- уремический перикардит;
- жизнеопасная гипергидратация, отек легких рефрактерный к терапии мочегонными;
- наличие олигоанурии – выделения в сутки не более 0,5 л мочи даже при форсированном диурезе
- прогрессирующая уремическая энцефалопатия и/или нейропатия;
В дневном стационаре – отделении гемодиализа вам помогут:
- Определить причины возникновения почечной дисфункции;
- Определить патологические изменения: острая или хроническая недостаточность;
- Провести качественный медицинский осмотр;
- Назначить диагностику почечной недостаточности;
- Произвести лечение почечной недостаточности;
- Составить прогноз по окончанию лечения;
- Назначить профилактику почечной недостаточности.
Процедура проводится 3 раза в неделю. Длительность ее составляет от 240 мин до 270 мин.
В дневном стационаре проводятся:
- определение программы или метода диализа, в том числе с учетом степени тяжести основного и сопутствующих заболеваний и наличия инфекционных и неинфекционных осложнений;
- оценка функции доступа для диализа;
- изменение предписания лечения методами диализа в зависимости от клинического состояния пациента, функции доступа для диализа и изменения степени тяжести, сопутствующих заболеваний;
- динамическое наблюдение больных, получающих лечение методами диализа. Проведение антропометрии, измерение артериального давления, пульса, температуры тела, контроль функции доступа для диализа, состояния гидратации или верификация величины «сухого веса», дозы диализа, эффективного времени диализа, не восполняемой ультрафильтрации и других параметров процедуры диализа;
- назначение и оценку лабораторного и инструментального обследования для обеспечения контроля качества лечения;
- обеспечивает тщательное обследование больных с нарушением фосфорно-кальциевого обмена, вторичного гиперпаратиреоза, неконтролируемой артериальной гипертензией, проводится лечение интрадиализной гипертензии ежедневными сеансами гемодиализа, ГДФ- ONLINE;
- диализная терапия Минерально — костных нарушений дополняется современной фармакотерапией, в частности кальцимиметиками, несодержащими кальций фосфат-связывающими препаратами, активаторами рецепторов витамина Д;
- оценку риска развития осложнений, связанных с оказанием медицинской помощи методами диализа;
- выработку рекомендаций по тактике лечения и обследования;
- обеспечивает отбор, обследование и перевод больных на трансплантацию почки, при необходимости направляет в нефрологическое отделение потенциальных реципиентов и доноров для обследования на предмет возможности выполнения трансплантации;
- проводит обучение пациентов с хронической почечной недостаточностью и их родственников методам контроля и профилактики осложнений диализного доступа, а также осложнений хронической почечной недостаточности.
Отделение развернуто на 15 диализных мест. Парк аппаратов «Искусственная почка» насчитывает 15 диализных мест, работающих в 4 смены круглосуточно. Для диализа используются диализаторы с мембраной нового поколения (из полисульфона, благодаря высокой проницаемости такой мембраны кровь проходит глубокую очистку, и выводится больший объем токсинов, чем с обычной мембраной из целлюлозы), глюкозосодержащие концентраты диализирующей жидкости, установлена высокопроизводительная система водоочистки, качество воды которой полностью соответствует мировым стандартам
Наше отделение оборудовано пандусами, поручнями, что очень важно для пациентов с ограниченными возможностями здоровья
В отделении гемодиализа пациенты могут получить консультативную помощь всех специалистов НИИ урологии и интервенционной радиологии имени Н.А. Лопаткина –филиала ФГБУ «НМИЦ радиологии» Минздрава России. Подключение к аппарату искусственной почки и регулярное прохождение процедуры позволяют продлить жизнь от 15 до 25 лет. Пациенты, отказавшиеся от данной процедуры, имеют риск летального исхода намного раньше – за считанные месяцы.
Диета при доброкачественной гиперплазии предстательной железы
Это заболевание сопровождается увеличением размеров простаты, затруднением оттока мочи, учащением мочеиспускания, ощущением неполного опорожнения мочевого пузыря .
Частота возникновения гиперплазии увеличивается с возрастом. Среди мужчин в возрасте 60 лет она достигает 60%. Почти все мужчины старше 70 лет имеют некоторую степень гиперплазии. Контролируя диету, пациенты смогут сделать мочеиспускание более свободным.
Доброкачественное увеличение простаты нередко сопровождается снижением уровня гормонов. Поэтому мужчинам, страдающим этим заболеванием, показана растительная диета, включающая бобы, горох, чечевицу, овощи и семя кунжута, активизирующие выработку мужских гормонов.
Полезны рыба, морепродукты, зелень и оливковое масло. Существует 1325 научных работ и 35 исследований, указывающих на пользу средиземноморской диеты, включающей все эти компоненты.
Симптомы и стадии острой почечной недостаточности
У 90% мужчин и женщин почечная недостаточность имеет типичное течение с последовательной сменой 4 фаз:
- начальная;
- олигоанурическая;
- фаза полиурии (восстановления диуреза);
- период выздоровления.
На начальной стадии специфические признаки отсутствуют, поэтому диагностика затруднена. Пациенты могут ощущать слабость, сонливость, тошноту, но часто эти симптомы игнорируются либо остаются незамеченными на фоне более острых проявлений основного заболевания. При МКБ на первый план выходят признаки почечной колики, при интоксикациях человека больше беспокоят расстройства ЖКТ, а при шоковых состояниях клиническая картина развивается так быстро, что период предвестников теряется.
Главный симптом второй стадии ОПН — уменьшение выделения мочи менее 500 мл в сутки. При этом в крови накапливается большое количество продуктов метаболизма и изменяется содержание микроэлементов. Кожа и слизистые оболочки пациента становятся сухими, пульс ускоряется, артериальное давление снижается. Нередко возникают боли и судороги в мышцах, затруднения дыхания, спазм гортани, кишечная непроходимость. Больной находится в состоянии угнетенного сознания, тяжесть психических нарушений определяется причиной дисфункции почек. Вторая фаза почечной недостаточности продолжается от нескольких дней до 4-6 недель, хотя продолжительная олигурия более характерна для пожилых мужчин и женщин с множественными сопутствующими заболеваниями.
При успешном лечении, когда острая недостаточность почек переходит в третью фазу развития, у пациентов постепенно увеличивается диурез. Количество суточной мочи превышает 2-2,5 л, она имеет небольшую плотность. Длительность симптомов полиурии составляет до 2 недель, а у женщин с акушерской патологией эта фаза может немного удлиняться из-за медленного восстановления работы почек.
Лечение острой почечной недостаточности
Острая почечная дисфункция требует неотложной помощи. Пациента госпитализируют в отделение реанимации и интенсивной терапии, где можно провести полноценное лечение. На стадии начальных признаков основной задачей врачей является устранение причины ОПН. С этой целью применяют:
- восполнение водно-электролитного баланса внутривенными инфузиями;
- промывание ЖКТ, применение энтеросорбентов и антидотов, если у пациента острая интоксикация;
- проведение гемосорбции или плазмафереза для быстрого удаления токсинов из крови;
- постановку трансуретрального катетера или экстренную операцию для удаления камней из мочевыводящих путей.
При снижении выделения мочи на втором этапе почечной недостаточности рекомендуется назначение диуретиков, которые борются с гипергидратацией организма. Чаще всего используют препараты из группы петлевых диуретиков, чтобы получить быстрый эффект. По показаниям проводится антикоагулянтная и антиагрегантная терапия, чтобы улучшить кровоснабжение почек. Симптоматическое лечение может включить витаминно-минеральные комплексы, применение гастропротекторов, адекватное обезболивание, назначение противорвотной терапии.
После ликвидации признаков острой недостаточности почек пациентам назначается диспансеризация у нефролога или уролога для контроля работы почек и основных показателей крови. Особенно это касается больных с длительным периодом олигоанурии, при котором со временем может сформироваться хроническая почечная недостаточность. Пристальному наблюдению подлежат люди с сопутствующей патологией, например, при мочекаменной болезни или при аденоме простаты у мужчин.
Диета при интерстициальном цистите
При этом заболевании возникает воспалительный процесс в мочевом пузыре, не связанный с инфекцией. Появляются боль внизу живота, постоянное желание мочиться с выделением небольших объемов урины. 90% заболевших составляют женщины.
Диета при гиперактивном мочевом пузыре
Возможные причины цистита – дефекты слизистой мочевого пузыря, травмы, нервные расстройства, дисфункция мышц тазового дна, нарушения работы иммунной системы, воспалительные процессы малого таза, травмы спинного мозга, генетическая предрасположенность.
При этой болезни рекомендуется избегать раздражителей мочевого пузыря – цитрусовых и напитков с кофеином, поскольку они провоцируют усиленное мочеиспускание.
Это показало исследование, проведенное в США. 124 больным интерстициальным циститом раздали анкеты, в которых спрашивалось, после употребления каких напитков и продуктов их состояние ухудшалось. Чаще всего в ответах упоминались кофе, чай, газированные напитки, острые блюда, кислые фрукты и соки, а также искусственные подсластители. Употребление щелочного питья, наоборот, уменьшало симптомы болезни.
Состояние больных значительно улучшилось после того как они исключили из своего рациона продукты, являющиеся пищевыми раздражителями.
К ним относятся:
- Алкогольные напитки.
- Яблочный, клюквенный и другие кислые соки.
- Газированные напитки.
- Острая пища.
- Шоколад.
- Некоторые фрукты – цитрусовые, мускусная дыня, яблоки, виноград, персики, ананас, слива.
- Чай и кофе (в том числе без кофеина).
- Молочные продукты – молоко, сыр, творог, йогурт, мороженое.
- Сахар, сахарин, аспартам, кукурузные подсластители, мед, фруктоза.
- Помидоры и томатный сок.
- Маринады, консервы, соленья.
Не нужно отказываться от всех этих продуктов, если часть из них хорошо переносится организмом. Исключается лишь пища, употребление которой ухудшает самочувствие.
Рак мочевого пузыря и диета
Во всем мире ежегодно диагностируется более 400000 случаев рака мочевого пузыря, что делает его седьмой по распространению формой онкологии. Злокачественные новообразования в четыре раза чаще диагностируются у мужчин, чем у женщин.
Вылечить это заболевание с помощью диеты невозможно. Однако правильно подобранный рацион поможет избежать онкологии.
Увеличение потребления брокколи, репы, редьки, редиса и капусты снижает риск возникновения рака мочевого пузыря. Эти овощи содержат изотиоцианаты, которые затрудняют деление раковых клеток. Противораковые действием обладают зеленый и черный чай. Эти данные были подтверждены в ходе множества международных исследований, некоторые из которых проводятся в настоящее время.
Польза диеты при лечении урологических заболеваний неоспорима. Но даже самое правильное питание не заменит квалифицированной медицинской помощи, которую оказывают врачи-урологи медицинской клиники. Диету можно рассматривать, только как вспомогательный метод лечения.
Диета при нефролитиазе – почечнокаменной болезни
Приблизительно 9% населения страдают от нефролитиаза – камней в почках. Существует четыре основных типа почечных камней (конкрементов), содержащих кальций, мочевую кислоту, фосфаты и оксалаты. Диета при этом заболевании зависит от типа образующихся камней:
- При наличии камней, состоящих из солей мочевой кислоты, нужно уменьшить потребление красного мяса, моллюсков и бульонов, поскольку эти продукты имеют высокую концентрацию пуринов, которые метаболизируются в мочевую кислоту. Таким пациентам нужно соблюдать диету, состоящую из фруктов, овощей и цельного зерна, а также ограничивать употребление алкоголя.
- Пациентам с оксалатными камнями нельзя употреблять шпинат, орехи и пшеничные отруби. Оксалаты также содержатся в некоторых фруктах и овощах, таких как ревень, свекла и картофель, поэтому их тоже желательно избегать.
- При отложении кальциевых камней рекомендуется ограничить употребление молочных продуктов из-за высокой концентрации кальция.
- Пациентам с фосфатными камнями следует ограничить употребление пиццы, орехов, пахты, оливок, снеков солений, соленого и консервированного мяса, рыбы, птицы. Это продукты содержат много соли, которая влияет на минеральный обмен, увеличивая концентрацию фосфора и отложение его в почках.
Проверенный метод профилактики появления камней в почках – адекватное потребление жидкости, особенно воды. Пациенты с нефролитиазом должны выпивать не менее 2,5 литров жидкости в день, а при склонности к образованию отложений, содержащих соли мочевой кислоты, эту дозу нужно увеличить.
Диета при нефролитиазе





















































