Почему при панкреатите нужна диета
Две основные функции поджелудочной железы – это выработка пищеварительных ферментов (амилаза, липаза и протеаза) и производство гормонов, регулирующих уровень глюкозы в крови (инсулин, глюкагон и другие гормоны). Эндокринный сбой (выработка гормонов), как правило, ведёт к сахарному диабету первого или второго типа. При нарушении экзокринной функции, – способности синтезировать ферменты – у человека ухудшается пищеварение и усвоение питательных веществ.
Это объясняет, почему больным панкреатитом – воспалением поджелудочной железы – обязательно нужно соблюдать рекомендации по питанию. С одной стороны, необходимо снизить потребность в ферментах и таким образом снять нагрузку с органа. С другой, большой объём пищи, особенно тяжелой, просто не переварится и это вызовет ряд неприятных симптомов (боль в животе, вздутие, метеоризм, диарея).
В первую очередь, ограничивают жиры. Продукты, богатые жирами (масло, сыр, сливки, сало), у некоторых людей вызывают болевой синдром. Есть также мнение, что жиросодержащие продукты могут спровоцировать приступ острого панкреатита.
Диета при ремиссии хронического панкреатита
В период ремиссии пациент чувствует облегчение и не испытывает болевых ощущений. Отличное самочувствие больного позволяет расширить ассортимент разрешенных продуктов. Однако расслабляться тоже не стоит, поскольку поджелудочная железа все еще может негативно откликнуться на некоторые продукты.
За основу питания на стадии ремиссии следует взять Диету №5, добавляя в нее большее количество легкоусвояемых белков и витаминов:
- дробное питание;
- отварные, запеченные, паровые блюда;
- употребление минимум 150 г белка в сутки, преимущественно животного;
- разнообразное меню;
- сведение до минимума жиров животного происхождения;
- измельчение и пережевывание пищи.
Пациенты, страдающие от панкреатита, ведут активный образ жизни. Им следует продумывать меню на каждый день. Идеальным вариантом считаются горячие обеды (суп, уха, борщ) и легкие перекусы (йогурт, банан). Находясь на корпоративах, вечеринках, не стесняйтесь уточнять состав предлагаемых блюд. Не употребляйте незнакомые деликатесы, чтобы не нарушать диету и не провоцировать обострения.
Разрешенные продукты питания
Имея проблемы с поджелудочной, необходимо периодически вводить в режим разгрузочные дни, чтобы облегчить работу больного органа. В стадии сильных обострений рекомендовано при панкреатите лечебное голодание. Это позволяет снять болевые симптомы.
Когда нет необходимости в переваривании еды, система уходит в «спящий режим». Все силы она тратит на то, чтобы привести в норму проблемный орган и запустить процесс регенерации тканей.
Способ голодания и продолжительность определяется лечащим врачом. В легкой форме, занимающей не более 3-х дней, голодать можно и в домашних условиях, исключив все физические нагрузки. Более длительный период по данной методике требует присутствия в стационаре – необходим постоянный контроль его состояния.

На следующее утро пациент, страдающий панкреатитом, возвращается к привычному меню, в первые сутки введя в меню пищу в малых порциях. Самостоятельно проводить лечебное голодание нельзя это приведет к истощению организма и спровоцирует развитие язвы.
Основные принципы питания при панкреатите
Питание должно быть дробным. Это самое первое правило и основа диеты. Максимальный вес одной порции – 300 грамм. Рекомендуется есть 5-6 раз в день, но по чуть-чуть.
Пища должна быть мягкой. На стадии обострения, продукты могут даже протираться в кашу, так как твердые или необработанные овощи, фрукты могут вызвать раздражение
Важно: мелко протертые продукты рекомендованы только на стадии обострения заболевания. Длительный прием протертой пищи может стать причиной резкого снижения веса и отсутствия аппетита.
Не больше 50 грамм жира в день
Это значит, что от сливочного масла нужно отказаться в виде намазки на хлеб, это будет лишней тяжестью для поджелудочной. Среди жиров рекомендуется оливковое масло как приправа к салату в небольшом количестве.
Старайтесь отказаться от сахара. Можно ввести в рацион сахарозаменители. Например, это может быть стевия. В качестве источника глюкозы рекомендованы сухофрукты.
Исключите бобовые. Они могут стать причиной газообразования.
Не больше 3-5 грамм соли ежедневно. Если вы сможете отказаться от соли совсем – это будет еще лучше и полезнее для организма, а особенно для поджелудочной на стадии обострения панкреатита.
Меню при хроническом панкреатите
Исключить: жареное, дрожжевые продукты (дрожжевой хлеб в том числе, дрожжи вызывают брожение в кишечнике), острые приправы и специи, соленые продукты.
Блюда готовятся на пару, тушатся, запекаются. Рецепты в свободном доступе, вы всегда можете найти в кулинарных книгах или в интернете, чтобы подобрать то, что подходит именно вашим вкусовым предпочтениям.
В чем нуждается поджелудочная на стадии обострения болезни? Аминокислоты и витамины – вот что нужно в этот период. Конечно, нужны они и для здорового организма регулярно. Больше белка – еще одна особенность диетического питания при панкреатите. Белок способствует синтезу ингибиторов, которые подавляют выработку ферментов поджелудочной железы.
Рекомендованное меню при панкреатите:
Также такое питание назначается врачами при заболеваниях желчного пузыря и печени.
Общая калорийность дневного рациона не превышает 2500 ккал.
- На завтрак: овсянка на воде, морковный сок;
- На второй завтрак: запеченное яблоко;
- На обед: суп (может быть на бульоне с хорошо сваренным мясом), суп-пюре из кабачков, ягодный кисель;
- На полдник: Чай (некрепкий) и печенье (может быть галетное);
- На ужин: котлеты из нежирной рыбы на пару, тушенные или запеченные овощи (кабачок, цветная капуста), компот из сухофруктов;
Диеты важно строго придерживаться, чтобы «вывести» поджелудочную из острой стадии болезни, а также нормализовать состояние слизистой при хронической форме. Ниже мы приведем список продуктов, которые можно добавлять в ежедневный рацион
Хотя диета при панкреатите считается достаточно жесткой, но список продуктов достаточно разнообразен. Главное правило: правильное приготовление, а это будут блюда на пару, запеченные и тушеные. От жареного нужно отказаться надолго (не только на время лечения), еще лучше – навсегда.
Список продуктов во время лечения панкреатита:
- Каши на воде: гречневая, овсянка, рис, манка;
- Запеченные овощи и фрукты: яблоки, кабачки, цветная капуста, морковка, буряк. Также рекомендуются сухофрукты в небольшом количестве (20-30 грамм в день);
- Супы-пюре, овощные супы, супы на слабом бульоне (с хорошо свареным предварительно мясом);
- Мясо: куриная грудка отварная или запеченная, индейка, говядина, кролик;
- Рыба: хек, судак, минтай и другая нежирная рыба. Как и мясо, рыба запекается в духовке, отваривается или готовится на пару;
- Можно употреблять отварные яйца (белки), бездрожжевой хлеб, сухарики;
- Сладкое: сухофрукты, зефир, мармелад, желе, галетное печенье, кисели, компоты. Чай должен быть некрепким. Рекомендуется отвар шиповника, ромашки;
При диагностике заболевания, врач сделает индивидуальное назначение медикаментозного лечения, а также напишет диету, которой нужно строго придерживаться.
Обязательно проконсультируйтесь с доктором, чтобы лечение панкреатита было эффективным и привело к выздоровлению.
Можно ли есть орехи при гастрите?
Человек который страдает гастритом как правило придерживается особой диеты. При этом во время обострения болезни ему приходится придерживаться более строгих норм питания, а при ремиссии позволяется употреблять намного больше продуктов. Но часто люди страдающие воспалением желудка задаются вопросом — можно ли орехи при гастрите?
Если обратить внимание на диету которая назначается при гастрите, то можно заметить, что орехи не попадают ни в категорию запрещенных, ни разрешенных продуктов. Так как быть? Есть их или нет, и если да, то каким лучше отдать предпочтение?
Гастрит как с повышенной кислотностью так и с пониженной всегда исключает прием пищи грубого характера
Грубые продукты — это те в состав которых входит много клетчатки, а она, как правило, плохо воспринимается воспаленным желудком
Гастрит как с повышенной кислотностью так и с пониженной всегда исключает прием пищи грубого характера. Грубые продукты — это те в состав которых входит много клетчатки, а она, как правило, плохо воспринимается воспаленным желудком.
А орехи же особенно богаты именно клетчаткой и жирами растительного происхождения которые в свою очередь ничего полезного не принесут желудку при гастрите с повышенной кислотностью.
Такие показатели не означают что от этого продукта стоит отказаться при гастрите, нет, просто необходимо придерживаться определенной меры их употребления.
Разные виды орехов по-разному влияют на желудок. Поэтому стоит определить какие из них возможно включить в свой рацион в большем количестве, а какие наоборот ограничить.
При повышенной кислотности
При повышенной кислотности следует включить в свой рацион только свежие орехи и ни в коем случае нельзя их есть в жареном виде или, что еще хуже, заплесневелом.
При повышенной кислотности лучше всего заменить сами плоды на масло из них. К примеру очень полезными свойствами обладает масло кедровое, миндальное, а также масло из грецкого ореха.
Оно намного лучше усвоится воспаленным желудком и окажет положительное влияние на весь организм.
При пониженной
При гастрите с пониженной кислотностью орехи становятся настоящими помощниками для желудка, так как помогают лучше обработать пищу.
При низкой секреции желудка орехи лучше употреблять в измельченном виде для их лучшего усваивания.
При язве и других отягчающих
Большинство врачей запрещают кушать орехи тем пациентам которые страдают язвой желудка или атрофическими заболеваниями 12-перстной кишки.
Но иногда исключением становится грецкий орех, который является главным компонентом многих лекарственных препаратов.
Многие диетологи до сих спорят о том можно ли употреблять грецкие орехи больным гастритом. Безусловно в моменты обострения такой продукт строго противопоказан к употреблению.
Но в период наступления ремиссии грецкий орех можно включить в свой рацион, но лишь тем пациентам у которых повышена кислотность желудка. Им разрешается съедать около 40-60 г в сутки только исключительно в свежем виде.
- При гастрите хронического характера грецкие плоды допускается включить в свой рацион, но в количестве не больше 50г.
- Не стоит через чур на них налегать, так как они содержат жиры, которые в большом количестве вредны для воспаленного желудка.
При воспалении слизистой с разной кислотностью арахис, как правило, запрещается включать в свой рацион, как и любые другие бобовые.
Но в том случае если заболевание продолжительное время уже не дает о себе знать то допускается съедать этот плод не больше 30 г в сутки.
Благодаря тому что кедровый орешек положительно влияет на ЖКТ, а именно снимает различные воспаления в желудке его назначают тем людям которые страдают повышенной кислотностью. Допустимая доза в сутки — 30г.
При повышенной кислотности кедровые плоды рекомендованы к употреблению, но лишь в количестве не больше 30 г в сутки.
От каких плодов лучше отказаться?
При заболеваниях слизистой оболочки придется отказаться от таких разновидностей:
Все они довольно сильно воздействуют на слизистую оболочку желудка и иногда именно такие орехи становятся виновниками обострения заболевания.
Кстати, ореху вкусно есть с мёдом, попробуйте как-нибудь.
Орехи — это склад всевозможных питательных, минеральных веществ и витаминов. Сто граммов фундука обеспечивают сытость и заряд энергией на долгое время. Одновременно орехи — тяжелая пища, которая долго переваривается. При гастрите желудок ослаблен и порой не справляется с перевариванием. Рассмотрим, разрешены ли орехи при гастрите либо стоит отказаться от продукта.
Что можно есть
Несмотря на то, что список запрещенных продуктов довольно велик, рацион больного все равно разнообразен. Из разрешенных продуктов можно готовить вкусные и питательные блюда, которые не будут создавать нагрузку на поджелудочную железу. Главное, они должны быть приготовлены без обжаривания. Мясо рекомендуется хорошо измельчать, лучше делать из него суфле, пудинги или паровые котлеты. Овощи нужно варить или запекать. Фрукты тоже употребляются в виде компота или запеченные.
Что же разрешается при панкреатите :
-
морковь, свекла, кабачки, брокколи, цветная капуста, картофель в супах или запеканках;
-
крупяные или овощные супы;
-
говядина, телятина, курицы или индюшка без кожи для приготовления котлет, фрикаделек, суфле, паштетов;
-
отварная или запеченная нежирная рыба;
-
каши на воде или разбавленном молоке из гречи, риса, овсянки, манки;
-
макароны;
-
нежирные молочные продукты без сахара, натуральный творог и молодой сыр;
-
подсушенный белый хлеб;
-
яйца только в виде парового белкового омлета;
-
из фруктов – груши, яблоки, бананы, персики, некислые ягоды в компотах или запеченном виде;
-
галетное печенье, сухарики;
-
чай из трав.
Из этих продуктов можно приготовить много блюд. Это картофельное пюре, овощное рагу, запеканки с овощами, протертые супы с крупами, овощами или макаронами, отварная рыба или куриная грудка. Допустимо готовить паровые котлеты или тефтели, паштеты, плов, салаты из вареных овощей с оливковым маслом без соленых огурцов. В процессе приготовления нужно использовать минимум соли и сахара, не применять приправы. Сливочное масло допустимо только для добавления в кашу.
Что нельзя есть при панкреатите поджелудочной железы?
Различают хронический и острый панкреатит. Когда развивается хроническая форма, заболевание поджелудочной железы протекает медленно, сопровождается клиническими проявлениями различной интенсивности. Острая форма панкреатита проявляется интенсивной болью в области живота, тошнотой и иными расстройствами. Хроническая болезнь поджелудочной железы чередуется фазами обострений и ремиссий.
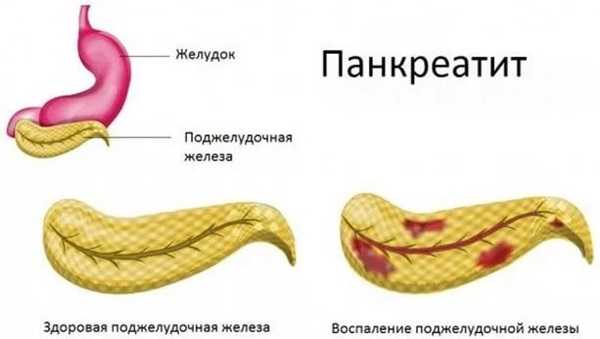
При обострении панкреатита поджелудочной железы больному прописана строжайшая диета, поскольку без правильного питания его состояние ухудшится, а лечение не даст видимых результатов. Первые несколько дней острой стадии вообще необходимо сделать разгрузочными и по возможности поддерживать исключительно питьевой режим.
При хроническом панкреатите диета ослабляется, меню немного расширяется, но употребляемая пища остается легкой
Важно во время диеты при панкреатите убрать из меню продукты питания, способствующие выработке секрета поджелудочной железы. Запрещается есть горячую либо холодную пищу, разрешается употреблять только теплые блюда

Диета при панкреатите поджелудочной железы предусматривает запрет на отдельные продукты и блюда:
- супы на основе жирных мясных или рыбных бульонов;
- яйца (чаще одного раза в неделю);
- свежая мучная продукция;
- жирное мясо;
- молочные продукты с большим процентом жирности;
- жирная рыба;
- перловая, пшенная и остальные крупы, которые тяжело перевариваются;
- кондитерские изделия;
- овощи, вызывающие газообразование и заставляющие поджелудочную железу работать в напряженном режиме (редька, капуста и прочие);
- жиры животного происхождения (допускается немного сливочного масла).
При панкреатите поджелудочной железы установлен запрет на спиртные напитки. Диета не предусматривает крепкий чай и кофе. Желательно при панкреатите не употреблять жареную и острую пищу, сладкие напитки.
Диета номер 5 при панкреатите: меню на неделю

Понедельник
Завтрак: пудинг из нежирного творога и сметаны, травяной чай.
Перекус: яблоко печеное, простокваша.
Обед: тыквенный крем-суп с картошкой, сметана.
Полдник: паровой омлет, отвар шиповника.
Ужин: нежирная паровая рыба, свекольный салат.
Вторник
Завтрак: макароны, фрикадельки паровые из птицы.
Перекус: кисель из фруктов.
Обед: индейка отварная, картофель-пюре, чай.
Полдник: пюре из яблок, нежирная ряженка.
Ужин: пудинг из творога, травяной отвар.
Среда
Завтрак: рисовая молочная каша-размазня, чай.
Перекус: омлет на пару, травяной чай.
Обед: рагу из кабачков и патиссонов, говяжий запеченный рулет.
Полдник: нежирный сыр, сухие галеты, отвар шиповника.
Ужин: запеканка из творога.
Четверг
Завтрак: молочная овсяная каша, слабый зеленый чай.
Перекус: каша из тыквы.
Обед: отварная вермишель с тефтелями на пару.
Полдник: кисель из сезонных фруктов.
Ужин: паровой омлет, нежирный и некислый кефир.
Пятница
Завтрак: пудинг из творога, ложка сметаны, чай.
Перекус: фруктовое желе, шиповниковый чай.
Обед: тыквенный крем-суп с картофелем и сметаной, паровая рыба, ряженка.
Полдник: яблоки печеные, кефир.
Ужин: паровая телятина, салат из отварной морковки и свеклы.
Суббота
Завтрак: галеты с сыром низкой жирности, шиповниковый чай.
Перекус: творог, травяной отвар.
Обед: отварные овощи, паровые телячьи фрикадельки.
Полдник: кисель из фруктов.
Ужин: паровая треска, тыквенно-морковный суп-пюре.
Воскресенье
Завтрак: паровая курица, чай.
Перекус: овощное пюре на пару.
Обед: рагу из разрешенных овощей, нежирная паровая говядина, компот из сухофруктов.
Полдник: нежирный и некислый кефир.
Ужин: паровой омлет, отвар шиповника.
Несколько рецептов
Диета при панкреатите у взрослых, как уже было сказано, довольно однообразная, поэтому так важно радовать больных разной по вкусу едой. Для приготовления мясного пудинга будут нужны:
- говядина – 250 грамм;
- сливочное масло – 45 грамм;
- манка – 25 грамм;
- вода – 100 мл;
- яйцо.
Приготовление:
- Мясо отварить и пропустить через мясорубку.
- Манку залить водой и добавить яйцо. Перемешать.
- Соединить оба компонента, тщательно вымесить и выложить в форму.
Готовить в пароварке.
Слизистый овсяный суп готовится из следующих продуктов:
- геркулесовые хлопья – 1 стакан;
- вода – 1,3 литра;
- молоко – 100 мл;
- яйцо;
- сливочное масло – 1 ч. л.
Приготовление:
- Хлопья залить кипятком и варить в течение 30 минут при слабом кипении. Готовый отвар отфильтровать и повторно довести до кипения.
- В горячем молоке размешать яйцо и тонкой струйкой добавить смесь в овсяный отвар.
При подаче добавить сливочное масло.
Стол больного при панкреатите должен предлагать и сладкие блюда. Для десерта потребуются:
- белок яйца;
- сахарный песок – 35 грамм;
- клубника – 100 грамм;
- мука – 25 грамм;
- вода – 120 мл;
- ванилин.
Приготовление:
- Взбить белок с сахаром и ванилью.
- Выкладывать массу при помощи ложки в кипящую воду. Готовят их 4 минуты.
При подаче десерт поливают соусом, который готовится из размятой ягоды, муки и сахарного песка. Панкреатит – сложное заболевание, характеризующееся частыми обострениями. Соблюдение диеты помогает снизить их число и перевести болезнь в стадию длительной ремиссии.
Панкреатит: за что отвечает поджелудочная железа
Поджелудочная железа жизненно необходимый орган, благодаря которому вырабатывается пищеварительный сок для расщепления пищи на простые компоненты. Поэтому при нарушении работы поджелудочной железы расщепление происходит не полностью, и организм недополучает жизненно важные компоненты. Также продукты не до конца разложившиеся без сока, начинают активное гниение и выработку газов. Именно из-за этого у многих пациентов боль и дискомфорт.
Помимо этого поджелудочная железа отвечает за выработку важнейшего компонента — инсулина. Его должно быть в крови в достаточном количестве, для успешного протекания углеводного обмена. В ином случае человек, у которого нехватка инсулина, может чувствовать головокружение, терять сознание и даже получить необратимые последствия.
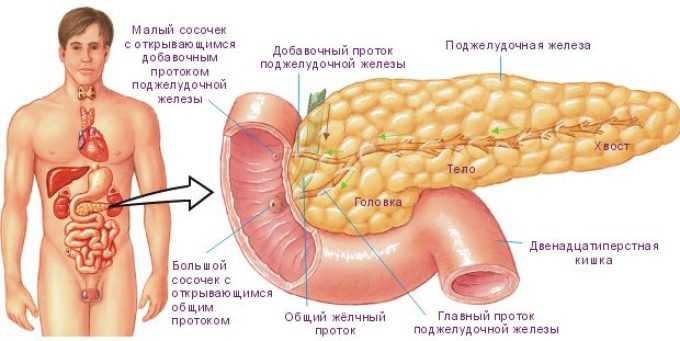
Где расположена поджелудочная железа и как она выглядит
Долгое время считалось, что панкреатит провоцирует жирная пища и алкогольные напитки
Но с резким увеличением обращений детей и подростков к гастроэнтерологу, общественность обратила внимание, что ключевую роль играет не только эти два фактора, но и регулярность питания, количество потребляемых вредных продуктов и напитков (газировки, фаст-фуда, печенья и конфет). Каждый раз, когда вы протягиваете своему ребенку сладости (кроме сухофруктов, орехов и фруктов), вы приближаете к нему этот ужасный диагноз
Первые блюда
Среди первых блюд допустимы следующие варианты супов и борщей.
Куриный суп
Понадобится куриная грудка или курица (не цыпленок). Подойдет при панкреатите мясо индоутки, кролика, телятины, говядины, перепелов, фазанов. С тушки убирается кожа, жир. Эти части содержат многие активные компоненты, гормоны, химические вещества, антибиотики. Мясо промыть в воде, довести до кипения. Воду слить и залить новую порцию. При панкреатите поджелудочной железы основное правило приготовления мясных супов – второй бульон. Чтобы бульон был вкуснее добавить луковицу, лавровый лист, немного посолить. Через 40 мин после закипания добавить нарезанную картошку кубиками, морковь, лук. Еще через 10 мин – рис или макароны (лучше отдавать предпочтение вермишели сортам грубого помола). Вкуснее суп получится, если принимать его в пищу с нежирными сливками. Возможно, приготовить суп на овощном бульоне.
НАТАЛЬЯ ЛУКИНА: «Как мне удалось победить панкреатит в домашних условиях за 1 неделю, уделяя по 30 мин в день?!» Читать далее >>
Если суп приготовлен с рисом, то можно добавить сыр твердых сортов (например – пористый сыр тофу). Сырный суп запрещен в период обострения.
Суп с креветками
Две небольшие картофелины и кабачок (очистить от семян и кожуры) натереть на крупной терке. Предварительно 300 г креветок залить кипятком на 3–4 мин. Затем очистить и измельчить с помощью блендера. Стакан молока закипятить, добавить овощи и мясо креветок, петрушку. Варить в течение 5 мин. Очень вкусно кушать этот суп с сухарями из белого хлеба.
Приготовить рыбный суп можно из серебристого хека, щуки, судака, трески, наваги или морского окуня. Рыба отделяется от костей и плавников, головы и хвоста. Кусочки промываются в воде. Варить уху следует также на втором бульоне. После закипания добавить измельченную картошку, морковь, репчатый лук, лавровый лист, соль, корень петрушки. Некоторые советуют взбить после приготовления готовый суп на блендере, чтобы получился суп-пюре. Разрешена уха только при хроническом панкреатите в стадии ремиссии.
При панкреатите стандартный наваристый борщ запрещен. Поэтому готовить его при таком диагнозе, следует, соблюдая некоторые требования: нужно отказаться от наваристого бульона, зажарки, специй. Для приготовления понадобится нежирное мясо – говядина или телятина. Готовится борщ на втором бульоне. Время варки бульона – час-полтора. Помидоры ошпарить кипятком и снять кожицу, разрезать на кубки. Томаты солятся и протушиваются в небольшой сковороде 15 мин. Свекла и морковь очищаются, трутся на терке.
Добавить измельченные овощи к помидорам и потушить еще 10 мин. Картофель и лук нарезать кубиками, проварить в бульоне. Добавить тушеные овощи и нашинкованную капусту, измельченную петрушку. Варить борщ еще 10 мин после закипания. В фазу обострения капуста противопоказана, то есть борщ при панкреатите можно принимать в пищу, когда наступает период ремиссии.
Что такое панкреатит?
Панкреатитом называют заболевание, сопровождающееся воспалением поджелудочной железы. Патология способна развиваться по различным причинам, но чаще к ней приводят травмы пищеварительного органа, неправильное питание, наследственная предрасположенность, инфекции, стрессы.
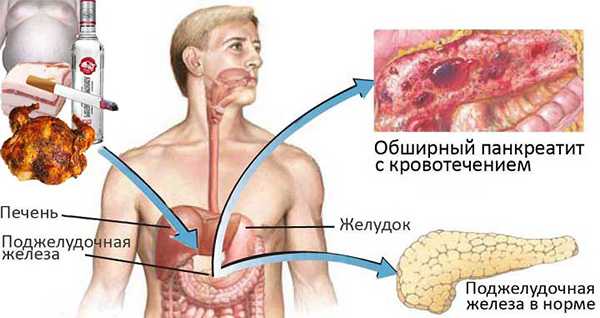
Зачастую панкреатит появляется при воздействии сразу нескольких негативных факторов на поджелудочную железу. К примеру, у человека с генетической предрасположенностью заболевание способно появиться после неправильного питания и стрессов.
Панкреатит поджелудочной железы нельзя оставлять без внимания. Лечение болезни следует совмещать с диетой, чтобы добиться эффективности. Комплексная терапия и отказ от вредных продуктов питания поможет быстро преодолеть заболевание.
Лечебное питание: 5 советов гастроэнтеролога
Андрей Налетов отмечает, что правильная диета при гастрите играет важную, но не ключевую роль
Прежде чем корректировать рацион пациента, важно устранить причину недуга. В отдельных случаях для уничтожения инфекции Helicobacter pylori пациенту могут назначаться антибиотики. И здесь лечение должен прописать исключительно врач
И здесь лечение должен прописать исключительно врач.
«Как питаться при гастрите? Диета начинается с изменения образа жизни пациента. Первое. При гастрите важен отказ от курения, употребления крепких и слабых алкогольных напитков. Особенно, газированных. Второе. Строгое соблюдение правил личной гигиены. Нужно следить за чистотой рук, в офисе и дома пользоваться отдельной чашкой, вовремя менять зубную щетку», — рекомендует Андрей Васильевич.
Что касается организации рациона при гастрите, доктор советует пациентам придерживаться пяти ключевых правил.
- Дробное меню. Питание при гастрите должно быть частым. Но есть нужно небольшими порциями, через равные промежутки времени. Оптимальный вариант: пациент ест четыре-пять раз в день каждые три часа. Последнее столование — не позднее 19:00. Всю пищу пациентам с диагнозом «гастрит» следует хорошо пережевывать.
- Обработка пищи. При гастрите продукты должны термически обрабатываться. Даже овощи и фрукты в сыром варианте — исключительный случай. Мясо и рыбу не употребляют кусками. Эти продукты отделяют от костей, кожи, сухожилий и готовят в виде тефтелей, котлет, голубцов.
- Приготовление блюд. Пациентам с гастритом запрещено есть сильно горячие или сильно холодные блюда. Пищу можно готовить на пару, варить или запекать без корки. Ничего жареного, маринованного, консервированного, квашеного при диагнозе «гастрит» нельзя. Каши варят на воде или на половинном молоке без сливочного масла. Более того, в стадии обострения гастрита и при наличии выраженной клинической симптоматики лучше руководствоваться рекомендациями по приготовлению пищи, которые прописаны лечебной диетой № 1. Ее разработал основоположник российской гастроэнтерологии Мануил Певзнер. В частности, еду предпочтительнее употреблять в протертом виде. До состояния суфле или паштета продукты доводят ситом, а также блендером. Стол № 1 обычно назначается во время обострения язвенной болезни.
- Обильное питье. При гастрите следует много пить. Особенно щелочные напитки без газа. Пациентам с гастритом подходят такие воды: «Ессентуки», «Боржоми», «Миргородская». Чтобы удалить углекислый газ, бутылку откупоривают и помещают в таз с теплой водой минут на 20. Такое питье полезно перед приемами пищи. Кроме лечебной воды, при гастрите пациентам показаны компоты из сухофруктов и свежих ягод.
- Первые блюда. Супы обязательны в рационе пациента с гастритом. Однако предпочтение отдается вегетарианским рецептам или вторым-третьим не наваристым мясным бульонам.
Во многом диетический рацион при гастрите напоминает меню, рекомендованное детям первых лет жизни. Здесь нет места жирному, жаренному и сладкому. Блюда готовятся без приправ и с минимальным количеством вкусовых специй. А чтобы облегчить процесс пищеварения, пища максимально измельчается.
Видео по теме
Обстоятельный рассказ о лечебной диете №5
Полезные свойства
.Орехи при панкреатите:
- Оказывают противовоспалительное действие.
- Снимают мучительные боли.
- Улучшают работу ЖКТ
- Богаты растительными жирами и белком
- Большое содержание антиоксидантов
- Богатый витаминно-минеральный состав
- Отсутствие холестерина.
Очень важным компонентом в рационе больных гипотиреозом и эндометриоидных кист яичника являются орехи. Эти два заболевания влияют на гормональную систему человека, при котором нарушается обмен веществ. Такие продукты, как орехи, фрукты и ягоды богаты растительной клетчаткой и пектином, полезными омега 3 жирами и антиоксидантами, которые помогают снизить риск этих заболеваний.
Хронический панкреатит – опасное заболевание, которое может привести к серьезному осложнению в виде сахарного диабета – недостаток в крови гормона поджелудочной железы инсулина. Поэтому диета при этом заболевании направлена исключительно на лечение болезни, а не на снижение веса. Расчет калорий при диабете необходимо производить, основываясь на вес, рост и возраст больного. Лучше использовать дробное питание с частыми перекусами для быстрого снижения инсулина в крови. Орехи являются одним из главных продуктов в диетическом питании больного, потому что в них содержится большое количество марганца и цинка, способствующие снижению уровня сахара. Рацион питания при повышенном сахаре рассчитывает только лечащий врач.























































