Введение
По данным Министерства здравоохранения Российской Федерации за последние 15 лет в нашей стране показатель мертворождаемости (коды МКБ-10: Q00–Q99, P05, P08, P20, P35, P37, P39, P 50, P52, P55, P56, P60, P61, P70, P75, P77, P83, P95) имеет достаточно стабильные значения: 2005 г. — 5,68; 2010 г. — 4,62; 2015 г. — 5,87; 2018 г. — 5,51 на 1000 родившихся живыми и мертвыми . При этом смерть до начала родовой деятельности наступила в 89 % случаев . По данным зарубежных авторов, показатель мертворождения в США оценивается приблизительно в 3,05 на 1000 рождений . Несмотря на то что в Российской Федерации показатель мертворождаемости практически в два раза превышает данный показатель в США, отечественные клинические рекомендации отсутствуют. Поскольку оказание медицинской помощи в ситуации мертворождения включает анестезиологическое обеспечение, необходима разработка согласованных междисциплинарных документов. Для определения степени консенсуса по данному вопросу между специалистами в области акушерства и гинекологии, анестезиологии и реаниматологии было инициировано проведение данного исследования. Работа проведена при поддержке Ассоциации акушерских анестезиологов и реаниматологов (АААР).
Целью работы являлось проведение анализа результатов опроса специалистов акушеров-гинекологов и анестезиологов-реаниматологов по проблемам оказания медицинской помощи пациенткам с мертворождением.
Получение пособия в Фонде социального страхования
На оформление пособия отводится 6 месяцев со дня смерти. Спустя указанное время документы на получение денежной компенсации государственными службами не принимаются. Выплаты производятся через отделение почты или на расчётный счёт заявителя. Согласно законодательству пособие перечисляется не позднее, чем на следующий рабочий день после подачи заявления с надлежащими документами.
Пособие на погребение не выплачивается, если близкие усопшего организовали похороны на безвозмездной основе (по гарантированному перечню услуг по погребению).
Нижегородский похоронный дом Ритуал.ру оказывает содействие в получении компенсационных выплат, связанных с захоронением близкого человека. Узнать размер пособия на погребения и возможность получения дополнительных льгот вы можете по телефону 8 (831) 282-22-22. Консультируем относительно вопросов похоронной сферы бесплатно и круглосуточно.
Первый этап на пути к пособию на погребение – это сбор всей документации. В первую очередь вам нужно заполнить соответствующее заявление. Бланк и образец вы можете найти в интернете и на сайте госуслуг. При себе нужно иметь документы, подтверждающие, что человек действительно умер и вам нужны деньги на его погребение.
В отдельных случаях требуется подготовить и прочую документацию. Например, чтобы получить пособие на погребение от московского правительства, нужно подтвердить, что умерший человек был зарегистрирован в столице и потому имеет право на повышенное пособие.
Если усопший на день смерти имел официальное место работы, следует отправить запрос его работодателю с требованием назначить пособие по смерти работника. В этом случае можно рассчитывать на выплату минимального базового пособия. Тем не менее, не забудьте заглянуть в трудовой договор. Если в нем был предусмотрен пункт о компенсации расходов на похороны сверх минимальных пособий, установленных правительством, итоговая сумма окажется выше. Дополнительные средства выплачиваются из Фонда обязательного социального страхования.

В некоторых случаях родственники усопшего могут получить материальную компенсацию и от своего работодателя. Информацию о возможности такой выплаты вы может найти в коллективном договоре. На дополнительную материальную поддержку могут рассчитывать и члены профсоюзов, но в данном случае часто ограничивается степень родства для человека, желающего получить деньги на похоронные расходы.
Для получения компенсации родственникам усопшего необходимо представить документы:
- справка о смерти по форме #11;
- гербовое свидетельство о смерти;
- паспорт заявителя.
- заявление на выплату пособия, в котором требуется указать банковский счет для перевода компенсации;
- документы, подтверждающие расходы на похороны: кассовый чек от ритуального агентства или форму БО-13 (заказ-наряд на похоронные услуги/товары).
Профилактика выкидыша и мертворождения
Единственное, на что может повлиять женщина, которая хочет сохранить беременность и успешно выносить ребенка, – это ее собственный образ жизни.
- Полный медицинский осмотр перед зачатием – процедура очень важная, поскольку она поможет выявить все нарушения и обнаружить инфекции, которые можно и нужно вылечить.
- Отказ от курения, алкоголя и наркотиков позволит свести к минимуму влияние этих вредных веществ на весьма уязвимый плод.
- Благодаря поддержанию правильного веса – причем не только во время самого «интересного» периода, но и до него – организм не получит дополнительной нагрузки и с большей вероятностью будет работать правильно и без сбоев.
- Правильное питание поможет оставаться в форме и получать необходимые минералы и витамины, полезные не только для ребенка, но и для самой будущей мамы.
-
Трепетное отношение к себе любимой позволит избежать заражения опасными инфекциями, такими как краснуха, хламидиоз или гонорея, и прочих тому подобных неприятностей.
Причины
По состоянию на 2016 год не существует международной системы классификации причин мертворождения. Причины большого процента мертворождений неизвестны даже в тех случаях, когда были проведены обширные анализы и вскрытие . Редко используемый термин для описания этого — «синдром внезапной антенатальной смерти», или SADS, фраза, появившаяся в 2000 году. Многие мертворождения происходят при доношенных сроках у внешне здоровых матерей, а посмертная оценка выявляет причину смерти примерно в 40% вскрытых. случаи.
Считается, что около 10% случаев связаны с ожирением , высоким кровяным давлением или диабетом .
К другим факторам риска относятся:
- бактериальная инфекция , например сифилис
- малярия
- врожденные дефекты , особенно гипоплазия легких
- ограничение роста
- внутрипеченочный холестаз беременности
- материнский диабет
- потребление матерью рекреационных наркотиков (таких как алкоголь , никотин и т. д.) или фармацевтических препаратов, противопоказанных во время беременности
- послеродовая беременность
- отслойка плаценты
- физическая травма
- радиационное отравление
- Резус-болезнь
- глютеновая болезнь
- увечье женских половых органов
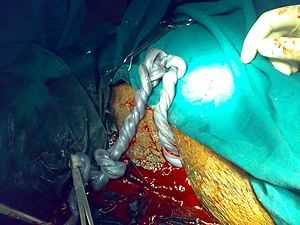
Обвязка пуповины при беременности двойней во время кесарева сечения
-
- Выпадение пуповины — Выпадение пуповины происходит, когда плод находится в неправильном положении в тазу. Разрыв мембраны, и пуповина выталкивается через шейку матки. Когда плод давит на шейку матки, пуповина сжимается и блокирует приток крови и кислорода к плоду. У матери есть примерно 10 минут на то, чтобы обратиться к врачу, прежде чем плоду будет нанесен какой-либо вред.
- Моноамниотические близнецы — у этих близнецов одна и та же плацента и один и тот же амниотический мешок, и поэтому они могут мешать пуповине друг друга. При обнаружении запутывания пуповины настоятельно рекомендуется родить плод уже на 31 неделе.
- Длина пуповины. Короткая пуповина (<30 см) может повлиять на плод, поскольку движения плода могут вызвать сжатие, сужение и разрыв пуповины. Длинная пуповина (> 72 см) может повлиять на плод в зависимости от того, как плод взаимодействует с пуповиной. Некоторые плоды захватывают пуповину, но пока неизвестно, достаточно ли сил у плода, чтобы сжать и остановить кровоток по пуповине. Кроме того, активный плод, который часто перемещается в матку, может случайно зацепиться за пуповину. Гиперактивный плод следует обследовать с помощью УЗИ, чтобы исключить оплетение пуповины.
- Запутывание пуповины — пуповина может оборачиваться вокруг конечности, тела или шеи плода. Когда пуповина оборачивается вокруг шеи плода, она называется затылочной пуповиной . Эти запутывания могут вызвать сужение кровотока к плоду. Эти запутывания можно визуализировать с помощью ультразвука.
- Кручение — этот термин относится к скручиванию пуповины вокруг себя. Перекрут пуповины очень распространен (особенно у мертворожденных лошадей), но это не естественное состояние пуповины. При родах пуповину можно раскрутить. Средний шнур имеет 3 скрутки.
Беременная женщина, спящая на спине после 28 недель беременности, может быть фактором риска мертворождения.
После мертворождения риск повторного мертворождения при следующей беременности составляет 2,5% (рост с 0,4%).
В Соединенных Штатах самый высокий уровень мертворождений у беременных женщин, которые:
- имеют низкий социально-экономический статус
- в возрасте 35 лет и старше
- страдаете хроническими заболеваниями, такими как диабет, высокое кровяное давление, высокий уровень холестерина и т. д.
- принадлежат к черному наследию
- ранее потеряли ребенка во время беременности
- иметь несколько детей одновременно (близнецы, тройни и т. д.)
Где получить пособие на погребение
Способ получения средств на организацию похорон зависит от статуса умершего. Возможны следующие варианты:
- у работодателя;
- в отделении Пенсионного фонда;
- в органе соцзащиты;
- в военкомате;
- в ФСС.
Получение пособия по месту работы возможно в том случае, если на момент смерти гражданин был официально трудоустроен. В случае смерти несовершеннолетнего работающего человека, выплату получают его родители по месту своей работы. Средства выплачиваются работодателем покойного. Впоследствии эти издержки компенсируются ФСС.
Когда умирает человек пенсионного возраста, то компенсацию на погребение выдает территориальный отдел ПФР, в котором покойный получал пенсию. Для этого должны быть соблюдены следующие условия:
- умерший не был трудоустроен и получал пенсию;
- покойный пенсионер был зарегистрирован как ИП, но не оплачивал взносы в ФСС.
Издержки на похороны официально нетрудоустроенных лиц частично погашаются органами соцзащиты. Для этого родственникам следует обратиться в отделение по месту жительства покойного.
Помимо безработных, органы соцзащиты выплачивают пособия для похорон следующих категорий лиц:
- индивидуальных предпринимателей, которые не выплачивали взносы в ФСС и не являлись пенсионерами;
- несовершеннолетних граждан, родители которых не имеют официального трудоустройства;
- мертворожденных детей.
Органы соцзащиты действуют на региональном уровне. Поэтому их названия могут несколько отличаться в зависимости от конкретного региона.
Если умерший был военным пенсионером, то получать пособие на его погребение придется в соответствующем отделе военкомата. Родственникам умершего правоохранителя в отставке следует обращаться в пенсионное подразделение МВД или ФСБ.
Методы родоразрешения
При выявлении клинических проявлений антенатальной гибели плода прибегают к искусственному родоразрешению. Это серьезное испытание для женщины.
После введения гормона окситоцин матка начинает сокращаться, начинаются роды с потугами и схватками. Процесс завершается рождением мертвого ребенка. Поэтому чаще назначают кесарево сечение.
Врачи применяют кюретаж полости матки, чтобы полностью удалить остатки плацентарной ткани. Альтернативный вариант – удаление плода путем расширения шейки матки. После родов назначают препараты для прекращения лактации.
Врачи не рекомендуют родителям смотреть на мертвого ребенка. Вид сильно недоношенного младенца с множественными пороками развития – тяжелое испытание для психики. Но если у родителей есть желание попрощаться с малышом, персонал больницы не должен этому препятствовать.
Если ребенок родился мертвым, назначают анализы, судебно-медицинскую экспертизу для уточнения причин возникновения патологии.
Основные анализы:
- кариотипирование;
- аутопсия плода;
- исследование плаценты.
Назначают тесты на определение количества тромбоцитарных клеток в крови матери, анализ на TORCH-инфекции. Родители имеют право отказаться от вскрытия, при условии, что младенец погиб не во время родов.
После проведения всех обязательных процедур младенца можно похоронить или кремировать.
Пособия для военнослужащих
К данной категории относятся не только действующие военнослужащие, но также и работники/ветераны органов внутренних дел и уголовно-исполнительной системы, пожарной и таможенной службы.
Если усопший имел статус действующего военнослужащего, члены его семьи имеют право на получение страховой выплаты и единовременного пособия в случаях, когда усопший погиб при следующих обстоятельствах:
- Во время военных сборов;
- При исполнении военных обязанностей;
- Из-за травмы, полученной во время военной службы.
Помимо всего прочего, можно получить частичную или полную компенсацию стоимости надгробного памятника. Размер данной выплаты не может превышать 20% от общей суммы денег на погребение.
Обсуждение
Полученные данные наглядно показывают наличие разногласий между анестезиологами-реаниматологами и акушерами-гинекологами по вопросам необходимости выключения сознания матери в момент рождения мертвого плода, влияния визуального и тактильного контакта матери с мертвым плодом на ее психоэмоциональное состояние в долгосрочной перспективе, необходимости проведения седации в послеродовом периоде. Опыт работы акушеров-гинекологов с мертворождением превосходит аналогичный показатель анестезиологов-реаниматологов. При этом стаж работы анестезиологов-реаниматологов значительно превышает аналогичный показатель акушеров-гинекологов (см. табл. 1). Диссонанс между профессиональным стажем и опытом работы с мертворождением, вероятнее всего, связан со случаями ведения родов без привлечения анестезиологов-реаниматологов.
Легкость выстраивания общения с данной группой пациенток среди анестезиологов-реаниматологов не уступает данному показателю среди акушеров-гинекологов. Это может быть обусловлено как большим стажем работы анестезиологов-реаниматологов, гендерной неоднородностью групп с преобладанием мужской точки зрения среди анестезиологов-реаниматологов, так и особенностями характера, свойственными для людей, выбравших специальность «анестезиология-реаниматология».
Приверженность анестезиологов-реаниматологов к выключению сознания матери в момент рождения мертвого плода, в отличие от акушеров-гинекологов, обусловлена многими факторами. Вероятно, основная роль в этом вопросе достается твердому убеждению анестезиологов-реаниматологов (практически 90 %) в негативном влиянии контакта матери с мертворожденным ребенком. При обсуждении возможных причин столь значимых разногласий нельзя не обратить внимания на результаты анализа полуструктурированных интервью. Около 8 % (n = 10) акушеров-гинекологов указали, что опасаются исков пациенток, связанных с недоверием к медперсоналу, и предпочитают, чтобы женщина была свидетелем мертворождения, несмотря на возможную психическую травму. Вместе с тем 23 % (n = 31) от всех акушеров-гинекологов, представленных женской популяцией, сочли контакт матери с плодом необходимым, вероятно исходя из опыта собственного материнства. Анестезиологи-реаниматологи — мужчины в 24 % (n = 56) случаев объяснили необходимость глубокой седации матери гуманностью отношения к женщине, понесшей утрату. Проведенные в Российской Федерации исследования демонстрируют преобладание негативного отношения медицинского персонала к пребыванию женщины в сознании в момент рождения мертвого плода и ее контакту с погибшим ребенком . Зарубежные исследования, проводимые в других развитых странах, свидетельствуют о снижении риска развития и тяжести психических нарушений в послеродовом периоде у женщин с мертворождением, для которых были созданы условия, дающие возможность матери увидеть своего мертворожденного ребенка, взять его на руки, проститься с ним и осмыслить случившееся .
Нельзя не отметить, что каждый пятый специалист при выборе тактики ведения родов не опирается на желание пациентки, а руководствуется лишь собственным мнением. При этом напомним, что большинство респондентов считало, что легко выстраивает поддерживающее общение с пациенткой. Нельзя не сказать о субъективности мнений специалистов об их коммуникативных способностях, поскольку, согласно данным литературы, далеко не всегда общение с семьями, столкнувшимися с перинатальной утратой, выстраивается врачами в нужном ключе .
Различие мнений по вопросу послеродовой седации пациенток с мертворождением может быть объяснено большим участием в ведении послеродового периода акушеров-гинекологов, нежели анестезиологов-реаниматологов.
Одной из возможных причин меньшей удовлетворенности анестезиологов-реаниматологов при оказании помощи данной группе пациенток и их отказ от профессионального совершенствования, является синдром профессионального выгорания, связанный с большим стажем работы.
Несмотря на то что и в отечественной, и в зарубежной литературе множество научных работ посвящено гибели плода, все они раскрывают вопросы прогнозирования, оценки причинных факторов мертворождения, демографического распространения данной патологии, оставляя аспекты ведения родов мертвым плодом и обсуждение желания самих пациенток незатронутыми.
Симптомы и признаки выкидыша беременности
В большинстве случаев первым признаком прерванной беременности становится кровотечение, но важно знать, что не всегда оно происходи из-за смерти плода.
К признакам выкидыша врачи относят:
- спазмы и боли в животе;
- схватки;
- слабость или головокружение;
- потеря веса;
- выделения из влагалища, в том числе с кусочками тканей или сгустками крови;
- серьезное или постоянно усиливающееся кровотечение;
- легкая или сильная боль в спине.
Ирина Жигарева,
Врач-онколог-гинеколог, акушер, маммолог, клиника «Медицина 24/7»
«Выкидыш не всегда сопровождается кровотечением – женщина может ничего подозрительного не ощущать, и узнать о гибели плода только во время обследования. Так происходит, когда он умирает, но из матки не выходит, причем оставаться в ней он может на протяжении нескольких недель».
Симптомы такого состояния могут выглядеть как внезапное или постепенное исчезновение признаков беременности, отрицательные тесты, тошнота, рвота или понос, и боли в спине.
Употребление кофе во время беременности вызывает изменения в мозге детей
9 февраля 2021315

Что такое выкидыш и мертворождение?
Рождение нежизнеспособного ребенка или потеря его на ранних сроках вынашивания – всегда огромное горе для тех, кто ждал и готовился к появлению малыша.
Цифра может показаться ужасающе огромной, но несмотря на все наши эмоции такое положение вещей – абсолютно нормально, поскольку именно так и задумала природа, а в этот показатель входит и огромное количество случаев смерти плода, о существовании которого будущие родители даже не знали.
Прежде, чем приступить к статистике и изучению причин, по которым почти четверти детей не удается появиться на свет, разберемся с терминологией.
С 2013 года приказ Минздравсоцразвития N1687н обязал врачей выхаживать 22-недельных малышей с массой тела от полукилограмма.

Можно ли узнать причину смерти?
Причину смерти можно установить в результате анализа крови матери, исследования плаценты или проведения вскрытия тела ребенка. Но следует помнить, что в более чем половине случаев рождения мертвого плода объяснений смерти найти не удается.
Вскрытие поможет:
- установить причины смерти,
- получить информацию о развитии ребенка,
- получить информацию о проблемах со здоровьем, которые необходимо учитывать при последующей беременности,
- определить пол ребенка.
Вскрытие не всегда выявляет причину смерти, что действует на родителей угнетающе. Вы можете не соглашаться на аутопсию по личным, религиозным или другим убеждениям. Персонал больницы должен предоставить вам всю информацию по данной теме, чтобы вы смогли принять решение. Без вашего согласия никакие исследования проводиться не будут, ваши пожелания должны быть учтены. Возможно, вам необходимо время, чтобы все обдумать. Но чем раньше произведено вскрытие, тем больше информации можно получить. Если вы решили проводить аутопсию, нужно заявить о своем согласии в письменном виде до процедуры. Вы заранее узнаете, можно ли увидеть ребенка после вскрытия, и как он будет выглядеть. Если малыша после вскрытия вам не покажут, вероятно, вы захотите проститься с ним до процедуры. Когда вам сообщат о результатах аутопсии, обсудите их с врачом.
Управление психического здоровья после мертворождения
Вы испытали неожиданные, значительные потери, и вам нужно время, чтобы горевать. Это невозможно предсказать, как долго он будет принимать на работу через ваше горе.
Это важно не винить себя или чувствуете необходимость «получить над ним.» Скорбим по-своему и в свое свободное время. Выражайте свои чувства с вашим партнером и другими близкими
Он также может помочь в журнал свои чувства. Если вы не в состоянии справиться, обратитесь к своему врачу, чтобы рекомендовать горе консультант.
Обратитесь к врачу для симптомов , таких как:
- ежедневно депрессии
- потеря интереса к жизни
- отсутствие аппетита
- невозможность спать
- трудности взаимоотношений
Если вы открыты для него, поделиться своей историей и учиться у других людей , которые понимают , что вы проходите. Вы можете сделать это в таких форумах, как StillBirthStories.org и марте Dimes’ Поделитесь своей историей .
Присоединение к группе поддержки потери беременности также может помочь. Попросите вашего врача, если они могут рекомендовать в очных группу. Вы также можете быть в состоянии найти онлайну группу поддержки через Facebook или другие социальные сети или форумы.
Как помочь кому-то после мертворождения
Это жизненно важно, чтобы вы не свести к минимуму потери или кормите вину лица в любом случае. Они скорбят ребенок, которую они потеряли, так что не говорить о будущих беременностях, если они не приносят его первым
То, что они сейчас нужны сострадание и поддержка. Предложение искренних соболезнований, как вы бы для тех, кто потерял близкий человек — потому что это то, что произошло. Не пытайтесь сменить тему. Пусть они выражают свои чувства, даже если вы чувствуете, что они повториться.
Этиология
Причины В. с. в антенатальном периоде на стадии бластогенеза и эмбриогенеза аналогичны причинам самопроизвольного аборта (см.), в раннем и позднем фетальном периодах аналогичны причинам антенатальных фетопатий (см. Антенатальная патология, Фетопатии). Причинами смерти в интранатальном периоде может быть асфиксия плода вследствие нарушения маточно-плацентарного кровообращения или родовая травма черепа или позвоночника, возникающая в результате сдавления головки плода или быстрого изменения ее конфигурации, при растяжениях позвоночника. Во все периоды внутриутробного развития В. с. может наступить на почве врожденных аномалий, несовместимых с дальнейшей внутриутробной жизнью (см. Пороки развития).
Проблемы законодательства
В поиске по запросу о правилах получения медицинского свидетельства о смерти выпадает документ «Письмо Министерства здравоохранения и социального развития РФ от 19 января 2009 г. № 14–6/10/2–178 “О порядке выдачи и заполнения медицинских свидетельств о рождении и смерти”».
В нем есть пункт, который касается случая мертворождения, а именно критерии для выдачи медицинского свидетельства о перинатальной смерти:
Есть также расшифровка о том, как эти критерии работают:
Получается, что в случае, если ребенок весит меньше 1 000 г, он не имеет права получить свидетельство о смерти вообще.
В юридических базах указано, что этот документ «фактически утратил силу в части рекомендаций по заполнению формы “Медицинского свидетельства о рождении” в связи с изданием , которым утверждена новая форма Медицинского свидетельства о рождении, а также порядок его выдачи и заполнения». Но это касается только свидетельства о рождении, а не свидетельства о перинатальной смерти.
При этом, в приказе 1687н не прописан порядок выдачи медицинского свидетельства о перинатальной смерти, а есть лишь критерий мертворождения, который к порядку выдачи свидетельства отношения не имеет: «Мертворождением является момент отделения плода от организма матери посредством родов при сроке беременности 22 недели и более при массе тела новорожденного 500 грамм и более (или менее 500 грамм при многоплодных родах) или в случае, если масса тела ребенка при рождении неизвестна, при длине тела новорожденного 25 см и более при отсутствии у новорожденного признаков живорождения».
На деле, чтобы захоронить ребенка нужно именно «Медицинское свидетельство о перинатальной смерти». Порядок его выдачи вроде как регулируется «Приказом Министерства здравоохранения и социального развития РФ от 26 декабря 2008 г. N 782н “Об утверждении и порядке ведения медицинской документации, удостоверяющей случаи рождения и смерти” (с изменениями и дополнениями)». Однако в юридических базах в комментарии конкретно к форме свидетельства о перинатальной смерти указано «См. Рекомендации по порядку выдачи и заполнения настоящей учетной формы, направленные письмом Минздравсоцразвития РФ от 19 января 2009 г. N 14–6/10/2–178». Таким образом, мы вернулись к закону, который фактически не позволяет захоронить ребенка с массой тела меньше 1 000 г., так как получить на него медицинское свидетельство о перинатальной смерти, согласно этому закону, невозможно.
Поскольку вся эта ситуация с точки зрения законодательства неочевидна и понять ее обычному человеку просто невозможно, не отчаивайтесь и настаивайте на получении медицинского свидетельства.
Ранние выкидыши на сроке от 0 до 20 недель – как часто они происходят?
Каждая неделя критично влияет на возможность выживания плода – чем больше времени он остается в матке, тем его шансы выше, а когда УЗИ начинает показывать здоровое сердцебиение, риск выкидыша заметно снижается.
Что же из себя представляет статистика прерванных беременностей и о чем она может нам сказать?
В большинстве случаев все дело в факторах, повлиять на которые женщина не может, а на ранних сроках чаще всего причиной смерти эмбриона становятся генетические проблемы, из-за которых вне матки он не имеет никаких шансов на жизнь.
Именно в это время он наиболее уязвим – его убивают лекарства, алкоголь или множество других вредных веществ.
Выкидыш на раннем сроке: 3-4 неделя
Примерно через 3 недели после начала менструации и через неделю после овуляции происходит имплантация эмбриона – он прирастает к стенке матки, в которой и развивается до самых родов, а уже к 4 неделе обычный аптечный тест способен показать две полоски.
От 50 до 75% беременностей заканчиваются еще до получения положительных результатов, и большинство женщин никогда не узнают о том, что на протяжении недолгого времени в их теле развивалась еще одна жизнь.
Выкидыш на 6-7 неделе беременности
Та же научная работа показала, что после 6 недели количество таких случаев составляет всего 5%.
8-13 недели
Во второй половине первого триместра вероятность гибели эмбриона составляет от 2 до 4%.
Поздний выкидыш на 14-20 неделе
Между 13 и 20 неделями риск составляет меньше 1%.
Согласно информации от все тех же исследователей, в странах с высоким уровнем доходов выживает около 77% родившихся на 26 неделе недоношенных малышей, а начиная с 30-й шансы есть практически у каждого первого младенца.

Ученые считают, что такая разница в цифрах объясняется множеством способных повлиять на результаты факторов, в том числе возрастом и общим состоянием здоровья женщины.
Старородящие женщины и поздние роды
28 апреля 20211874 2
Причины
Причин и предрасполагающих факторов, приводящих к внутриутробной гибели малыша, достаточно много. Основные из них:
- инфекции и воспалительные заболевания матери, протекающие в осложненной форме (краснуха, ветряная оспа, грипп и проч.); (отрицательный резус-фактор у матери и положительный у ребенка);
- внутриутробная гипоксия плода;
- алкоголизм и наркомания; ;
- предлежание плаценты; ;
- токсикоз (гестоз), тяжелое течение;
- нарушение гормональной функции организма женщины;
- радиоактивное облучение;
- контакт с токсинами;
- травмы в период беременности (удары или падение на живот);
- тяжелая анемия будущей мамочки;
- генетически обусловленные аномалии развития плода, которые несовместимы с жизнью;
- частый и бесконтрольный прием медикаментов, токсичных для развивающегося плода;
- гипертоническая болезнь;
- достаточно сильный стресс женщины во время вынашивания ребенка.
частота
Согласно отчету Организации Объединенных Наций , ежегодно во всем мире происходит около 2 миллионов мертворождений.
В Германии с 1841 по 1875 год около 4% детей рождались мертворожденными ежегодно. С 1875 года этот показатель всегда оставался ниже 4%, с 1931 года — ниже 3%, с 1938 года учитывались только дети ростом более 35 см, с 1955 года уровень мертворожденных был ниже 2%, с 1970 года — ниже 1%. Вероятность быть мертворожденным с массой тела при рождении более 1000 г с июля 1979 г. или более 500 г с апреля 1994 г. составляет от 0,3% до 0,5%.
В Баден-Вюртемберге 0,56% детей длиной более 35 см были мертворожденными в 1978 году, 0,48% в 1980 году и 0,3% детей весом более 1000 г в 1993 году, а с 1995 года менее 0,41% детей старше 500 г родились мертвыми. Изменение минимальных размеров имеет существенное статистически значимое влияние (снижение в 1979 г. на 15%, увеличение в 1994 г. на 30%), которое можно четко отличить от обычных годовых колебаний.
Мертворождение во время или после 28-й недели беременности является наименее распространенным явлением в Сингапуре и Финляндии (0,2%). Германия — 0,24%, Франция — 0,39%. Самые высокие показатели у Нигерии с 4,2% и Пакистана с 4,7%.
В Швейцарии мертворожденные с весом более 500 граммов или после 22-й недели беременности с 1980 года составляли от 0,6% до 0,3%.
Во Франции до 1993 года вопрос о мертворождении / живорождении основывался исключительно на критерии жизни при регистрации в ЗАГСе. Таким образом, часть смертности в первую неделю после рождения учитывалась как мертворождение во Франции, тогда как в других странах это засчитывалось только как перинатальная смертность. Кроме того, не требовалось соблюдения минимальных критериев, так что роды, засчитываемые как выкидыши в других странах, также включались в число мертворождений и перинатальной смертности. С 1993 по 2001 год учитывались беременности продолжительностью всего 180 дней. Снижение этого критерия в ноябре 2001 г. до срока беременности минимум 22 недели или веса не менее 500 г увеличило показатель с 0,48% до 0,82%. Если от дополнительного критерия полностью отказались в начале 2008 г., то с 2007 по 2008 г. ставка выросла на 0,13%, а также с 2008 по 2009 г., очевидно, что здесь важную роль играют и другие факторы. Соответственно, с 2008 года во Франции больше не было выкидышей.
Рентгенодиагностика
В условиях клиники рентгенодиагностика В. с. проводится при исследовании беременной женщины в предродовом периоде, а также при суд.-мед. экспертизе трупа новорожденного перед его вскрытием. Рентгенологические признаки В.с. при исследовании беременной женщины: характерное состояние костного скелета плода; присутствие газа в полостях его сердца, а иногда и в крупных сосудах; отсутствие контрастирования почек плода при внутривенной урографин беременной женщины, что может быть обнаружено уже в первые сутки после смерти плода.
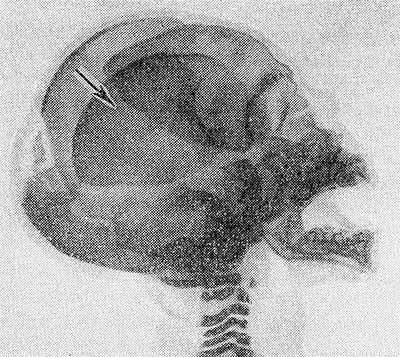
Рис. 1. Резкое смещение теменной кости вниз и вперед (указано стрелкой) при внутриутробной смерти плода; рентгенограмма.
Костный скелет плода при В. с. характеризуется изменившимся по сравнению с нормой положением отдельных частей скелета и неправильными взаимоотношениями костей черепа, позвоночника и конечностей; в костях черепа происходят такие изменения, как черепицеобразное захождение краев костей друг за друга (рис. 1), уменьшение вследствие этого размеров черепа, расхождение костей со ступенчатым смещением одной кости по отношению к соседним, деформация черепа (уплощение свода или мешкообразная вытянутость формы). Изредка наблюдается резко выраженная поротичность костей и отвисание нижней челюсти. Изменение соотношений черепа с позвоночником может проявиться в ненормальном отклонении головки. В позвоночнике наблюдается выпрямление его продольной оси, а иногда чрезмерный лордоз или, наоборот, угловой кифоз. Признаком В.с. служит также необычное, беспорядочное расположение конечностей, не соответствующее так наз. утробному положению плода.
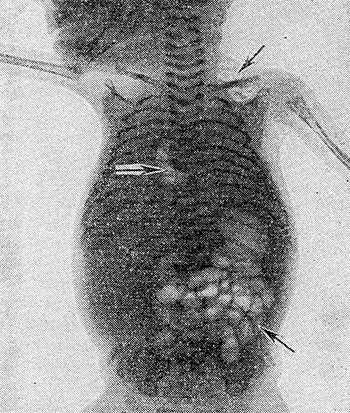
Рис. 2. Гнилостный газ (указан стрелками) в подкожной клетчатке левого плечевого пояса, в сердце и в желудочно-кишечном тракте мертворожденного, образовавшийся внутриутробно; рентгенограмма
Выявление газа в полостях сердца плода всегда затруднительно из-за наличия газов в кишечнике матери, но газ без труда обнаруживается при рентгенографии мертворожденного. Присутствие газовых скоплений в сердце и крупных сосудах объясняют посмертным внеутробным гниением в том случае, если уже имеются значительно выраженные наружные признаки трупного разложения, когда газы скапливаются и в подкожной клетчатке (рис. 2). В противном случае обнаруживаемое изолированное скопление газа в полостях сердца имеет внутриутробное происхождение
При этом важно не только установить наличие газа, но и объяснить его источник. Помимо протеолиза элементов крови, газ может развиться и при внутриутробном инфицировании плода без наружных признаков гниения
Газ внутриутробного происхождения вместе с другими признаками — безвоздушностью легких и пищеварительного тракта — является характерным признаком В. с. плода. Вместе с тем нужно учитывать, что умеренное развертывание легочной ткани и распространение воздуха по пищеварительному тракту (до двенадцатиперстной кишки включительно) не исключает В. с. Рентгенологически распознается также петрификация плода и его околоплодной оболочки.
Профилактика — мероприятия, предупреждающие возникновение различных видов антенатальной патологии и правильное ведение родов (см. Антенатальная охрана плода).
Библиография: Амбодик H. М. Искусство повивания или наука о бабичьем деле, ч. 2, Спб., 1784; Беккер С. М. Патология беременности, с. 330, Л., 1975; Демидкин П. Н. Рентгенодиагностика в акушерстве, с. 116, М., 1969, библиогр.; Д ы б а н А. П. Очерки патологической эмбриологии человека, Л., 1959, библиогр.; П а н т у с П. М. Доношенная брюшная беременность (лито-педион) 11-летней давности, Акуш, и гинек., № 6, с. 74, 1956; Петров-Мас-лаков М. А. иКлимецИ. И. Перинатальная смертность, Л., 1965, библиогр.; Пути снижения перинатальной смертности, под ред. В. И. Бодяжиной и Л. К. Скорняковой, М., 1964; Смоличeва Е. П. О кровоизлияниях в мозг у мертворожденных, Арх. патол., т. 21, № 3, с. 56, 1959; она же, К вопросу об аспирации у мертворожденных плодов, там же, т. 22, № 9, с. 29, 1960; Gruber F. H. Gas in the umbilical vessels as a sign of fetal death, Radiology, v. 89, p. 881, 1967; Morison J. E. Foetal and neonatal pathology, L.—N. Y., 1970; Samuel E. a. G u n n K. Gas embolus as a roentgen sign of fetal death, Amer. J. Roentgenol., v. 73, p. 974, 1955; T h a 1-hammer O. Pranatale Erkrankungen des Menschen, Stuttgart, 1967, Bibliogr.
Ю. В. Гулькевич; С. А. Свиридов (рент.).






















































