ЭФФЕКТИВНЫЙ УХОД ЗА КОЖЕЙ СРЕДСТВАМИ ЭМОЛИУМ
Беременным с АтД в анамнезе следует очень бережно ухаживать за своей кожей и регулярно использовать современные эмоленты. Лучше выбирать линии аптечной косметики, которые имеют сбалансированный состав, не содержат красителей и синтетических отдушек. С целью очищения кожи лучше применять моющие средства с кислым рН и кремовой составляющей.
Отличным решением будет использовать в профилактических и лечебных целях средства Эмолиум. Будущая мама сможет подобрать эмоленты в одной из трех серий: базовая, специальная и триактивная. Это могут быть эмульсии, гели и кремы для мытья и увлажнения. Все средства разработаны специально для проблемной кожи, склонной к атопии и другим дерматологическим проблемам. Узнать подробности можно здесь https://www.emolium.ru/products/.
Реабилитация
Как правило, большинство пациентов после осмотра врача и получения рекомендаций покидают стационар на следующий день. За исключением позднего обращения в клинику или осложненного течения острого аппендицита.
Период реабилитации предполагает постепенное возвращение к привычному образу жизни, питанию. На 2-3 недели специалисты рекомендуют ограничивать тяжелые физические нагрузки.
Стоимость аппендэктомии
Цены, указанные в прайс листе, могут отличаться от действительных. Пожалуйста, уточняйте актуальную стоимость по телефону +7 495 104 8605 (круглосуточно) или в клинике GMS Hospital по адресу: г. Москва, ул. Каланчёвская, 45.
| Название | Цена |
| Аппендэктомия при гангренозном аппендиците | 160 006 руб. |
| Аппендэктомия при гангренозном аппендиците с местным перитонитом | 190 001 руб. |
| Аппендэктомия при остром аппендиците (катаральном, флегмонозном) | 120 001 руб. |
| Аппендэктомия при разлитом перитоните / гангренозно-перфоративный аппендицит | 320 005 руб. |
| Лапароскопическая аппендэктомия при гангренозном аппендиците | 215 005 руб. |
| Лапароскопическая аппендэктомия при гангренозном аппендиците с местным перитонитом | 324 352 руб. |
| Лапароскопическая аппендэктомия при остром катаральном, флегмонозном аппендиците | 145 005 руб. |
| Лапароскопическая аппендэктомия при разлитом перитоните /гангренозно-перфоративный аппендицит | 384 006 руб. |
| Лапароскопическая аппендэктомия при хроническом аппендиците | 185 003 руб. |
Уважаемые клиенты! Каждый случай индивидуален и конечную стоимость Вашего лечения можно узнать, только после очного визита к врачу GMS Hospital.Указаны цены на самые востребованные услуги со скидкой 30%, которая действует при оплате наличными или банковской картой. Вы можете обслуживаться по полису ДМС, оплачивать отдельно каждый визит, заключить договор на годовую медицинскую программу или внести депозит и получать услуги со скидкой. В выходные и праздничные дни клиника оставляет за собой право взимать доплату согласно действующего прейскуранта. Услуги оказываются на основании заключенного договора.
Принимаются к оплате пластиковые карты MasterCard, VISA, Maestro, МИР. Также доступна бесконтактная оплата картами Apple Pay, Google Pay и Android Pay.

Западные стандарты лечения
(evidence-based medicine)
Непрерывное повышение
квалификации персонала
Регулярное взаимодействие
с ведущими российскими и зарубежными медицинскими учреждениями
Современное медицинское оборудование
и передовые методики диагностики и лечения
Единый стандарт обслуживания
Мы работаем круглосуточно
24 / 7 / 365
Причины
На сегодняшний день специалисты не могут с полной уверенностью утверждать, что именно является пусковым механизмом воспаления аппендикса.
Принято считать, что главной причиной воспаления аппендикса является закупорка его просвета, в результате чего происходит скопление слизи и ее последующее инфицирование.
Роль наследственной предрасположенности к аппендициту пока изучена недостаточно хорошо. Однако уже сейчас некоторые отечественные и зарубежные специалисты, основываясь на своих клинических наблюдениях, выдвигают предположение, что генетические факторы все же могут способствовать развитию аппендицита. Кроме того, существуют такие врожденные особенности, как изгибы или сужение червеобразного отростка — они могут вызывать застойные явления и воспалительные процессы.
Существуют и менее популярные, но все же принятые к рассмотрению в широких научных кругах теории, затрагивающие возможные причины аппендицита:
- Сосудистая. Есть предположение, что системные васкулиты и другие заболевания сосудов, приводящие к нарушению кровоснабжения слепой кишки, могут стать причиной воспаления червеобразного отростка.
- Эндокринная. Слизистая оболочка толстого кишечника содержит т.н. энтерохромаффинные клетки, которые выделяют вещества, способствующие воспалительным процессам. Именно в аппендиксе таких клеток очень много, поэтому теория считается жизнеспособной.
- Инфекционная. Многие ученые полагают, что инфекционные заболевания (например, амёбиаз или брюшной тиф) способны вызывать воспаление аппендикса. Правда, пока никто не может внятно объяснить, какие именно бактерии можно отнести к специфическим возбудителям аппендицита.
Симптомы аппендицита при беременности
Аппендицит у беременныхначинается постепенно. Первые клинические проявления развиваются в течение 7-12 часов. Симптомы могут быть совершенно разными, а состояние беременной ухудшается с каждым часом.
Как распознать аппендицит при беременности:
- Боль в животе.
Локализация боли зависит от срока беременности. Ведь чем больше матка, тем сильнее смещен кишечник. На более ранних сроках – первые 10 недель – женщина может чувствовать боль в правой подвздошной области. На более поздних сроках беременности слепая кишка меняет расположение, и боль перемещается в правую боковую область живота, ближе к пупку.
Важно! При аппендиците боль может возникнуть в разных участках живота, но как только она окончательно сконцентрируется в правых его зонах – это повод бить тревогу
- Тошнота.
Вернее, тошнота в сочетании со рвотой. Часто эти симптомы путают с обычным токсикозом, особенно на первых неделях беременности. Поэтому, будьте внимательней к таким проявлениям и следите за дальнейшим состоянием.
- Повышенная температура тела.
При аппендиците у беременных температура поднимается до 38,0°С.
- Сухой язык с белым налетом.
При появлении хотя бы одного из перечисленных симптомов необходимо незамедлительно обратиться к врачу. После осмотра и анализов крови врач установит точный диагноз и предпримет меры. На аппендицит будут четко указывать болезненные ощущения при пальпации живота и повышенное число лейкоцитов в крови.
Течение острого аппендицита при беременности во второй половине срока
Во второй половине срока беременности существенно:
- изменяется реактивность организма женщины;
- увеличено растяжение брюшной стенки, поэтому симптоматика раздражения брюшины выражена слабо;
- нарушено расположение органов в брюшной полости (матка занимает почти всю полость, поэтому аппендикс теряет контакт с париетальным листком брюшины).
Пальпаторно определить признаки становится невозможно
В этот период внимание женщины все боли связывает с растяжением матки и не предполагают возникновение острого аппендицита. При расспросе пациентки удается выявить симптом Волковича-Кохера (начало болей в эпигастрии с постепенным перемещением в правую подвздошную область)
Температурная реакция выражена слабо, а лейкоцитоз может повыситься из-за физиологических причин. Если приступ острого аппендицита возник на фоне начала родовой деятельности, то сложность диагностики резко возрастает.
Симптомы раздражения брюшины проверить невозможно
Рекомендовано обращать внимание на локализацию болей, признаки нарастающей интоксикации, результаты исследования крови
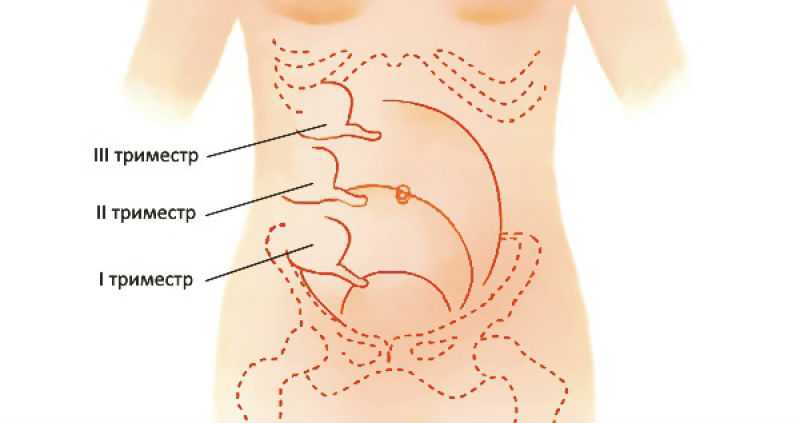 При пальпации следует учитывать, что к концу беременности слепая кишка и аппендикс смещены вверх и назад и находятся поблизости с правой почкой и желчным пузырем, поэтому изменяется эпицентр и характер болей
При пальпации следует учитывать, что к концу беременности слепая кишка и аппендикс смещены вверх и назад и находятся поблизости с правой почкой и желчным пузырем, поэтому изменяется эпицентр и характер болей
Роль физиологических процессов
Беременность — это период, когда женщины наиболее уязвимы и предрасположены к появлению нарушений, связанных с работой почек, что может привести к инфицированию ткани почки и ее воспалению. При развитии болезни большую роль играют натуральные физиологические процессы, которые типичны для организма беременной и родившей женщины. Меняется гормональный фон, количество и состав гормонов. Также изменения касаются анатомии, так как плод растет и оказывает давление на органы малого таза. Все это влияет на функционирование мочевых путей и приводит к уязвимости органов. Матка растет и сдавливает мочеточники, при этом правая яичниковая вена имеет особенные анатомические характеристики, что в конечном итоге влияет на развитие воспаления в правой почке. Поэтому правосторонний пиелонефрит бывает чаще, чем левосторонний либо двусторонний.
Риск болезни выше, если в организме присутствует какой-либо источник инфекции. Это может быть воспаление дыхательных путей, желчного пузыря и даже кариозные зубы. Велика вероятность развития опасного патологического процесса на фоне гломерулонефрита
В развитии хронического течения процесса немаловажное место занимают перенесенные когда-то болезни: цистит и другие острые инфекционные состояния мочеполовой системы
Болевой синдром
Очень часто вынашивание ребенка сопровождается различными болевыми ощущениями, это связано с физиологическими изменениями, вызванными гормональными перестройками для вынашивания ребенка. Не всегда такие симптомы являются патологией. Но нужно четко различать ситуации, в которых боль – просто неприятный симптом нормально протекающей беременности или признак серьезных нарушений в состоянии здоровья беременной женщины и ее ребенка.
В начале беременности нормальным считается возникновение слабых болевых ощущений внизу живота, в нижней части спины – пояснице, в животе или в увеличивающихся молочных железах.
Такие неприятные ощущения связаны с давлением растущей матки на органы и сосуды, с растяжением связок, с перестройкой молочных желез. Они кратковременные, не слишком интенсивные и быстро проходят.
Если же боль сильная, схваткообразная, не проходит в течение длительного времени, возникла в области половых органов, матки или в области поясницы, это состояние требует квалифицированной медицинской помощи и нужно, не откладывая позаботиться о своем здоровье.
При появлении очень сильных болевых ощущений рекомендуется вызывать неотложной помощь, а до приезда врачей, лечь в постель и принять спазмолитики – но-шпу, метацин, свечи с папаверином.
Головная боль во время вынашивания ребенка может быть одним из первых признаком гестоза. Скорую помощь стоит вызывать, если появились такие признаки патологии, как сильная давящая боль в области висков или затылка, темнота в глазах, мелькание «мушек» или разноцветные пятна перед глазами, мучают тошнота и рвотные позывы, повышение артериального давления, немотивированное возбуждение или угнетение. Все это признаки развивающегося гестоза – особого патологического состояния беременных, требующих немедленного медицинского вмешательства. Кроме головной боли, при гестозе возникает сильное повышение давления, появляются отеки и в анализах мочи обнаруживают белок. В более сложных случаях возможно сильное утяжеление общего состояния больной, кратковременное оглушение или потеря сознания, возникновение судорожных движений. При наступлении подобных симптомов требуется срочно вызвать скорую помощь для беременных. До приезда врачей больная должна быть уложена в темной комнате, в полной тишине, для облегчения состояния придать возвышенное положение в постели и следить за состоянием больной. Если врачом были прописаны препараты, понижающие давление, можно до приезда «скорой помощи» принять их.
На что обратить внимание при лечении зубов во время беременности
Не каждый врач возьмется за лечение зубов во время беременности. Однако опытный стоматолог знает, от чего зависит успешность и безопасность лечения.
На каком сроке беременности проводить лечение
1 триместр (6-12 недели). Лечить зубы противопоказано. Закладываются все органы и системы малыша, гемато-плацентарный барьер не сформирован. Манипуляции в полости рта могут привести и к распространению инфекции и к нарушению развития плода. Запрет на лечение особенно касается рентген-исследований.
Исключение составляют болезни, при которых главный симптом – острая боль. Тогда производится минимальное вмешательство для облегчения состояния.
Стоматологу обязательно нужно сообщить о беременности, возможных аллергических реакциях, сопутствующих болезнях.
2 триместр (13-27 недели). Идеальное время для того, чтобы разобраться со стоматологическими проблемами. В этот период хорошо проводить следующие процедуры:
- профилактические мероприятия, санацию потенциальных очагов кариеса или пародонтита. Например, профессиональную чистку зубов;
- лечение гингивита (воспаления десен), который часто развивается из-за гормональных изменений и приводит к кровоточивости десен.
- лечение кариеса с применением безопасных современных материалов, которые не проникают через плаценту.
- удаление зубов. Если зуб уже разрушен и показано его удаление, то процедуру проводят максимально бережно.
3 триместр (с 28 недели).
Снова переходим в максимально щадящий режим. Во-первых, повышается угроза преждевременных родов. Во-вторых, сидеть в кресле стоматолога, даже в самом удобном, уже не очень комфортно. Также увеличивается нагрузка на сердечно-сосудистую систему, что может стать причиной обморока, падения давления или наоборот, его резкого повышения.
КОГДА БЫВАЮТ ОБОСТРЕНИЯ
Атопический дерматит при беременности диагностируется в 50% или более случаев поражения кожных покровов во время гестации. На его течение или обострение могут влиять многие факторы. Как будет протекать атопический дерматит (АтД) во время беременности спрогнозировать достаточно сложно.
На фоне беременности атопия ухудшается в более половине случаев у будущих мам, страдающих такой формой дерматита. У 24% патология остается в стабильном состоянии. А у 24-25% счастливец состояние кожных покровов при хроническом АтД наоборот улучшается. Особенно часто обострение происходит на сроке до 20 недель беременности.
Обострение заболевания при беременности вызывает следующее:
- угнетается клеточный иммунитет, а гуморальный нарастает;
- усиливается циркуляция крови в коже, что способствует появлению зуда и/или отеков;
- повышается сывороточный прогестерон, а также другие гормоны, усиливающие кожную чувствительность;
- нерегулярный стул, запоры провоцируют хроническую эндогенную интоксикацию.
На фоне гестоза в I триместре беременности обычно обостряется АтД. Во II триместре чаще возникает аллергический ирритантный, токсико аллергический дерматит. А для III триместра характерно появление специфических дерматозов.
В отдельных случаях, на фоне угнетения иммунитета, при беременности возможно улучшение состояния АтД, но чаще всего патология усугубляется.
Как проявляются при беременности наиболее распространенные инфекции?
- Ветряная оспа без осложнений маме не опасна и к выкидышу не приводит, но треть новорожденных погибает, если беременная заболела за неделю-полторы до родов. Ветрянка вначале беременности у каждого двадцатого приводит к атрофии или уродующим конечности изменениям, недоразвитию мозговой коры. Если женщина контактировала с заразным больным, вводится иммуноглобулин.
- Вирусные гепатиты повышают риск недоношенности, аномалий развития не вызывают, но приводят к врожденному гепатиту.
- Грипп опасен самой женщине, поскольку снижение иммунной защиты способствует внедрению пневмококка и развитию тяжелой пневмонии со смертельным исходом. Вирус проходит через плаценту и может состояться выкидыш или преждевременные роды, но отклонений у ребенка не бывает. А вот прием амантадина беременной способен привести к аномалиям развития систем и органов. Профилактические прививки от гриппа и пневмококка помогают избежать тяжелой пневмонии.
- Краснуха у беременной течет не тяжелее, чем у остальных, но многократно возрастает частота выкидыша и гибели, если этого не случится, то заражение отзовется многочисленными дефектами. В третьем триместре возможен благополучный для ребенка исход. Все молодые женщины должны пройти вакцинацию до беременности.
- Корь перед родами угрожает врожденной инфекцией, в остальное время приводит к самопроизвольному аборту и недоношенности, но аномалии развития не характерны. Тем не менее, если женщина не переболела корью, ей необходима прививка на этапе планирования потомства.
- Цитомегаловирусная инфекция позволяет выносить ребенка, но при внутриутробном заражении возможна гибель или недоразвитие мозга. Бессимптомная инфекция беременной приводит к неврологической патологии с нарушениями зрения и слуха у каждого десятого новорожденного.
- Эпидемический паротит вызывает осложнения у женщины, вначале беременности может вызвать выкидыш, но аномалии развития не характерны.
- Хламидиоз способен привести к внутриутробному заражению, но клинические симптомы появятся уже при рождении в виде нетяжелого поражения слизистой глаз или пневмонии.
- Боррелиоз или болезнь Лайма повышает вероятность плодной гибели и выкидыша, но беременные переносят её без каких-либо особенностей.
Тревожные симптомы во время беременности
Кровотечения — одна из самых частых причин обращения беременных в «скорую помощь»– это различные кровотечения, связанные с беременностью или заболеваниями репродуктивных органов.
Акушерские кровотечения – это выделения с примесью крови или кровь, выделяющаяся из половых путей женщины во время беременности, роженицы или в послеродовом периоде. Интенсивность и продолжительность подобных кровотечений может сильно варьироваться в зависимости от причины, их вызвавших – от скудных мазков крови на белье, до обильных и длительных кровотечений.
Они могут возникнуть на любом сроке беременности и при их появлении, больная чаще всего ощущает общее недомогание, головокружение, может возникнуть предобморочное состояние или сильная боль в низу живота и пояснице.
Причины кровотечения при беременности:
1. Самопроизвольный выкидыш или аборт – такая патология может возникнуть на любом сроке беременности, но выше всего риск – в течение первых трех месяцев беременности, в это время, в силу самых разных причин, беременности угрожает прерывание, начинается отторжение плода, отхождение плаценты, что может спровоцировать выкидыш. Это сопровождается следующей симптоматикой: появляются выделения с кровью или яркая алая кровь из половых путей, женщина ощущает острую боль, отмечается гипертонус передней стенки матки – «каменеет» живот.
Любые проявления первых признаков выкидыша, — это повод срочно обратиться за медицинской помощью, а до прибытия машины «скорой помощи» находится в полном покое, не вставать и принять 1-2 таблетки спазмолитиков (но-шпа, метацин или свеча с папаверином). При своевременно оказанной медицинской помощи увеличивается шанс сохранить беременность.
2. Предлежание плаценты – гинекологическая патология, при которой плацента прикреплена к месту выхода плода из матки. Такое расположение не мешает нормальному росту и развитию ребенка, но сильно увеличивает риск возникновения кровотечения.
Симптомы предлежания плаценты – это неожиданное кровотечение или мажущие выделения, которые возникают на фоне полного благополучия после двадцатой недели беременности. При появлении таких симптомов сразу же нужно позвонить в «скорую помощь», во время ожидания врачей, лечь на левый бок и постараться придать нижней половине туловища возвышенное положение – положить под бедра подушку или что-нибудь мягкое.
3. Преждевременная отслойка плаценты – «детское место» — это связь нерожденного малыша с матерью, при несвоевременном нарушении этой связи, возникает серьезная угроза вынашиванию ребенка. Риск возникновения подобной патологии увеличивается в последние месяцы беременности, первые признаки угрожающей отслойки плаценты – это болевой симптом, выделение крови из половых органов, слабость, гипертонус матки, возможно возникновение схваток.
При появлении подобных симптомов нужно сразу же вызвать скорую помощь, пока она не приедет, стараться не совершать лишних движений, лечь, приложить грелку со льдом на низ живота, и не принимать пищу или воду.
Любые , а также выделения из половых органов с примесью крови у беременной женщины — это признак серьезной акушерской патологии, которая возможно угрожает не только жизни будущего ребенка, но и жизни беременной женщины. Такие симптомы – явный показатель для экстренной госпитализации в гинекологическое отделение. Во время ожидания кареты «скорой помощи для беременных» нужно прекратить любые виды деятельности и находится в полном покое.
Виды пиелонефрита
По длительности течения:
- острый — появляется внезапно, в среднем длится до 3 недель. Бывает нескольких типов: гнойный, серозный, некротический;
- хронический — развивается после острого, характеризуется вялым течением, периодическими обострениями (рецидивами). Фазы хронического процесса: активное воспаление, далее следует латентная фаза (болезнь развивается, но без ярко выраженных физических и лабораторных признаков), затем наступает ремиссия (симптомы исчезают) с тенденцией к рецидивам. Рецидивирующий тип характеризуется обострением с выраженными симптомами, с частотой 1–2 раза в год, заканчивается ремиссией.
В зависимости от условий развития:
- первичный — поражение не затрагивает мочевыводящие пути, уродинамика (процесс выведения мочи из организма) в норме;
- вторичный — развивается на фоне других патологий: мочекаменной болезни, аномальной подвижности почек, когда ведущее значение приобретает симптоматика основного заболевания, а пиелонефрит проявляется осложнениями.
По количеству поражаемых органов:
- односторонний — воспаление касается одной почки;
- двусторонний — процесс затрагивает оба органа.
По пути проникновения инфекции:
- гематогенный путь: через кровь. Данный путь заражения фиксируется чаще;
- урогенный (восходящий): через мочевой пузырь, уретру.
Наиболее подвержены заболеванию беременные, новорожденные, пожилые люди и больные сахарным диабетом.
Подготовка
Подготовка к визиту в наш хирургический центр не нужна. Все необходимое предоставляем пациентам мы. От вас требуется только перечислить все жалобы и пройти диагностические исследования, назначенные врачом.

Диагностика — обязательный этап подготовки к аппендэктомии. Для постановки диагноза применяются следующие методы исследования:
- осмотр хирурга: опрос пациента, пальпация;
- лабораторный анализ крови и мочи;
- КТ или УЗИ брюшной полости.
Если симптомы аппендицита наблюдаются у женщины, назначаются ультразвуковое исследование органов малого таза и консультация гинеколога. Это необходимо для исключения внематочной беременности. Технической базы GMS Hospital достаточно для комплексной диагностики. Вам не придется обращаться в сторонние клиники, чтобы пройти дополнительные обследования.
Беременность и малыш — в опасности!
Ситуаций много, но мы поговорим о тех, которые наиболее часто встречающихся.
Угроза преждевременного прерывания беременности
Может возникнуть на любом сроке: до 22 недель — выкидыш, после 22 недель — преждевременные роды.
На начальном этапе появляются тянущие боли внизу живота — обычно по центру над лобком. По ощущениям — похоже на менструальные боли. Характер болей может измениться: стать схваткообразными и повторяющимися с определённой периодичностью.
Боли могут сопровождаться слизистыми или кровянистыми выделениями из половых путей, частым мочеиспусканием.
Трудность заключается в том, что не всегда легко отличить проявления преждевременных родов или выкидыша от физиологичных состояний. Необходимо обратиться к врачу как можно скорее.
Повышенный тонус матки
Не всегда является признаком неблагополучия. Сокращение мышечных волокон матки — естественное состояние, помогающее сохранить беременность. Такой тонус обычно проходит быстро и самостоятельно.
Когда тонус матки — норма? Сокращения матки безболезненны, вызывают лишь неприятные ощущения.
Тонус матки опасен и требует лечения. Сокращения болезненные, матка становится «колом», живот и/или поясница болит/тянет как при менструации. Тонус может привести к преждевременному прерыванию беременности или угрожать состоянию малыша.
Преждевременная отслойка нормально расположенной плаценты
Проявления зависят от месторасположения и степени отслойки.
Небольшой участок
Невыраженные тянущие боли на стороне отслойки. Общее самочувствие женщины обычно не нарушается. Кровянистые выделения из влагалища необильные, матка умеренно напряжена.
Большой участок
Выраженные боли в животе и пояснице (могут напоминать потуги), на стороне отслойки живот как бы выпячивается вперед. Кровянистые выделения из половых путей обильные — развивается кровотечение.
Что делать при опасных ситуациях?
Срочно обратиться к врачу при появлении первых тревожных симптомов!
Самолечение и промедление недопустимо. Высок риск развития угрожающих состояний для жизни мамы и малыша!
Для диагностики проводится УЗИ внутренних органов и расширенное обследование. В зависимости от выявленных изменений доктор определяется с тактикой лечения.
Лечение
1. Острое заболевание
Лечение возникшей патологии нельзя откладывать. Развиваясь, болезнь может принести негативные последствия для женщины и ребенка. Это именно тот случай, когда прием антибиотиков во время беременности оправдан. Врач подбирает максимально безопасные для плода антибиотики: в зависимости от триместра, используются те или иные препараты. За ходом лечения необходимо строго следить, поэтому при острой форме рекомендуется стационар.
Препараты, назначаемые врачом:
- антибиотики — воздействуют на возбудителя патологии: пенициллины, нутрифоновый ряд лекарств, цефалоспорины и другие лекарства, согласно триместру беременности;
- спазмолитики — подавляют мышечные спазмы;
- болеутоляющие — снимают болевые ощущения;
- уроантисептики — оказывают противомикробное действие;
- общеукрепляющая терапия, прием витаминов, фитотерапия, седативные вещества. Эффективен прием канефрона, обладающего спазмолитическим, противовоспалительным и болеутоляющим действием. Это растительный препарат, позволяющий снять лекарственную нагрузку на организм;
- физиотерапия, катетеризация, дезинтоксикация и другие виды воздействия;
- позиционная терапия — для очищения почки от застоя мочи.
Постельный режим (около 1 недели) рекомендован в острой фазе болезни, при сильных болях, температуре. Далее желательно проводить время в движении, чтобы восстановить движение мочи из пораженного органа. Поза «кошки», которую беременной рекомендовано принимать несколько раз в день по 10–15 минут, способствует лучшей работе почек.
2. Хронический пиелонефрит
Лечение хронической формы, если нет отклонений в анализах, может происходить дома. Как лечить данную форму, определяет врач. Если симптомы не беспокоят, и женщина чувствует себя хорошо, обычно врач дает общие рекомендации.
При диагностике у больной хронической почечной недостаточности схема лечения корректируется (запрещается применять нефротоксичные антимикробные лекарства).
Прогноз лечения благоприятный. В некоторых случаях возможен переход острой болезни в хроническую форму. Случается, развиваются осложнения.
Что необходимо делать?
При самопроизвольном аборте из-за «детской» болезни следующие беременности вне опасности. Но чтобы не случилось беды, необходимо пройти обследование. При выявлении патологии развития необходимо сделать анализы на наличие антител к некоторым возбудителям инфекционных заболеваний, правда, время вспять повернуть не удастся, но можно уменьшить неблагоприятные проявления в отношении женского организма.
При хронических инфекциях тоже можно благополучно выносить и родить здорового ребенка, но для этого необходимо заблаговременно пройти обследование и весь период вынашивания находится под наблюдением врача-инфекциониста. Специалисты международной клиники Медика24 способны подправить нехорошую историю беременностей, запишитесь на консультацию по телефону +7 (495) 230-00-01
ХАРАКТЕРНЫЕ СИМПТОМЫ
- В зависимости от вида дерматита симптомы будут разными:
- Для контактного характерно появление сыпи на определенном участке, который контактировал с раздражителем. Также развивается общая слабость, возникают небольшие волдыри.
- При аллергическом возникают покраснения кожных покровов, образуются пузырьки, появляется зуд. Подобные симптомы развиваются в месте контакта с аллергеном.
- При себорейном появляются чешуйчатые пятна там, где локализовано большое количество сальных желез. Кожа шелушится, краснеет, появляется перхоть.
- При атопическом дерматите появляется зуд разной степени интенсивности. В двух третях экзематозные высыпания локализуются на характерных для АтД участках кожного покрова — на шее, лбу, на руках и ногах (сгибательные складки). В остальных случаях папулезные высыпания могут появляться на коже живота или других частях тела.
Зуд при перечисленных патологических состояниях иногда бывает настолько сильным, что нарушает сон беременной и сильно сказывается на ее общем самочувствии.
Какими бактериями вызываются инфекции мочевыводящих путей у беременных
Основным возбудителем, который вызывает инфекции является кишечная палочка. Она является причиной 80-90% заболеваний. Попадает этот возбудитель в мочевыводящие пути прямо с кожи промежности. На коже он появляется вследствие анатомической близости анального отверстия. Кишечная палочка является представителем нормальной микрофлоры толстого кишечника человека, но попадая в несвойственные для себя условия обитания, способна вызывать воспаление. В состав остальных 10-20% бактерий, которые могут вызвать воспаления мочевыводящих путей при беременности, входят клебсиеллы, стрептококки, протей, стафилококк, различные энтеробактерии.






















































