Патогенез АКД
Аллергены с низкой молекулярной массой (менее 500 d) проникают через роговой слой кожи и связываются с тканевыми белками, образуя в результате патологического процесса новый антиген — иммуногенный неоантиген. Этот процесс называют гаптенизацией. Гаптены могут проникать даже через неповрежденную кожу, однако при нарушении кожного барьера риск сенсибилизации к местным лекарственным препаратам и другим аллергенам повышается.
У многих больных с АКД, развивающимся при аллергии на никель, выявляется мутация в гене филаггрина FLG. Филаггрин участвует в агрегации белков цитоскелета, которые формируют ороговевший слой клеток. Мутации в гене филаггрина приводят к нарушению кожного барьера.
Гаптены активируют толл-подобные рецепторы, что приводит к активации резидентных дендритных клеток, в том числе клеток Лангерганса, которые связывают антиген и переносят его в регионарные лимфатические узлы. Там клетки Лангерганса представляют антиген наивным Т-клеткам (клеткам, еще не контактировавшим с антигеном) и Т-клеткам памяти.На конечной стадии происходит пролиферация Т-лимфоцитов, сопровождаемая выделением провоспалительных цитокинов, таких как интерферон-гамма. Кроме того, эффекторные Т-клетки способствуют гибели гаптен-несущих клеток, вследствие чего и развивается классическая воспалительная сыпь, характерная для АКД.
Первоначальная сенсибилизация обычно занимает 10–14 дней, начиная с первого контакта с сильным аллергеном (например, никелем).
Симптомы
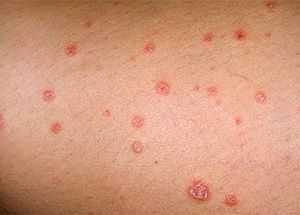
Выделяют две формы заболевания: острую и хроническую. Хроническая форма отличается частотой контакта с аллергеном и выраженностью симптомов.
Типичная симптоматика острой формы включает в себя:
- покраснение
- отек
- мокнущие ранки
- пузыри
- воспаление
- интенсивный зуд
Симптомы могут проявляться как непосредственно в зоне контакта, так и чуть дальше. Их интенсивность зависит от возраста пациента, от химической активности аллергена, от длительности контакта.
Симптомы хронической формы:
- изменение кожи: кожный рисунок проявляется сильнее, чем на здоровых участках
- сухость кожи, трещины
Так как симптомы неспецифичные, заболевание легко спутать с другими патологиями. Поэтому нередко требуется пройти обследование и у врача-дерматолога.
Осложнения, прогноз и профилактика
У этого заболевания благоприятный прогноз даже при тяжелом течении. Проще всего поддается лечению ситуация, когда контакт с аллергеном можно прекратить – выздоровление наступает через некоторое время даже без терапии. Немного сложнее обстоят дела с пациентами, не имеющими возможности прекратить контакт с раздражителем: вследствие специфики работы (профессиональная аллергия), а также из-за специфики аллергена (например, весенняя аллергия на пыльцу). В таком случае требуется лечение, иногда достаточно длительное, включающее в себя целый ряд мероприятий по десенсибилизации. Но для такого заболевания прогноз также остается достаточно благоприятным.
Первичная профилактика для этого заболевания отсутствует. То есть заранее распознать наличие аллергии и предотвратить развитие дерматита невозможно.
Существуют определенные рекомендации, но их эффективность не доказана:
Рекомендуется с осторожностью пробовать новые продукты питания, особенно экзотические.
При выборе украшений необходимо обращать внимание на материал и выбирать гипоаллергенные сплавы: титан, нержавеющая сталь, золото, серебро. Чаще всего аллергические реакции вызывает никель.
При наличии развившегося дерматита профилактические мероприятия направлены на устранение повторного контакта с аллергеном
Эта вторичная профилактика чрезвычайно важна, так как каждый последующий контакт дает более тяжелые и длительные симптомы, чем предыдущий
При наличии развившегося дерматита профилактические мероприятия направлены на устранение повторного контакта с аллергеном. Эта вторичная профилактика чрезвычайно важна, так как каждый последующий контакт дает более тяжелые и длительные симптомы, чем предыдущий.
Что касается профессиональных заболеваний, то при отказе от перемены работы высок риск хронизации болезни. В некоторых случаях развитие аллергии удается сдерживать медикаментозно. Могут оказаться достаточно эффективными мероприятия по десенсибилизации. Но такие меры не сравнятся по результативности с прекращением контакта с аллергеном. В случае, если это невозможно, рекомендуется соблюдать особые гигиенические правила: избегать попадания раздражающего вещества на кожу, принимать душ сразу после работы, как можно чаще менять рабочую одежду, использовать индивидуальные средства защиты (перчатки, очки и т.п.). Если данные меры в сочетании с терапией не помогают, то, скорее всего, медики порекомендуют подумать о смене профессии.
КАК ДИАГНОСТИРУЕТСЯ АЛЛЕРГИЧЕСКИЙ КОНТАКТНЫЙ ДЕРМАТИТ
Диагностика АКД начинается с внимательного осмотра пораженного участка кожи доктором. Также, на консультации врач выясняет, где работает пациент и с какими потенциальными аллергенами контактирует. В счет принимаются абсолютно все: косметика, краски для волос, украшения и т.д.
После этого для постановки точного диагноза пациента может быть направлен на:
- клинический и биохимический анализ крови;
- анализ мочи;
- кожный патч-тест;
- кожный прик-тест;
- УЗИ щитовидной железы и органов желудочно-кишечного тракта.
Последнее исследование проводится для того, чтобы исключить какие-либо воспалительные процессы в организме, теоретически способные показывать такую же симптоматику, как и при АКД.
Наибольшую эффективность в диагностике контактного дерматита показывают кожные тесты. Они подразумевают нанесение на спину (патч-тест) или руку (прик-тест) небольшого количества аллергена в разбавленном виде.
Этот аллерген закрывается полоской клейкой ленты, которая снимается через 48 часов. Возникшее раздражение оценивается врачом, после чего тест-полоска накладывается на 72-96 часов.
Как ставится диагноз?
Чтобы исключить или подтвердить аллергический контактный дерматит, врач проведёт кожную пробу. Она заключается в том, что на кожу наносятся образцы распространённых обычных аллергенов и тех, которые есть на вашем рабочем месте. Если возникает покраснение и воспаление, то на нанесённое вещество есть аллергия.
В редких случаях требуется биопсия (анализ образца ткани) кожи, чтобы исключить другие заболевания (псориаз или иные воспалительные дерматозы).
Если диагноз «раздражительный контактный дерматит» подтвердится, то лечение будет иметь три направления:
- Избегать воздействия раздражающего агента.
- Восстановить повреждённую кожу.
- Снять воспаление.
Если нельзя исключить контакт с раздражающим веществом, то можно надевать респиратор, очки, спецодежду или, к примеру, латексные перчатки с внутренним хлопковым слоем. Это нужно для того, чтобы пот впитывался тканью и не вредил коже.

Что можно сделать самому?
Для восстановления повреждённой кожи рук нужно соблюдать ряд простых правил:
- носить перчатки в холодную погоду;
- для мытья рук использовать тёплую воду и немного мягких моющих средств;
- хорошо смывать мыло и высушивать руки;
- часто (как минимум каждый раз после мытья рук) использовать увлажняющие и смягчающие кожу средства, а также препятствующие обезвоживанию кожи. Это обычно кремы с вазелином, ланолином, глицерином, церамидами, диметиконом, пропиленгликолем, мочевиной и др.
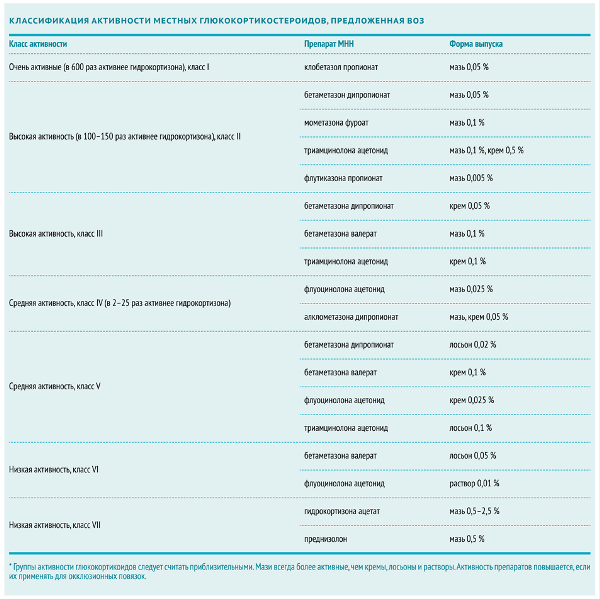
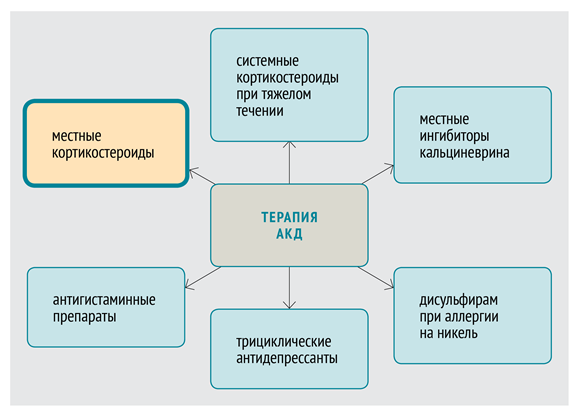
Снимать воспаление рекомендуется с помощью кортикостероидов (в виде крема, лосьона, пены или, что лучше, мази). Если дерматит тяжёлый или хронический, с заметным уплотнением кожи и его нет на лице или в области кожных складок, то применяется клобетазол, дифлукортолон и др. в течение 2–4 недель. В менее тяжёлых случаях используется бетаметазон, дифлукортолон, мометазон, триамцинолон и др. (также в течение 2–4 недель). Когда дерматит есть на лице или в области складок кожи, то применяются более слабые кортикостероиды или кортикостероиды в меньшей дозировке: триамцинолон, бетаметазон, гидрокортизон и др. в течение 1–2 недель.
Крайне желательно не чесать больное место, иначе дополнительное повреждение кожи может создать подходящую среду для бактериальной инфекции.
После случая острого дерматита восстановление занимает около месяца, если в дальнейшем воздействия раздражающего агента не было. При хроническом контактном дерматите симптомы могут не уходить несколько месяцев или лет.
При аллергическом контактном дерматите также самое важное — избегать вещества, которое вызвало заболевание, и снять воспаление. Методы примерно такие же: надевать перчатки, спецодежду, маску и очки, использовать кортикостероиды 1–2 недели (в тяжёлых случаях лучше принимать системные препараты, то есть в таблетках) или ингибиторы кальциневрина (например, крем с пимекролимусом)
Причины заболевания
При контакте с внешними раздражителями биологического или небиологического происхождения, иммунная система запускает сложную защитную реакцию, при которой выделяется повышенное количество веществ – медиаторов воспаления. Этот процесс может затрагивать кожные покровы, провоцируя накожную аллергическую реакцию.
Развитие болезненных симптомов при этом в большей степени зависит от уровня чувствительности иммунитета к раздражителям, а не от количества самого аллергена. Также имеет значение общее состояние здоровья больного и возраст.
Самая распространенная причина возникновения аллергического дерматита – это прямой контакт кожных покровов с веществами-раздражителями. Также аллергены могут попасть в организм через органы дыхания или желудочно-кишечный тракт.
Выделяют следующие группы аллергенов:
- биологические (шерсть и слюна животных, пыльца и сок растений);
- физические (холод, воздействие ультрафиолета);
- химические (химикаты, бытовая химия, лекарства, косметические средства);
- пищевые (вещества, входящие в состав продуктов питания).
Развитие аллергической реакции организма всегда индивидуально и непрогнозируемо, не имеет инфекционного патогенеза. Поэтому аллергическим дерматитом невозможно заразиться даже при прямом контакте с пораженными участками кожи больного.
Механизм развития болезни
Аллерген – это любое вещество, способное вызывать у восприимчивого человека аллергическую реакцию. В роли такого вещества может выступать практически что угодно: от химических соединений до пищевых продуктов. Как правило, при первом контакте требуется не менее двух недель на возникновение специфической реакции. И пациентам бывает сложно связать первые симптомы болезни с каким-то конкретным раздражителем.
Если чувствительность уже проявилась, значит, реакция возникает все быстрее, и симптомы нарастают. Этот феномен получил название сенсибилизации: чем больше и дольше аллерген действует на организм, тем быстрее и ярче проявляется ответ. В случае повторного контакта скорость развития симптомов сокращается от нескольких часов до трех суток.
Для того чтобы это заболевание начало развиваться, требуется длительный контакт аллергена с открытой кожей. На данный момент ученые называют несколько тысяч веществ, способных вызвать аллергический дерматит. И их число увеличивается с каждым годом.
Лечение аллергического дерматита
Прежде чем назначать лечение, необходимо поставить правильный диагноз и установить причину аллергического дерматита. С этой целью врач осматривает пациента, изучает историю развития заболевания, направляет на анализ крови, проводит аллергические пробы.
В некоторых случаях достаточно исключить аллерген, чтобы избавиться от проблемы. В противном случае врач назначит лекарственные препараты.
Чем лечить аллергический дерматит? Основу терапии составляют наружные противовоспалительные и увлажняющие препараты, а так же антигистаминные и десенсибилизирующие средства, устраняющие неприятную симптоматику. Длительность приема – от двух недель до 4 месяцев.
Системная терапия включает применение антигистаминных препаратов. В зависимости от выраженности заболевания, наличия/отсутствия некоторых хронических заболеваний могут назначаться препараты первых поколений (часто вызывают сонливость) или более современные средства, лишенные седативного эффекта. Обычно медикаментозное лечение аллергического дерматита включается также прием энтеросорбентов, удаляющих аллерген из пищеварительного тракта.
Кроме общего лечения, необходимо и местное. Наиболее часто применяются гормоносодержащие мази и кремы. Они быстро снимают воспаление и покраснение, избавляют от отечности и зуда. Но использовать их можно короткими курсами, обычно не более 2-3 недель. При более длительном использовании возможно развитие некоторых нежелательных побочных явлений.
В случае более длительного течения заболевания, а также для уменьшения количества лекарственных препаратов дерматологи дополняют лечение негормональными местными препаратами. Отлично зарекомендовал себя крем Лостерин, изготовленный на основе обессмоленного нафталана. Он оказывает десенсибилизирующие, отшелушивающее и антимикробное действие, снимает воспаление, устраняет боль и зуд. Благодаря миндальному маслу и Д-пантенолу он способствует регенерации клеток и заживлению ран.
В стадии мокнутия действенную помощь окажет цинко-нафталановая паста Лостерин. Она обладает подсушивающими, вяжущими, адсорбирующими, обеззараживающими, антисептическими, противовоспалительными и противозудными свойствами. К тому же паста размягчает роговой слой, что облегчает проникновение действующих веществ вглубь кожного покрова.
Препараты линии Лостерин (крем, паста, гель для душа, шампунь, крем-мыло), не содержат гормонов, красителей и отдушек. Поэтому они рекомендованы для ежедневного ухода за кожей, так как не вызывают синдрома отмены и побочных эффектов. Эти препараты способствуют предотвращению симптомов болезни и позволяют продлить период ремиссии.
Производитель строго контролируют качество препаратов на всех этапах, что обеспечивает их высокую эффективность и безопасность .
Дополнительно можно делать примочки с отваром хвоща, череды, календулы, лаврового листа, цветов ромашки, корня алтея, чайной заварки. Примочки охлаждают и успокаивают кожу, подсушивают и дезинфицируют ранки. Подобное действие оказывают и ванночки.
Эффективно дополнят медикаментозное лечение физиопроцедуры (укрепляют иммунитет, повышают резистентность организма к аллергенам):
- лазеротерапия – снимает отечность, стимулирует заживление ран, восстанавливает метаболизм;
- инфракрасное излучение – устраняет шелушение и ослабляет лихенизацию;
- солнечные и морские ванны – насыщают кожу полезными веществам, нормализуют обмен веществ.
Важной составляющей лечения является диетотерапия. Диета подбирается индивидуально на основе результатов аллергопроб
В большинстве случаев из рациона больных исключаются цельное молоко, яйца, соусы, морепродукты, рыба, грибы, цитрусовые, клубника, малина, мед, сладости, выпечка, шоколад, консервы, приправы.
Основу меню должны составлять рисовая, гречневая и овсяная каши, легкие бульоны, обезжиренные кисломолочные продукты, мясо птиц, нежирная говядина, желтые и зеленые овощи и фрукты. Крупу перед варкой необходимо вымочить в холодной воде в течение 8-10 часов. Варить бульон нужно в 2 этапа: первый бульон сливают, так как он содержит аллергены, а в пищу используют второй, менее насыщенный.
Важен и способ приготовления продуктов. Следует питаться вареными и приготовленными на пару блюдами, жареная, запеченная и копченая пища может вызвать обострение болезни.
Пить нужно обычную и минеральную воду, некрепкий зеленый чай без сахара, отвар из череды, цветов ромашки, корешков солодки, коры черной смородины и красной калины. Лучше отказаться от кофе, какао, черного чая, молочных коктейлей, фруктовых соков, спиртных напитков, газированной воды.
Запускающие факторы для развития аллергического дерматоза
-
Основной причиной развития аллергического дерматоза является однократный или регулярно повторяющийся контакт пациента с аллергеном. Такая реакция организма может развиться, если у человека уже наблюдалась повышенная чувствительность к данному аллергену. Причиной такой чувствительности могут выступать антигены растений, животных и грибов, микробные агенты, лекарства и различные химические соединения.
- Достаточно часто запускающими факторами выступают наследственная предрасположенность, наличие других аллергических заболеваний, хронические болезни ЖКТ, эндокринопатии и т.д.
- Неблагоприятная экологическая обстановка. Отмечается рост предрасположенности населения к аллергическим заболеваниям, особенно среди жителей мегаполисов, что объясняется высоким уровнем загрязнения окружающей среды.
- Регулярный контакт с животными.
- Неполноценное и нерегулярное питание, образ жизни, стрессовый фактор, бесконтрольное использование лекарственных и косметических средств, активное применение средств бытовой химии и т.д.
Лечение аллергического дерматита
Самым первым постулатом терапии аллергического дерматита является выявление и полное устранение действия раздражающего фактора.
В терапии дерматита применяются топические глюкокортикостероидные препараты. Это стероидные кремы или мази с разной степенью активности. На местах поверхности тела с нежной кожей предпочтительно применять мази с более низкой степенью активности. Лечение аллергического дерматита длится от 1 до 4 недель. При поражении свыше 20% поверхности тела назначаются системные гормональные стероидные препараты.
При сильном зуде и жжении кожи назначаются антигистаминные лекарственные средства.
При присоединении вторичной бактериальной инфекции к терапии подключают антибиотики для местного применения.
Если при правильном лечении положительный эффект не наступает в ожидаемый срок, то применяют иммуносупрессивные лекарственные средства.
Лечение аллергического дерматита у детей часто начинается с применения антигистаминных препаратов, в тяжелых случаях врач может назначить местную стероидную терапию. В современной дерматологии для лучшего заживления кожи широко применяют мази и кремы для ускорения регенерации тканей.
Во время и после лечения аллергического дерматита у взрослых, должна быть продумана защита кожного покрова от возможного попадания аллергена повторно. Врач может порекомендовать специальные защитные кремы или мази, эмоленты.
Терапию аллергических заболеваний не стоит оставлять без внимания ни у детей, ни у взрослых пациентов. Несмотря на кажущуюся на первый взгляд простоту диагностики и лечения, аллергический дерматит может продолжать напоминать о себе всю жизнь человека. Если у вас появились любые кожные проявления, сопровождающиеся зудом и жжением, то обратитесь к врачу дерматологу
Лечение у детей
Аллергический дерматит у ребёнка лечится так же, как и у взрослого. Безусловно, дозы назначаемых врачом лекарственных средств обязательно применяются только по возрасту.
В первую очередь рекомендуется попытаться выявить, на что так могла среагировать кожа и максимально быстро исключить этот продукт из рациона или предмет из обихода
Важно на период терапии исключать из питания и продукты с высокой способностью провоцировать развитие аллергии.6. Назначение препаратов внутрь должно быть строго по рекомендациям доктора, в соответствующих возрасту дозировках
Как правило, это средства с адсорбирующим эффектом, препараты с противоаллергической активностью.1
Назначение препаратов внутрь должно быть строго по рекомендациям доктора, в соответствующих возрасту дозировках. Как правило, это средства с адсорбирующим эффектом, препараты с противоаллергической активностью.1
Если необходимо применение и наружного лечения, то оно также назначается врачом, выполняется строго по показаниям и на непродолжительный срок, как правило, до снятия симптомов.
В качестве наружных препаратов могут использоваться:
- Средства для снятия зуда местного действия с содержанием антигистаминных веществ.
- Гормональные кремы.
- Средства с заживляющими эмолентами, в последствии с переходом на смягчающие средства.4
Родителям стоит запомнить, на что конкретно у ребёнка произошло развитие аллергического дерматита и в будущем не допускать повторного его появления. По возможности, рекомендуется выполнять специальные диагностические исследования для подтверждения реакции на предмет или продукт (к ним относят постановку кожных проб, патч-тестов).4
Этиология
Около 25 химических веществ отвечают за половину всех случаев аллергического контактного дерматита (АКД). Среди них никель, консерванты, красители, ароматизаторы и другие вещества. Всего зарегистрировано около 3000 химических веществ-аллергенов.
Никель
Аллергия на никель — основная причина АКД в мире. Заболевание проявляется дерматитом в местах соприкосновения металла с кожей. Никель можно считать профессиональным аллергеном, с которым имеют дело парикмахеры, использующие никелированный инструмент, работники общественного питания — у них посуда из медно-никелевых сплавов или никеля, а также рабочие металлургических предприятий.
Ядовитый плющ
Классический пример аллергена, вызывающего АКД. В России растет на Южных Курилах. При отравлении плющом заболевание характеризуется линейными полосами острого дерматита, которые появляются в местах непосредственного контакта частей растения с кожей.
Компоненты резины, используемой в резиновых перчатках
У всех пациентов, которые носят резиновые перчатки и страдают АКД на коже рук, в первую очередь подозревается аллергия на компоненты резины. Исключение составляют случаи, когда патч-тесты доказывают другую причину аллергической реакции. Как правило, АКД при реакции на компоненты резины имеет четкую границу на предплечье, где кожа не контактирует с перчатками.
Краска для волос и временные татуировки
Частый компонент красок для волос и временных тату хной — п-фенилендиамин — может вызывать острый контактный дерматит с тяжелым отеком лица. Эпидемиологические данные свидетельствуют о том, что положительные патч-тесты на п-фенилендиамин регистрируются примерно в 4 % случаях АКД (исследование немецких ученых под руководством Якоба Тиссена, опубликованное в журнале Contact Dermatitis в 2008 году).
Текстиль
У людей, страдающих аллергией на красители и другие химические добавки, используемые в производстве текстильных изделий, АКД развивается на туловище, при этом подмышечные впадины чаще всего не страдают. Первичные поражения могут быть в виде небольших фолликулярных папул или обширных бляшек.
Консерванты
Консерванты, которые применяют в косметике, относятся к числу основных аллергенов, провоцирующих АКД. Наиболее аллергенными считаются кватерний-15 и изотиазолиноны. Метилизотиазолинон используется в качестве консерванта и может быть агрессивным аллергеном.
Некоторые химические консерванты, широко используемые в шампунях, кремах и других средствах, расщепляются с образованием формальдегида, который также часто вызывает АКД. Среди них кватерний-15, имидазолидинил мочевина, изотиазониноны. Парабены, как правило, не вызывают АКД.
Ароматизаторы и отдушки
В косметической промышленности используется четыре тысячи различных ароматических веществ и среди них немало аллергенов. К сожалению, конкретные ароматические химические вещества, ответственные за развитие аллергии замедленного типа, не выделены. Наиболее частая причина АКД — дезодоранты. Высокому риску профессионального АКД подвержены массажисты и косметологи.
Кортикостероиды
В последнее десятилетие стало очевидно, что у некоторых пациентов с АКД развивается аллергия на местные кортикостероиды. Для выявления сенсибилизации используют патч-тесты с будесонидом и тиксокортола пивалатом.
Неомицин
Риск аллергии на неомицин напрямую связан с частотой его применения в популяции. Вероятность развития АКД значительно повышается, если неомицин используется для лечения хронического застойного дерматита и венозных язв. У пациентов, сенсибилизированных к неомицину, может развиться перекрестная аллергия к химически близким антибиотикам — гентамицину, тобрамицину. Поэтому при лечении больных с аллергией на неомицин следует избегать и системного, и местного назначения аминогликозидов.
Бензокаин
Бензокаин не следует применять местно из‑за высокой вероятности развития АКД. Пациенты, страдающие аллергией на бензокаин, могут применять препараты лидокаина — между этими двумя анестетиками нет перекрестной аллергии.
Фотоаллергия
Фотоаллергический контактный дерматит развивается у пациентов с аллергией на компоненты солнцезащитной косметики или на ультрафиолет.
Симптомы аллергического дерматита
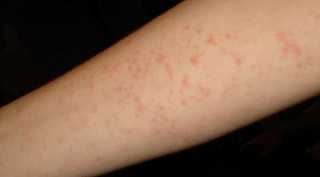
Проявления аллергического дерматита чаще всего можно обнаружить на коже открытых участков тела (лицо, шея, руки), на волосистой части головы, в подмышечных впадинах, реже – на ногах.
Симптомы аллергического дерматита будут немного различаться при разных формах течения процесса. Дерматологи выделяют:
- Острый дерматит: проявляет себя после одномоментного контакта с ярким раздражителем.
- Хронический дерматит: развивается при накоплении в организме критического объема аллергена для данного пациента. Раздражитель, как правило, менее токсичный.
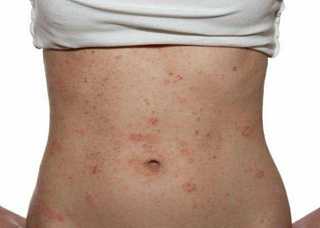
Клиническая картина острого аллергического дерматита складывается из яркого покраснения, отечности кожи и появления высыпаний в виде пузырьков или пузырей, кожа может покрыться трещинами. Субъективно пациенты будут жаловаться на сильный зуд, желание расчесать место повреждения, болезненность участка кожного покрова. Немедленное прекращение воздействия аллергена часто приводит к значительному облегчению состояния.
Хроническая форма аллергического дерматита проявляется неяркой локальной гиперемией, участками отслоенного эпидермиса, трещинами кожи, а также усиленной пигментацией пораженной зоны. При данном виде заболевание может тянуться годами, несмотря на выявление и полное устранение аллергена.
Профессии — группы риска
В основном это заболевание бывает у медицинских работников, слесарей, строителей, парикмахеров, косметологов, визажистов, уборщиков, садовников, сельскохозяйственных рабочих, а также людей, работающих с едой (официантов, поваров и т. д.).
- В качестве раздражающих агентов чаще всего выступают растворители, отбеливатели, медицинский спирт, мыла, дезодоранты, косметика, опилки, масла, моющие средства.
- Если руки приходится регулярно мыть или сама работа связана с тем, что они часто находятся во влажной среде, то это тоже фактор риска для развития контактного дерматита.
- Аллергический контактный дерматит могут вызвать металлы, формальдегид (есть в клее, растворителях), растения, косметика и др.

Может ли пациент самостоятельно диагностировать и справиться с симптомами аллергического дерматита?
Нет и ещё раз нет!
Чем и как лечить аллергодерматоз, должен определять только врач, так как неверно диагностированное и неправильно подобранное самостоятельное лечение, может привести не только к распространению и ухудшению заболевания с хронизацией процесса, но и к субдепрессивным и поведенческим расстройствам.
- Лечение необходимо комплексное, но в первую очередь направленное на устранение повторного контакта пациента с аллергеном. Чтобы выяснить вид аллергена, наличие перекрестных аллергических реакций и степень выраженности патологических расстройств иммунитета, назначают иммунологическое обследование.
- Не стоит забывать, что эти заболевания, как правило, протекают на фоне отклонений от нормы желудочно-кишечного тракта, нервной системы, минерального и углеводного обмена, эндокринопатий, наследственных нарушений, поэтому обязательно выявляются и устраняются симптомы сопутствующих нарушений. Терапия состоит из системного и наружного лечения, подавляющего аллергическое воспаление и утраняющее действия запускающих факторов.
- В комплексе применяют гипоаллергенную диетотерапию, гипосенсибилизирующее лечение, устраняют вред, связанный с профессиональными обязанностями, и избегают бытовых контактов с сенсибилизаторами. Кроме этого, назначают физиотерапевтические методы лечения.
- Для закрепления проведенного лечения, необходим повседневный уход за кожей. Обязательным условием является увлажнение кожи специальными средствами, особенно после купания, и избегание горячих ванн с моющими препаратами, ощелачивающими кожу.
Таким образом, своевременное обращение к врачу дерматологу обеспечит современный рациональный подход к лечению, без развития побочных реакций, и позволит бороться с обострением на ранней стадии заболевания, долговременно контролируя течение аллергодерматоза.
Лечение
Лечение зависит тяжести симптомов, формы заболевания и длительности проявления симптомов. Терапию назначают, учитывая возможность пациента прекратить контакт с аллергеном.
Основа симптоматического лечения – это антигистаминные препараты, позволяющие избавиться от зуда, жжения и отечности. С точки зрения медицины, эта группа препаратов борется не с причиной, а только с последствиями аллергии. Поэтому курс лечения, как правило, недолгий – не больше 2-4 недель. Назначают препараты II, III и IV поколения, ориентируясь на индивидуальный опыт приема и эффективность для конкретного пациента.
При наличии тяжелых аллергических реакций – воспаление, мокнущие ранки, назначают местное лечение. К местным средствам относятся мази и гели с кортикостероидами – они эффективны при хроническом течении заболевания. Курс лечения также небольшой: не дольше двух недель. Чаще всего врачи отдают предпочтение не содержащим фтора препаратам последнего поколения. Несмотря на спорную репутацию, кортикостероиды безопасны при применении небольшим курсом и очень эффективны при хронической аллергии.
В самых тяжелых случаях назначают кортикостероиды для перорального приема. В таком случае длительность курса и дозировка подбираются индивидуально. При назначении кортикостероидов требуется постоянный контроль приема со стороны лечащего врача, а также регулярная сдача ряда анализов.
В лечении имеет значение не только прием медикаментов, но также важна нормализация образа жизни и режима питания. В первую очередь от пациента требуется полностью устранить или минимизировать контакт с аллергеном.




